Вдавленный перелом лобной пазухи берут ли в армию
Обновлено: 02.07.2024
Ушиб головного мозга 1 ст., вдавленный оскольчатый перелом передней стенки лобной пазухи, перелом верхней стенки левой орбиты. Назолекворея. Как за эти травмы ответят виновные?
У меня закрытый вдавленый перелом черепа на лбу. Имеют ли право врачи говорить мне что я годен на ввк?
Здрастуйте у нас вдавленний перелом передній стінки лобної пазухи. Єсли не делать операцію які можуть быть последствия.
Я получил травму вдавленный перелом лобной пазухи после закрытая черепно мозговую трамву и сотрясение головного мозга за этот проступок какие могут быть законные порядки.
У ребенка очмт, вдавленный перелом костей свода черепа, ушиб головного мозга, посттравматический церебростенический синдром, киста прозрачной перегородки, сопутствующий: бронхиальная астма, МАРС. Положена ли инвалидность?
Пришла повестка в военкомат. Была отсрочка в связи с травмой. "Вдавленный перелом правой лобной пазухи " . Есть обращения в больницу, и жалобы зафиксированы. Имею ли я право на категорию В, привдавленном перелом правой лобной пазухи?
Я получил травму вдавленный перелом лобной пазухи после закрытая черепно мозговую трамву и сотрясение головного мозга удара а какой мне вред причинен (тяжелой, средней, легкой)
Мужу нанесены телесные повреждения (вдавленный перелом передней задней и латеальной стенки правого в/челюстного синуса, с переходом на задне-латеральную стенку правой глазницы. Перелом вехнечелюстного отростка скуловой кости и со смещением внутрь. Оскольчатый перелом височного отоска скуловой кости гемосинусит правой в\челюстного синуса. Двусторонний этмоидит.) ЗЧМТ.
Был избит в результате этого избиения получил ушиб головного мозга тяжелой степени. Вдавленый перелом лобной кости с переходом на основание черепа. Перелом стенок правой глазницы. Не видит один глаз. Перелом носа и скуловой части. Какую материальный ущерб я могу потребовать за эти на несеные мне травмы. Теперь инвалит 3 группа.
Ребёнок 10 лет упал в канал люк на площадке нового строившегося дома, дом не огороженный и люк открытый. Была операция. Диагноз: зчмт. Ушиб головного мозга легкой степени. Вдавленный перелом затылочной кости справа, линейный перелом затылочной кости слева со смещением костных обломов..
Мне обитчик нанёс два удара молотком по голове (вдавленный оскольчатый перелом теменной кости) и один удар молотком по руке (перелом фаланги 3 пальца со смещением отломков). Лечусь с головой уже месяц и пока не выписывают, а с рукой надо делать операцию (5 недель нетрудоспособности).
В декабре получил травму открытая черепно-мозговая травма, ушиб головного мозга тяжелой степени, внутримозговая гематома правой лобной доли, субарахноэдальное кровоизлияние, многооскольчатый перелом лобной кости с переходом на основание черепа, вдавленный перелом передней стенки правой лобной пазухи. Жду ввк. На какую категорию годности могу рассчитывать?
Диагноз тяжёлая очмт. Ушиб головного мозга тяжелой степени открытый вдавленный многооскольчатый высокоэнергетический перелом левой теменной кости эпидуральная гематома левой теменной доли. Приблизительная оценка морального нанесение морального и физического вреда здоровью при какой травме.
Служу в спецназе по контракту. В отпуске получил травму. Диагноз: открытая черепно-мозговая травма, ушиб головного мозга тяжелой степени, внутримозговая гематома правой лобной доли, субарахноэдальное кровоизлияние, многооскольчатый перелом лобной кости с переходом на основание черепа, вдавленный перелом передней стенки правой лобной пазухи. Какую категорию годности мне поставит ВВК?
Проникающая ЧМТ. перелом основания черепа. Вдавленный перелом левой височной кости, лобной кости справа. Перелом скуловой дуги слева. Ушиб головного мозга средней ст.тяжести. Контузия ОД II-III степени, параорбитальная гематома. Глиозно-атрофические изменения в лобной и височной долях левого полушария головного мозга, спаечного процесса в оболоченном пространстве, заместительной смешанной гидроцефалии, послеоперационных костных дефектов лобной кости и височной кости слева.
Хотят лишить 3 группы инвалидности.
Получил черепно-мозговую травму в следствие падения с высоты. Попал в больницу, 2 дня в коме. Еле пришел в себя. Должны были делать тепанацию, но не стали, побоялись, что будет хуже. При выписке поставили диагноз: Открытая черепно-мозговая травма, ушиб головного мозга средней степени тяжести. Множественные переломы костей свода черепа. Вдавленный перелом лобной кости справа. Скажите, как получить пенсию по инвалидности, куда нужно обратиться. Мои права и возможности, прошу по подробнее.
РЕБЁНОК ПОПАЛ В ДТП ДИАГНОС Открытая черепно мозговая травма Ушиб головного мозга тяжелой степени Вдавленный перелом правой лобной кости перелом височной кости справа лобной кости слева перелом средний зоны лицевого черепа справа (стенок орбиты наружной стенки гайморовой пазухи) Остроя эпидуральная гемотома правой теменной височной области (ДЕФЕКТ ЧЕРЕПА СТОИТ ТИТАНОВАЯ СЕТКА) ВЫПИСАН С УЛУЧШЕНИЕМ! Врачи отправили на ВТЭК нам отказали в инвалиднасти! ЧТО ДЕЛАТЬ ПОЛОЖЕНА ЛИ НАМ ИНВАЛИДНАСТЬ.
Какая ответственность мне грозит если я был виновником ДТП, мой пассажир получил ОЧМТ. Ушиб головного мозга средней степени тяжести, вдавленный перелом лобной кости справа, в больнице находился 17 дней выписан в удовлетворительном состоянии, ко мне претензий не имеет?
Ребенка 13 лет побил одиннадцатеклассник. По скорой привезли в больницу. Пролежал почти неделю и уже выписывают с диагнозом ЧМТ, сотрясение головного мозга (легкой степени) и вдавленный перелом пазухи носа. К какой степени тяжести относят на СМЭ такие повреждения?
Если я виновник ДТП я был водителем пассажир получил ОЧМТ, ушиб головного мозга средней степени тяжести, вдавленный перелом лобной кости справа. В больнице находился 17 дне какое наказание мне грозит, административное или уголовное? Ранее аварий у меня не было.
Избили молодого человека. Перелом носа, перелом челюсти, перелом височной кости, перелом лобной кости, вдавленный перелом лобной кости справа с проникновением осколков в мягкие ткани головного мозга, перелом глазницы, повреждение правого глаза, ушиб мозга ср. степени тяжести, отек мозга, ушиб легких. В результате травмы потребоваласьоперация по извлечению осколков из мягких тканей мозга, трехнедельная госпитализация. После необходима длительная реабилетация (минимум 6 мес), санаторно-курортное лечение. Молодой человек утратил трудоспособность как минимум на 6 мес. Есть семья и маленький ребенок, а также имеются долги в размере 300000, которые он не может вернуть в срок, в результате потери трудоспособности. Вопрос: какой размер возмещения разумно потребовать?
Сколько можно потребовать моральный вред (сумму). Диагноз отчмт. Ушиб головного мозга. Открытый вдавленный перелом свода черепа справа. Ушибленная рана волосистой части головы. Человек ударил по голове молотком. 3,5 недели пролежал в больнице, потом полтора месяца еще дома. 2 месяца не мог устроится на работуПодробнее:
71115 года былаизбита сожителем вызвола полицию написала заевление на побои, скорая меня госпитализировала отлежала в больнице заключение сотресение головного мозга вдавленный перелом передне стенки лобной пазухи повреждение связок шейного отдела до сих пор меры не приняты участковый на звонки не реагировает поиском его не занимаются.
Подскажите грозит ли моему ребёнку постановка на учёт в пдн, если он подрался в школе с одноклассником (спортсмен - теквандо), в результате драки у моего сына вдавленный перелом передней стенки лобной пазухи. У другого один маленький синяк. Обоим по 15 лет. Мой ребёнок лежит в больнице.
В мае у меня ребенок упал с высоты второго этажа в итоге оскольчатый вдавленный перелом основания черепа. Нужна пластика размером 6 см на 4 см. На сегодняшний день в детской клинической больнице Симферополя нету пластики чтобы сделать ей операцию, когда она будет неизвестно. Я хотела узнать положена ли нам инвалиднсть?
Моего сына осудили по ч.1 ст 111 и приговорили к трем годам колонии общего режима. Но в Заключении эксперта нет никаких данных о проведенном осмотре потерпевшего, нет исследований, проведенных им (направление удара, сила травматического воздействия, локализация травмы и т.д.), а присутствует только выписка из подлинной медицинской карты стационарного больного, который провел 10 суток в отделении травматологии с диагнозом: ЗЧМТ. Ушиб головного мозга средней степени. Вдавленный перелом левой теменной кости. Операция. Устранение костного сдавления головного мозга.
Из истории болезни: Выявлен вдавленный многооскольчатый перелом теменной, височной костей 4 х 2 х 5 см..один костный фрагмент размером 3 х 4 см. вдавлен с повреждением твердой мозговой оболочки, вещества головного мозга.

Вдавленный перелом черепа – один из наиболее тяжелых и, в то же время, часто встречающихся вариантов черепно-мозговой травмы (вдавленный перелом находится в статистике ЧМТ на втором месте после интракраниальной гематомы, т.е. внутричерепного мозгового кровоизлияния, обусловленного травмой).
Из названия следует, что речь идет о механическом повреждении, при котором локальный участок черепа вминается или вбивается внутрь, во внутричерепное пространство, – где, разумеется, не должно быть ничего, кроме головного мозга и ассоциированных с ним структур (оболочек, сосудов, ликвора). Если при этом пораженные кости сохраняют механическую связь с основным сводом черепа, образуя нечто вроде целостного конусообразного вмятия вовнутрь, такой перелом называют импрессионным. Если же костные фрагменты полностью обособлены и располагаются параллельно поверхности свода и ниже, глубже этой поверхности, говорят о депрессионном переломе. Иногда выделяют и третий, экспрессионный вариант такого перелома, – когда осколки черепных костей поворачиваются вокруг своего центра и какой-то частью возвышаются над основной поверхностью черепа, словно вставшая вертикально льдина при заторном ледоходе.
Однако при всей важности этой классификации для оценки ситуации врачами неотложной помощи, суть остается инвариантной: любой вид вдавленного перелома черепа является тяжелейшей, жизнеугрожающей травмой, механически повреждающей вещество мозга и потому требующей экстренного специализированного медицинского вмешательства.
2. Причины
Большое значение имеет механизм получения травмы. Это может быть удар по неподвижной голове, при котором площадь соприкосновения с ударной поверхностью значительно меньше общей площади поверхности черепа – что создает, в соответствии с законами физики, мощный ударный импульс, т.е. кратковременное, в доли секунды, и очень интенсивное давление на ограниченном участке костного свода. В других случаях, когда при падении тела голова ударяется о неподвижный предмет с выступающим заостренным или малым по площади элементом, действует несколько иной, т.н. ударно-противоударный сценарий ЧМТ.
- пропорциональное отношение ударной площади к общей поверхностной площади черепа (чем меньше площадь приложения, тем катастрофичней последствия при одной и той же силе удара);
- импульс (произведение массы на скорость, т.н. количество движения) и векторное направление приложенной силы (по нормали, под углом, по касательной);
- область и точка приложения удара;
- кинетика черепа в момент удара (неподвижность, равномерное движение, движение с ускорением);
- масса, плотность, прочность, форма предмета (элемента конструкции, природного объекта, орудия нападения и т.п.), с которым происходит травмирующее соударение;
- состояние костей черепа и покровных мягких тканей к моменту получения травмы, их биохимический состав, толщина, физическая прочность;
- наличие на голове средств механической защиты (шлем, каска, плотный головной убор) в момент удара.
При очень интенсивных ударных воздействиях вдавленный перелом может сочетаться с линейным расколом, звездчатым или паутинообразным растрескиванием.
3. Симптомы и диагностика
В диагностическом плане важны максимально точные анамнестические сведения (о том, когда и как получена черепно-мозговая травма, в каком состоянии пребывал больной, что делал и т.д.). На месте производится клинический осмотр с экспресс-диагностикой рефлексов, основных психических функций, общего психического и соматического статуса. Из инструментальных методов важно как можно быстрее произвести КТ или МРТ, при отсутствии такой возможности – рентгенографию в нескольких проекциях, общеклинические лабораторные анализы для своевременного выявления признаков инфицирования, латентного кровотечения и т.д.
4. Лечение
Любой вдавленный перелом костей черепа является однозначным и абсолютным показанием к нейрохирургическому вмешательству. Как правило, такая операция весьма сложна технически и может длиться несколько часов. В первую очередь необходимо устранить механическую компрессию вещества мозга; производится антисептическая и гемостатическая обработка поврежденных участков, репозиция костных фрагментов или реконструктивная пластика. Купируется отечность, развитие церебральных инфекций блокируется ударными дозами антибиотиков широкого спектра действия. Дальнейшие реабилитационные мероприятия, поддерживающая и профилактическая терапия зависят от характера и выраженности посттравматического синдрома.
Вдавленные переломы характеризуются наличием локального повреждения костей свода черепа со смещением костных отломков в его полость (симптом уплотнения костной структуры). Для формирования вдавленного перелома черепа обязательно прямое контактное соударение поверхности головы с повреждающим предметом, ударная поверхность которого во много раз меньше поверхности свода черепа.
T06.0 Травмы головного мозга и черепных нервов в сочетании с травмами спинного мозга и других нервов на уровне шеи

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Оскольчатые вдавленные переломы подразделяют на импрессионные и депрессионные.
При импрессионном переломе отломки (один или несколько) смещаются в полость черепа под острым углом, приобретая вид конуса, что, как правило, сопровождается разрывом твердой мозговой оболочки, формированием гематомы и очагов размозжения мозга.
Депрессионные переломы образуются при воздействии травмирующей силы на большой площади (тупыми предметами). Костный фрагмент целиком или частично смещается в полость черепа обычно неглубоко, примерно на толщину прилежащих отделов костей свода. Твердая мозговая оболочка при этом, как правило, не повреждается. Если несколько вдавленных осколков фрагментарно накладываются друг на друга, то образуется так называемый черепицеобразный перелом.
Встречаются раздробленные оскольчатые переломы костей свода, когда видна зона повреждения кости без смещения костных фрагментов. Все типы оскольчатых переломов часто сопровождаются многочисленными трещинами и линейными переломами.
Факторы и группы риска
Драки, особенно удары по голове различными тяжелыми предметами, автодорожные травмы, падения с высоты, нередко в алкогольном опьянении, производственные травмы.
Диагностика
Диагностические критерии: местные изменения покровов головы в области приложения ударного воздействия. Церебральные симптомы выпадения, раздражения и дислокации (нарушения сознания от кратковременной потери его в момент травмы до глубокой комы, поражение черепных нервов, дыхательные расстройства, параличи). Общесоматические изменения.
8. Рентгенография легких - правильно судить о глубине внедрения отломков при вдавленных переломах можно только по данным рентгенографии в тангенциальной проекции.
Лечение
Цели лечения: удаление вдавленного перелома костей черепа, регресс основных клинических симптомов, заживление операционной раны.
Лечение: основное лечение – хирургическое. Оно заключается в удалении вдавленных костных фрагментов черепа, инородных тел, загрязненных участков мягких тканей, мозгового детрита, пластике твердой мозговой оболочки, проведении тщательного гемостаза.
Показания к операции: наличие вдавленного перелома костей черепа на толщину кости и более с признаками сдавления головного мозга.
Противопоказания к экстренному вмешательству при отсутствии признаков нарастающей компрессии мозга возникают в случаях шока, жировой эмболии, невосполненной кровопотере, терминальном состоянии пострадавшего.
При наличии незагрязненной раны и небольшой площади повреждения кости возможен доступ через эту рану после освежения ее краев. При этом мобилизацию кости лучше всего проводить с помощью высокооборотных систем, применяя шаровидные фрезы малого диаметра, с окаймлением места вдавления. Так обеспечивается костесберегающий доступ. При использовании обычных мегафрез площадь окончательно удаляемой при доступе костной ткани может во много раз превосходить пределы поврежденной кости.
В большинстве иных случаев необходимы окаймляющие разрезы скальпа. Костный доступ быстро и малотравматично выполняется с помощью высокооборотного краниотома. При обнаружении свободно лежащих костных фрагментов, фиксированных по краям перелома лишь наружной костной пластинкой (вследствие откола и смещения внутренней пластинки) на участках свода черепа вне проекции синусов твердой оболочки мозга, возможна мобилизация костных фрагментов после скусывания наружной пластинки.
Обнаружение многооскольчатых вдавленных переломов черепа, особенно захватывающих проекцию синусов твердой оболочки мозга, требует проведения расширенной трепанации с формированием костного лоскута, границы которого включают все отломки. Такой же тактики следует придерживаться при наличии двух вдавленных переломов черепа, расположенных на небольшом расстоянии друг от друга. Широкий доступ позволяет в случае синусного кровотечения или при множественных топографически разобщенных источниках кровотечения быстро и надежно осуществлять гемостаз.
В ряде наблюдений, несмотря на глубокое внедрение костных отломков, подлежащая твердая оболочка мозга оказывается неповрежденной (преимущественно у лиц молодого возраста). В таких случаях при отсутствии данных предоперационной КТ необходимо рассечение твердой мозговой оболочки с ревизией субдурального пространства и поверхности коры мозга (в том числе и с помощью эндокраниоскопии через небольшое отверстие в оболочке). Воздержаться от субдуральной ревизии можно в том случае, если имеется отчетливая пульсация внешне не измененной твердой оболочки мозга и если рана была сильно загрязнена инородными телами.
При повреждении твердой оболочки головного мозга необходима расширенная субдуральная ревизия с удалением размозженных участков мозга, проведением надежного гемостаза, введением в рану левомицетина сукцината (1 г разведенного порошка). После резекции размятых участков твердой оболочки головного мозга проводят ее пластику участком фасции (височная, широкая фасция бедра). Как известно, пластика лиофилизированными аллотрансплататами твердой оболочки в настоящее время запрещена.
Оптимальным решением следует считать протезирование твердой оболочки с помощью соответствующей мембраны "Гортекс", выполненной из растянутого политетрафторэтилена. Данная мембрана толщиной 0,3 мм приближена к толщине естественной твердой мозговой оболочки. Ее порозность менее 1 микрона обеспечивает минимальное прорастание тканей. Пластичность и мягкость позволяют повторять заданную кривизну поверхности. Перекрывая дефект твердой оболочки, мембрана действует как инертный межтканевой барьер, не прирастая к окружающим тканям. Это предотвращает формирование грубого рубца. Водонепроницаемость мембраны обеспечивает профилактику раневой ликвореи.
При вдавленных переломах наиболее часто повреждается верхний стреловидный синус, как наиболее уязвимый (расположение на вершине свода черепа, большая протяженность, истончение парасагиттальных отделов теменных костей). Вторым по частоте повреждения следует поперечный синус. Повреждения места слияния синусов при оскольчатых переломах затылочной кости чаще не совместимы с жизнью, хотя помимо разрыва стенки синуса возможно только перекрытие его просвета отломками вдавленного перелома.
Адекватный доступ, обеспечивающий достаточный угол оперативного действия, достигается при широкой трепанации, включающей место вдавления с повреждением стенки синуса. При этом необходимо и в современных условиях возможно эффективное использование приемов реконструктивной пластики синуса с надежным гемостазом. Прекращение кровотечения в момент его обнаружения обеспечивают путем придавливания пальцами хирурга участка твердой оболочки в проекции синуса (определяемого по синему прокрашиванию оболочки) проксимальнее и дистальнее места повреждения. Затем временный гемостаз можно осуществить путем вставления тампонов эпидурально по краям трепанационного отверстия в проекции синуса.
Более физиологичным является введение в зияющие просветы приводящего и отводящего сегментов синуса силиконовой трубки с расположенными у ее торцов раздувными микробаллончиками. При этом прекращение кровотечения из синуса достигается при сохранении по нему кровотока. После указанных приемов выполняют основной этап - окончательную остановку кровотечения. Ушивание стенки синуса производят при щелевидных ее дефектах с ровными краями. Особенностью хирургической техники здесь является прошивание только наружного листка твердой оболочки с сопоставлением внутреннего листка во избежание тромбоза синуса. Надежный гемостаз и армирование внешней стенки синуса достигаются при прикладывании и придавливании к месту повреждения небольшой пластинки "ТахоКомба", представляющего собой коллагеновую губку, обогащенную мощными гемостатиками (прикладывание производят желтоватой поверхностью пластинки, обращенной к месту дефекта). При небольшом дефекте стенки околосинусной лакуны бывает достаточно введения в дефект кусочка мышцы с фиксацией его по краям при помощи биполярной коагуляции, фрагмента "Сургицеля" (полоска оксигенированной целлюлозы) или пластины "ТахоКомба", обеспечивающих быстрый надежный гемостаз.
При дырчатых дефектах верхнего стреловидного синуса выполняют пластику его стенок в зависимости от топографии, распространенности и характера их повреждения. При повреждении одной верхней стенки пластику выполняют выкроенным лоскутом твердой оболочки вблизи синусного дефекта с интерпозицией мышечного фрагмента или пластины "ТахоКомба" либо фрагментом височной фасции с ушиванием узловыми швами. В случае использования силиконовой трубки после наложения последней лигатуры (без затягивания) из баллончиков выпускают воздух с последующим извлечением трубки и завязыванием лигатуры.
При повреждении в пределах передней трети верхнего стреловидного синуса вполне допустима его обтурация мышечными полосками или указанными выше биосинтетическими материалами.
Наиболее трудной бывает остановка кровотечения из синуса при отрыве устья поверхностных венозных коллекторов, особенно при вторжении в полость черепа отколотых острых тонких костных отломков, как бы "срезающих" вену у устья, а также при одновременном повреждении двух стенок синуса. В таких случаях оптимальным решением является доступ в межполушарную щель с выкраиванием участка большого серповидного отростка и перемещением его на верхнюю стенку стреловидного синуса с ушиванием твердой оболочки по контралатеральному краю синуса с обязательным введением между листками оболочки полоски мышцы или пластинки "ТахоКомба". Такой реконструктивный прием необходим и возможен при ранении именно задней трети стреловидного синуса, где доступ в межполушарную щель облегчен отсутствием значимых вен и лакун, а перекрытие просвета синуса неизбежно приведет к гибели пострадавшего.
В то же время при разрушении стенки сигмовидного синуса вполне оправдана обтурация его просветов теми же материалами, так как венозный переток будет проходить через нижнюю анастомотическую вену, впадающую в дистальные отделы поперечного синуса.
Перевязка верхнего стреловидного синуса является наихудшим вариантом гемостаза. Помимо большого риска последующего летального исхода (особенно при перевязке в заднем сегменте верхнего стреловидного синуса или доминантного поперечного синуса) в процессе лигирования могут быть повреждены околосинусные вены и дуральные лакуны с усилением венозного кровотечения. Кроме того, и верно выполненное лигирование может не обеспечить гемостаз, так как между лигатурами на протяжении поврежденной стенки синуса в него могут впадать крупные вены и открываться лакуны. Указанные выше технологии окончательного гемостаза позволяют в настоящее время полностью исключить этот малоэффективный и опасный хирургический прием и, несмотря на возможное пугающее массивнейшее кровотечение, быстро и надежно провести синусную реконструкцию.
Завершающим этапом реконструктивной хирургии вдавленных переломов является восстановление формы и поверхности черепа. Оптимальное решение - первичная пластика дефекта сохранившимися крупными фрагментами аутокости с объединением их путем сшивания лавсановой нитью или склеивания медицинскими клеевыми композициями.
Укрепление костного массива достигается с помощью титановых микропластинок. Сохранность внешней надкостницы и подлежащей твердой оболочки обеспечивает в таких случаях хорошую приживляемость фрагментов с предотвращением их миграции в полость черепа. Такой завершенный наиболее физиологичный вариант рационально применять при отсутствии грубых разрушений мозга не только в случаях закрытой ЧМТ, но и при наличии раны головы без явного ее загрязнения. При интерпозиции волос между крупными отломками с сохраненной надкостницей первичная остеопластика допустима только после временного разобщения фрагментов и полного удаления внедренных волос и инородных тел с тщательным отмыванием костных фрагментов в растворе антисептика с последующим введением в рану порошка левомицетина сукцината.
Вдавленные переломы наружной стенки лобной пазухи подлежат резекции с удалением сгустков крови из ее полости и освобождением стенок от слизистой оболочки, тампонадой мышцей канала лобной пазухи. В ряде случаев операцию завершают дренированием назофронтального канала, при этом костные фрагменты рекомендуют соединять с помощью титановых микропластин. При небольших переломах с незначительным повреждением слизистой оболочки возможно ее ушивание с закрытием костного дефекта свободным мышечным лоскутом.
В случаях раздробленных мелких отломков кости с утраченной надкостницей, особенно загрязненных, при глубокой интерпозиции инородных тел или волос, а также при выраженном отеке мозга проведение первичной краниореконструкции невозможно или опасно. Тогда особенно важно применение протеза твердой мозговой оболочки "Гортекс", что обеспечит герметизацию раны и профилактику рубцово-спаечного процесса с поддержанием структурности мягкотканых слоев операционной раны. Отсроченная остеопластика проводится с помощью ряда инертных материалов, таких как графитовая пластинка с заданной кривизной поверхности, гидроапатитовый цемент, никель-титановая сетка с пространственной памятью, современные пластические материалы (палакос, паламед).
Послеоперационное лечение: профилактика инфекционных, сердечно-сосудистых и дыхательных осложнений, противоотечная, антианальгическая, сосудистая терапия.
1. Анальгезирующая, седативная и гипосенсибилизурующая терапия: метамизол 50% -2,0 2-3 раза/сут., 5-7 дней; дифенгидрамин - 1 мл 2-3 раза/сут., 5-7 дней; лорноксикам 8 мг или кетопрофен 100 мг 2-3 раза/сут., 5-7 дней; диазепам 2,0 - по показаниям.
2. Инфузионная терапия и восполнение ОЦК: раствор Рингера 400 мл 1-2 раза/сут., 3-5 дней; натрия хлорид 0,9% - 400 мл 1-2 раза/сут., 3-5 дней; реополиглюкин 400 мл 1 раза/сут., 3-5 дней; плазма свежезамороженная 300 мл - по показаниям.
3. Противоотечная терапия: фуросемид 2 мл 2-3 раза/сут., 3-5 дней; маннитол 15% -400 мл 1-2 раза/сут. - по показаниям; альбумин 10% - 100 мл 1-2 раза/сут. - по показаниям.
4. Нормализация мозгового кровотока: эуфиллин 2,4% -10 мл 2 раза/сут., 5-7 дней; кавинтон 2 мл 2 раза/сут., 7-10 дней; циннаризин 1 т. 3 раза/сут. до 1 мес.
5. Улучшение метаболизма головного мозга: церебролизин 10-20 мл/сут., 7-10 дней; пирацетам 20% 5 мл 2-3 раза/сут., 7-10 дней.
4. Растворы, применяемые для коррекции нарушений водного, электролитного и кислотно-основного баланса
13. *Цефуроксим таблетка 250 мг, 500 мг; порошок для приготовления инъекционного раствора во флаконе 750 мг
15. *Тикарциллин+клавулановая кислота, лиофилизированный порошок 3000 мг/200 мг для приготовления раствора для внутривенных инфузий
Индикаторы эффективности лечения: заживление операционной раны, отсутствие клинических симптомов сдавления мозга.
Методика эндовидеоассистирования в хирургическом лечении пациентов с посттравматическими дефектами и деформациями лобной кости
Журнал: Эндоскопическая хирургия. 2015;21(4): 39-43





В данной статье описана хирургическая техника эндоскопического лечения переломов передней стенки лобной пазухи. Выделены преимущества методики эндовидеоассистирования по сравнению с традиционными методами хирургического лечения. Представлен алгоритм выбора хирургического доступа для лечения пациентов с вдавленными переломами передней стенки лобной пазухи.
Последние 10 лет в мире ознаменовались значительным ростом дорожно-транспортных происшествий (ДТП), природных катаклизмов и насильственных травм. Это привело к увеличению числа пострадавших с черепно-мозговой травмой (ЧМТ). Частота ЧМТ в России на 1000 населения в год колеблется от 1,8 до 4,7, в среднем составляет 4,0—4,5. В США в год ЧМТ регистрируются у 2 из 1000 человек, в Великобритании — у 4,3, в Австралии — у 3,2 [1]. В настоящее время ЧМТ является одной из ведущих причин смертности и инвалидизации трудоспособного населения. Отдельно стоит отметить, что в общей структуре ЧМТ 11,4% приходится на краниоорбитальные повреждения [2], неправильное и несвоевременное устранение которых приводит к тяжелым функциональным, косметическим и гнойно-септическим осложнениям. От 5 до 15% всех переломов лицевого скелета приходятся на переломы стенок лобной пазухи, из которых 33% занимают изолированные переломы передней пластинки лобной пазухи [3]. Основным кожным доступом для открытой репозиции и внутренней фиксации данных повреждений является коронарный, который сопряжен с развитием обширных послеоперационных рубцов, алопеции, а также сопровождается риском повреждения лицевого и надглазничного нервов [4].
Вышеперечисленные недостатки традиционных способов хирургического лечения вдавленных переломов передней стенки лобной пазухи определяют необходимость поиска новых малоинвазивных методов лечения, которые позволят значительно улучшить функциональные и косметические результаты. Решение данных задач стало возможным посредством внедрения в хирургию краниоорбитальных повреждений методики эндовидеоассистирования, которая заслужила признание и уже заняла прочные позиции в других областях нейрохирургии [5, 6].
Впервые эндоскопическое лечение изолированных вдавленных переломов передней стенки лобной пазухи описано в 1996 г. H. Graham и P. Spring [7].
Подтверждение на секционном материале возможности эффективного эндоскопического хирургического лечения переломов передней пластинки лобной пазухи было получено в исследовании E. Strong в 2003 г. [8]. При изучении современной литературы, посвященной эндоскопическому способу лечения переломов лобной кости, обращают на себя внимание в основном описательный характер этих работ, неопределенность окончательных критериев отбора пациентов, показаний и противопоказаний к таким операциям, отсутствие детального описания хирургической техники выполнения данных вмешательств. В связи с указанными недостатками исследовательских работ проблема реконструкции дефектов и деформаций лобной кости на основе возможностей эндовидеоассистирования требует дальнейших исследований.
Цель исследования — разработать методику хирургических вмешательств с использованием эндовидеоассистирования у пациентов с изолированными вдавленными переломами передней стенки лобной пазухи.
Материал и методы
В основу настоящего исследования легли результаты обследования и хирургического лечения 34 больных, отобранных из 4650 пациентов с ЧМТ различной степени тяжести, госпитализированных в период с 01.05.06 по 30.06.14 в отделение неотложной нейрохирургии НИИ скорой помощи им. Н.В. Склифосовского. В 1-ю группу были включены 17 пациентов (13 мужчин и 4 женщины) в возрасте от 18 до 45 лет с вдавленными переломами передней стенки лобной пазухи, оперированных с использованием эндоскопии (табл. 1). Дооперационное обследование включало клинико-неврологический осмотр, рентгеновскую компьютерную томографию с последующей 3D-реконструкцией в стандартных проекциях [9]. У 10 пациентов имелся изолированный вдавленный перелом передней стенки лобной пазухи, у 6 — зона вдавления передней стенки лобной пазухи сопровождалась вовлечением надбровной дуги (рис. 1).

Таблица 1. Сравнительная характеристика групп больных с вдавленными переломами передней стенки лобной пазухи

Рис. 1. Дооперационные компьютерные томограммы пациентов с изолированными вдавленными переломами передней стенки лобной пазухи. а — аксиальная проекция; б — 3D-реконструкция; в — вовлечение в зону вдавления глабеллы.
Характер ЧМТ у 11 пациентов был установлен как сотрясение головного мозга, у 6 — ушиб головного мозга легкой степени.
2-ю группу, которая служила контролем, составили 17 больных с вдавленными переломами передней стенки лобной пазухи, оперированных через коронарный разрез. У 9 пациентов имелся изолированный вдавленный перелом передней стенки лобной пазухи, у 8 — зона вдавления передней стенки лобной пазухи сопровождалась вовлечением надбровной дуги. Характер ЧМТ у 10 пациентов был установлен как сотрясение головного мозга, у 5 — ушиб головного мозга легкой степени и у 2 — ушиб головного мозга средней степени тяжести (см. табл. 1).
Целью хирургического лечения у пациентов обеих групп служили профилактика заболеваний лобной пазухи (фронтиты, мукоцеле), устранение косметического дефекта. Противопоказаниями к использованию эндоскопической техники являлись многооскольчатый характер перелома, повреждение задней стенки лобной пазухи или лобно-носового канала, а также вовлечение в зону вдавления верхнего края орбиты. В данных случаях оперативное лечение проводилось с использованием коронарного доступа. Все больные были оперированы под общей анестезией в положении на спине. Для эндовидеоассистирования применяли ригидные эндоскопы диаметром 4 мм и углами обзора 0 и 30°, коннектор для интраоперационной смены эндоскопов.
Методика хирургического вмешательства
В первой группе пациентов хирургическое лечение начинали с выполнения кожного разреза длиной до 5 см, расположенного на 1 см кзади от линии роста волос. Затем под контролем эндоскопа с углом обзора 30° осуществляли поднадкостничную диссекцию кожно-апоневротическо-надкостничного лоскута по направлению к месту повреждения. После чего выполняли мобилизацию отломков с последующим их удалением вместе с измененной слизистой лобной пазухи. Для восстановления контура передней стенки лобной пазухи использовали смоделированную по форме лобной кости титановую пластину. Фиксацию ее обеспечивали чрескожно проведенными микровинтами диаметром 1,2 мм. Операцию завершали послойным ушиванием мягких тканей головы и наложением внутрикожного шва (рис. 2).

Рис. 2. Этапы хирургического лечения пациента с изолированным вдавленным переломом передней стенки лобной пазухи с применением эндовидеоассистирования. а — проекция кожного разреза; б, в — эндоскопический поднадкостничный доступ к месту перелома и удаление отломков; г — моделирование титановой пластины по форме лобной кости; д, е — чрескожная фиксация титановой пластины микровинтами.
Основным направлением совершенствования методик и техник хирургических вмешательств у пациентов с краниоорбитальными повреждениями является уменьшение травматичности операции. Применение эндовидеоассистирования во многом позволило решить проблемы традиционных открытых вмешательств. Предоставляя необходимое оптическое увеличение и хорошее освещение, обеспечивая миниинвазивность хирургического вмешательства, эндоскопическая техника позволяет достичь хороших косметических и функциональных результатов.
В группе пациентов с изолированными вдавленными переломами передней стенки лобной пазухи, хирургическое лечение которых выполняли с использованием эндовидеоассистирования, пластику лобной кости удалось выполнить 16 пациентам. У всех больных, по данным клинического осмотра и КТ, были достигнуты хорошие косметические и функциональные результаты (рис. 3). Лишь у одного больного из данной группы потребовалась инверсия с эндоскопического доступа в открытый коронарный. Это было связано с тем, что зона вдавления передней стенки лобной пазухи включала в себя область глабеллы и кости носа, что, ввиду низкого расположения, стало препятствием для адекватной репозиции отломков и пластики лобной кости с использованием эндовидеоассистирования.

Рис. 3. Послеоперационные компьютерные томограммы. а — аксиальная проекция; б — 3D-реконструкция; в — внешний вид пациента с вдавленным переломом передней стенки лобной пазухи, оперированного с использованием методики эндовидеоассистирования.
Основные характеристики оперативного вмешательства при применении эндоскопических и традиционных способов лечения вдавленных переломов передней стенки лобной пазухи представлены в табл. 2.

Таблица 2. Основные характеристики оперативного вмешательства при применении методики эндовидеоассистирования и традиционных способов лечения вдавленных переломов передней стенки лобной пазухи
При сравнении с контрольной группой пациентов, где хирургическое лечение изолированных вдавленных переломов передней стенки лобной пазухи выполняли открытым способом, совершенно очевидно, что в первой группе больных эндовидеоассистирование позволило избежать выполнения кожного коронарного разреза и соответственно развития обширного послеоперационного рубца, порой представляющего для пациента более значимый косметический дефект, нежели сам перелом. Безусловно, с использованием эндоскопической техники устраняется необходимость формирования кожно-апоневротического лоскута на значительном расстоянии от места перелома. Это, в свою очередь, полностью снижает риск повреждения лицевого и надглазничного нервов. Длительность операции с использованием эндовидеоассистирования была в 1,5 раза меньше, чем при применении традиционного способа лечения вдавленных переломов передней пластинки лобной пазухи. Вышеуказанные преимущества применения эндовидеоассистирования привели к уменьшению длительности восстановительного периода и сроков госпитализации (с 9—10 сут после традиционных методов до 4—6 сут после эндоскопических). Осложнений хирургического лечения во всех группах больных зафиксировано не было.
На основании полученных данных хирургического лечения пациентов с вдавленными переломами передней стенки лобной пазухи нами разработан алгоритм выбора хирургического доступа для лечения данной категории больных (рис. 4).

Рис. 4. Алгоритм выбора хирургического доступа для лечения пациентов с переломами передней стенки лобной пазухи.
Заключение
На основании полученных данных можно заключить, что методика эндовидеоассистирования в хирургическом лечении пациентов с дефектами и деформациями лобной кости, предоставляя необходимое оптическое увеличение, хорошее освещение, улучшенный обзор операционного поля и малотравматичность операции, позволяет избежать нежелательных обширных послеоперационных рубцов и достичь хороших косметических и функциональных результатов. Применение данной методики обеспечивает сокращение продолжительности оперативного вмешательства, а также уменьшение сроков пребывания больного в стационаре. В итоге сокращается длительность восстановительного послеоперационного периода.
Травма околоносовых пазух-это одно из самых опасных травматических повреждений, которые приводят в основном к разрушению стенок любой из околоносовой пазухи либо со смещением отломков костей с ужасными и опасными формированиями и даже созданиями космического и функционального дефектов, а также кровотечением в придаточные(то есть, главные) пазухи носа, либо если повезет без смещения.
Существуют два вида направленности и масштабной глубины проникновения травмы околоносовых пазух:
1).Открытые травмы-это повреждение кожных покровов;
2).Закрытые травмы-это без повреждения кожных покровов. Также существуют пять видов травм клинического типа, которые привели к созданию степеней повреждений носового комплекса:
- Закрытая травма костей носового комплекса;
- Получение травмы костей носового комплекса, а также верхней челюсти;
- Сильная травма носового комплекса в сочетании с черепно-мозговой травмой;
- Получение травмы носового комплекса со смещением глазницы;
- Травма носового комплекса с потерей костной ткани.
При таких травмах обычно появляются следующие симптомы:
- сотрясение головного мозга,
- проявление потери сознания,
- тошнота,
- рвота,
- головная боль,
- носовое кровотечение.
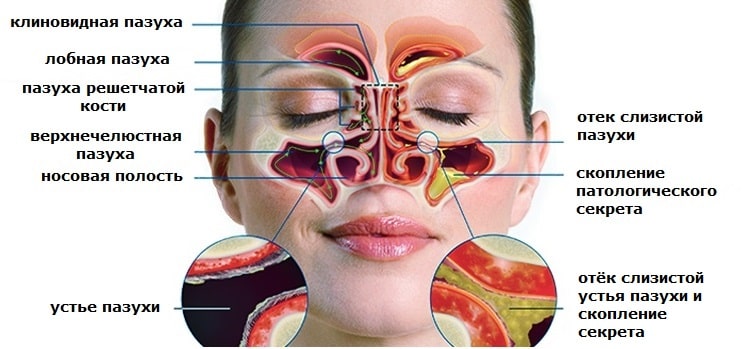
В первые сутки болезни также повышается температурой. На основании диагностики травм и данных лучевых методов исследования нужно для этого определить степень и объем поражения околоносовых пазух совместно с повреждением глазницы, комплексов скулы и головного мозга или без повреждения. В зависимости от всех обстоятельств необходимо поставить правильный диагноз пациенту. Физикальное обследование включает в себя внешний осмотр, где выражается в определении степени отека мягких тканей в области повреждения, а также если еще дополнительно присутствуют раны. Проверять такие повреждения нужно очень осторожно, чтобы не усугубить повреждение стенок мягких тканей, а также не увеличить болезненность. Что касается лабораторного исследования, то оно включает в себя анализы мочи, крови, биохимический анализ крови, ЭКГ и остальные медицинские методы, которые позволят определить степень кровяной потери, изменения со стороны других органов пациента. Третий метод обследования пациента-это лучевое исследование. Данное исследование включает в себя такие методы лечения, как рентгенографию, компьютерная томография и магнитно-резонансная томография. Различают прямые и косвенные рентгенологические признаки переломов носового комплекса. Прямые признаки переломов носового комплекса: плоскость перелома, смещение фрагментов околоносовых пазух, расхождение швов. Косвенные признаки переломов носового комплекса: наличие гемосинуса решетчатого лабиринта, пазух лба и верхних челюстей, эмфизема глазницы и пневмоцефалия.
Ультразвуковая эхография и эндоскопическая синусоскопия во многих случаях помогают определить точный объем травматического повреждения. В случаи передней риноскопии эти методы помогают определять степень отека слизистой оболочки носа, места разрыва слизистой оболочки в передних отделах и источник носового кровотечения. Кроме того, ультразвуковая эхография и эндоскопическая синусоскопия помогают определить возможное искривление перегородки носа.
Какие существуют показания к консультации других специалистов, которые знают, как лечить травму околоносовых пазух?
При сочетании различных повреждений, которые затрагивают глазницу, головной мозг и скуловую кость, необходимо провести лечение больного совместно с другими специалистами: это нейрохирург, окулист и черепно-лицевой хирург. При патологии сердечно-сосудистой системы, легких и других необходимо важных органов необходима консультация терапевта, кардиохирурга и других врачей.
Существуют два вида лечения травм околоносовых пазух:
1).Немедикаментозное лечение-это когда при закрытых поражениях околоносовых пазух в первые пять-шесть часов после травмы прикладывают лед к области травмы и прибегают к передней петлевой или задней тампонаде носа. При гемосинусе лобной пазухи без дефекта и смещения костных отломков назначают консервативное лечение.
2).Хирургическое лечение-это когда все данные вмешательства проводятся после травмы (от одних до четырнадцати суток). При закрытом переломе стенок любой пазухи без признаков повреждения головного мозга необходимо проводить пластику стенок лобных пазух. Потом нужно осуществить ревизию поврежденной области и через небольшое отверстие нужно репонировать конгломерат костных отломков на прежнее место. При открытом повреждении верхнечелюстной пазухи с раздроблением стенок необходима радикальная операция, которая заключается в формировании соустья пазухи с полостью носа под нижней носовой раковиной.
Читайте также:
- Конкурентоспособность как фактор обеспечения экономической безопасности предприятия
- Роль правосудия как государственной деятельности призванной решать жизненные с позиций права
- Любое ограничение или отсутствие способности осуществлять какую либо деятельность в таких рамках
- В основе какой модели лежат положения движения за права человека
- 3 смена в школе законно ли

