Дают ли больничный при панариции
Обновлено: 01.05.2024
В своей жизни, пожалуй, каждый человек сталкивался с теми или иными болями, травмами и воспалением на пальце. Важно уметь отличать, когда это носит случайный, не опасный характер, а когда требуется срочное обращение к врачу. В этой статье мы попробуем разобраться в проблеме – что это, от чего появляется, как протекает, как отличить от других заболеваний, можно лечить в домашних условиях или нужно срочно обращаться к специалисту, какие лекарства можно применять?
Панариций - гнойное воспаление пальца на руке. Это острый процесс, он развивается в сроки от нескольких часов до нескольких дней.
Причины. От чего возникает?
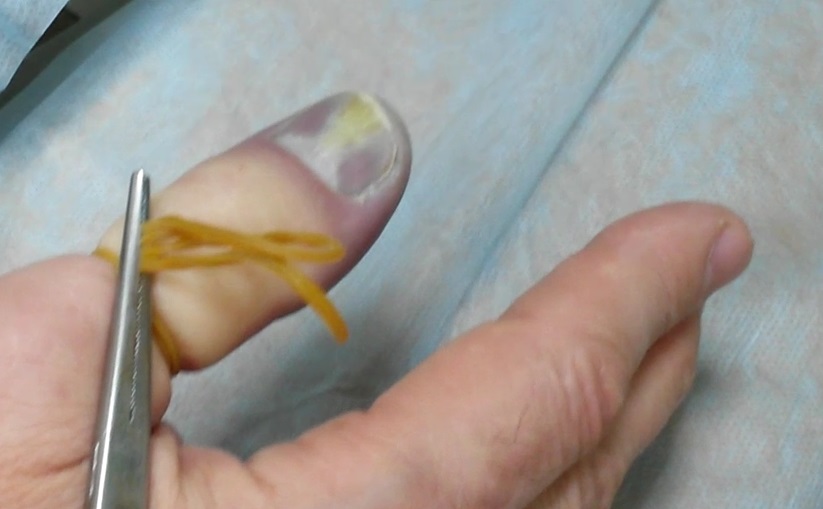
Возбудителем чаще всего являются золотистый стафилококк, стрептококк. Возможна смешанная микрофлора, в том числе анаэробы. Для того чтобы микроорганизм внедрился, нужны входные ворота для инфекции. Это могут быть ссадины, царапины, раны, укусы и даже просто микротрещины кожи. Паронихия (поражение околоногтевого валика) нередко возникает после маникюра (фото).
Симптомы. Как развивается?
В области входных ворот (ранка, сорванный заусенец и т.п.) появляется небольшая болезненность. Вскоре в этом же месте появляется небольшое покраснение и отек. Далее быстро, в течение суток, воспалительные явления нарастают, боль усиливается, становится пульсирующей. При отсутствии лечения краснота и припухлость становятся ярко выраженными, могут переходить на соседние фаланги. Движения становятся резко болезненными. Боль может стать настолько выраженной, что мешает спать. Повышается температура тела, появляется общее недомогание (фото ниже, жгут наложен перед операцией).
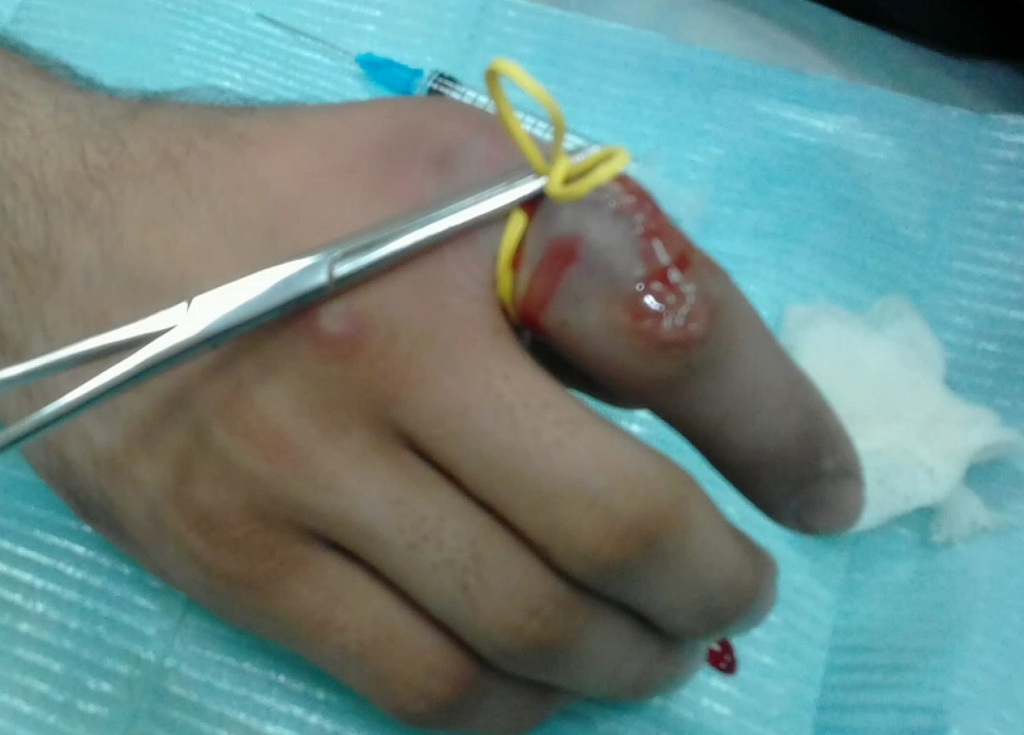
Встречается и поражение пальца на ноге, но истинный панариций там бывает редко, чаще всего речь идет о вросшем ногте либо инфицированных ранах.
Различают поверхностные и глубокие формы заболевания.
К первым относятся:
- Паронихия (воспаляется валик около ногтя)
- Кожный (отслаивается эпидермис, напоминая формирование пузырей при ожоге, под ним просвечивает гной)
- Подкожный – локализуется в подкожной клетчатке
- сухожильный
- суставной
- костный
- пандактилит (вовлеченность всех структур пальца)
В связи с особенностями анатомического строения пальца возможен быстрый переход из поверхностных форм в глубокие. Поэтому затягивание с квалифицированной помощью всегда имеет негативные последствия, вплоть до распространения гнойного воспаления на кость (остеомиелит).
Дифференциальная диагностика. На какие заболевания похож?
Панариций дифференцируют с артритом, рожей, лимфангоитом, эризипелоидом. При этих патологиях тоже бывают покраснение и припухлость, боль, ограничение движений. Самому разобраться во всех особенностях диагностики сложно. Поставить правильный диагноз может только врач.
При малейшем подозрении на панариций следует немедленно обратиться к хирургу. На самых ранних стадиях еще можно обойтись без хирургии. Назначают антибиотики, которые подавляют микрофлору и полуспиртовые повязки, которые снимают отек и обладают антисептическим действием. В ряде случаев на фоне терапии наступает выздоровление. При позднем обращении или при отсутствии эффекта от консервативной терапии показана операция.
Хирургическое лечение, ход операции
Задачей вмешательства является вскрытие и дренирование гнойника. Это делают под местной проводниковой анестезией, которая позволяет обезболить на 100%. При ограниченном процессе выполняют небольшой разрез, как например, при паронихии – видео ниже.
При подкожной или более глубокой локализации гноя объем вмешательства увеличивается:
После рассечения кожи гной выпускают наружу и производят ревизию полости.


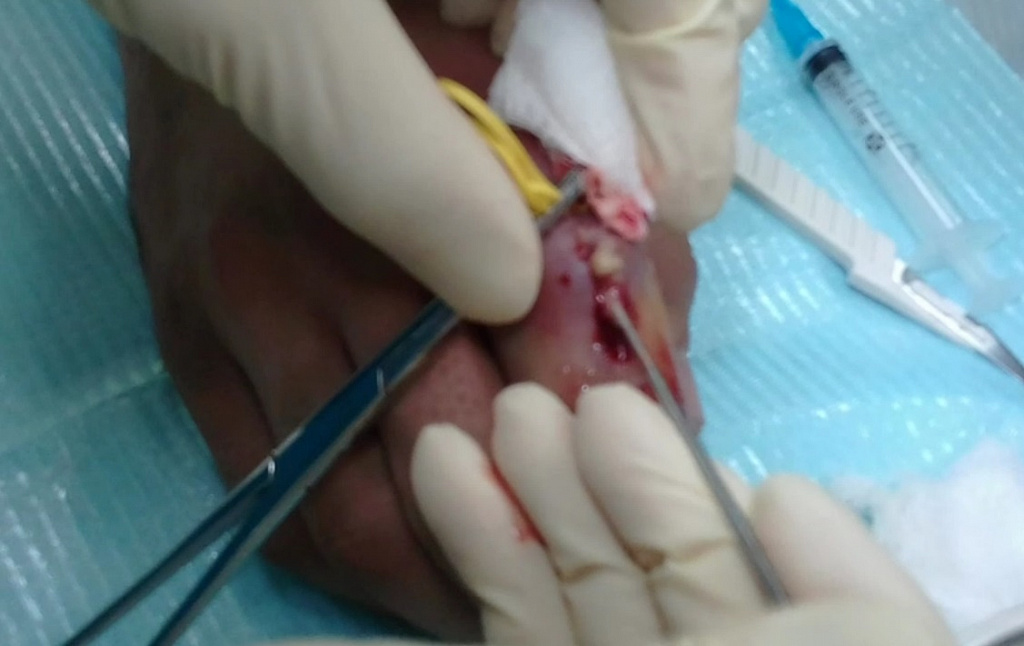
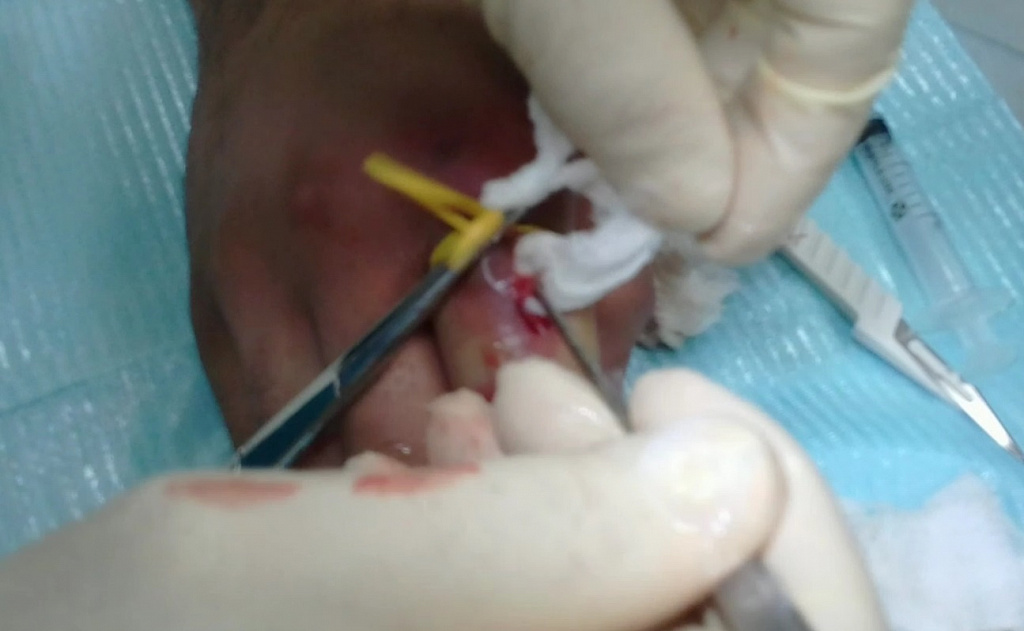
Если нагноение захватывает большую площадь, размер разреза увеличивается. В амбулаторных условиях можно оперировать только поверхностные формы панариция. Глубокие формы требуют госпитализации и нахождения в стационаре.
После операции. Перевязки. Последствия.
Первые перевязки бывают умеренно болезненны. Анестезия при них не применяется. Послеоперационную рану промывают антисептиками, меняют дренаж (марлевую турунду или резинку). Рана очищается, воспалительные явления стихают, начинаются процессы заживления. При неосложненном течении заживление происходит в течение 10 – 14 дней, иногда дольше.
При поверхностных формах каких-либо последствий, кроме наличия небольшого рубца, не наблюдается.
При глубоком поражении может быть ограничение подвижности, вплоть до полной потери функций.
Куда обращаться в Москве? Какого хирурга выбрать?
В таком большом городе, как Москва, существует множество лечебных учреждений, могущих оказывать помощь по этому профилю, в т.ч. и бесплатно в городских поликлиниках. Качество и результат больше зависят не от самой клиники, а от доктора, который будет заниматься с пациентом. Его знания и опыт играют ведущую роль в определении тактики, выставления показаний к операции, в качестве ее выполнения. Желательно, чтобы хирургический стаж был не менее 10 лет. Очень хорошо, если доктор работал в отделении гнойной хирургии стационара, а особенно в отделении по лечению заболеваний пальцев и кисти. Прежде, чем решиться на обращение, почитайте отзывы в интернете.
В предыдущей статье мы рассматривали круг лиц, имеющих право на получение и оплату больничного. Теперь перечислим случаи, при возникновении которых больничный лист выдаётся, а также его возможные сроки.
Существует разница между сроком, на который выдан листок нетрудоспособности, и количеством оплаченных по этому листку дней. Эти периоды могут не совпадать.
Перечень страховых случаев
По большей части, это ситуации, когда человек утрачивает возможность трудиться.
- Утрата трудоспособности по причине заболевания или травмы, в том числе в связи с операцией по искусственному прерыванию беременности или осуществлением экстракорпорального оплодотворения.
В этом случае больничный выдаётся на весь период лечения заболевания или травмы, но ограничивается максимальным сроком — десять месяцев, а при лечении туберкулёза — год. Период оплаты такого больничного — полностью до дня восстановления трудоспособности или установления инвалидности.
Однако есть два исключения при оплате:
- если заболевший работник работает по срочному трудовому договору (служебному контракту), который заключён на срок до шести месяцев, а также если у работника заболевание или травма наступили в период со дня заключения трудового договора до дня его аннулирования, то оплата по больничному ограничена 75 календарными днями по этому договору (но при заболевании туберкулёзом — оплата полностью);
- если больничный выдаётся инвалиду, то срок оплаты ограничен: четыре месяца подряд или пять месяцев (не подряд) в календарном году (но при лечении туберкулёза — оплата полностью).
- Карантин застрахованного лица, а также карантин ребёнка в возрасте до семи лет, посещающего дошкольную образовательную организацию, или другого члена семьи, признанного в установленном порядке недееспособным.
Больничный выдаётся на весь период карантина и оплачивается полностью.
- Протезирование по медицинским показаниям в стационарном специализированном учреждении.
В этом случае больничный положен на весь период протезирования, включая проезд к месту, где оно будет осуществляться, и обратно. Оплачивается полностью.
Но и здесь есть нюансы. Во-первых, речь идёт о протезировании именно в медицинской организации, а не просто в протезной (например, протезно-ортопедической, имеющей статус ООО, и тому подобное), так как только медицинские организации, имеющие соответствующую лицензию, могут выдавать больничные листы. Если протезирование будет проходить в организации, не имеющей такой лицензии, то больничный не будет выдан и, соответственно, оплачен, а по месту работы придётся брать отпуск. Во-вторых, протезирование должно проходить в условиях стационара. Если режим будет амбулаторным, больничный не выдаётся.
- Долечивание в санаторно-курортных организациях, расположенных на территории России.
Если врач посчитает нужным, то направит больного после основного лечения в санаторий, выдав ему больничный лист. Такое возможно только после лечения в стационаре. Больничный выдаётся на срок до 24 календарных дней. Оплачивается полностью.
Если работник получил тяжёлую производственную травму, то долечивание в санатории не ограничивается по срокам, а больничный в этом случае выдаётся не только на весь период санаторного лечения, но и на время проезда к месту лечения и обратно. При этом не важно, лечился работник до этого в стационаре или амбулаторно. Оплата больничного будет произведена за все дни лечения.
- Осуществление ухода за больным членом семьи — не только ребёнком, но и взрослым.
В этом случае количество дней, на которые выдаётся и оплачивается листок нетрудоспособности, зависит от возраста и заболевания ребёнка. Если заболел взрослый член семьи, можно взять больничный на срок до семи календарных дней по каждому случаю болезни близкого родственника, но общий срок оплаты ограничен 30 календарными днями в году по всем случаям ухода за этим членом семьи. Кроме того, больничный по уходу за взрослым положен только в том случае, если он лечится амбулаторно.
Несмотря на имеющиеся ограничения, перечень случаев, когда можно уйти на больничный, довольно широк и позволяет получить от государства компенсацию утраченного заработка в виде пособия по временной нетрудоспособности не только при лечении самого работника, но и при заболевании ребёнка или взрослого члена семьи. Кроме того, государство может компенсировать нахождение в санатории и изготовление протезов, что является довольно затратной статьёй личного бюджета в случае самостоятельной оплаты.
Проблема оказания медицинской помощи больным с гнойно-воспалительными заболеваниями пальцев и кисти остается актуальной, так как распространенность этой патологии в России достаточно высока.
Проблема оказания медицинской помощи больным с гнойно-воспалительными заболеваниями пальцев и кисти остается актуальной, так как распространенность этой патологии в России достаточно высока. Предупредить длительную нетрудоспособность и инвалидизацию при панарициях и флегмонах кисти возможно при оказании медицинской помощи даже на уровне поликлиники, так как в подавляющем большинстве случаев причиной их развития является оставленная без должного внимания микротравма. К сожалению, уровень хирургического лечения больных с гнойной патологией пальцев и кисти на амбулаторном этапе часто не соответствует современным достижениям хирургии кисти.
В ГКБ № 4 Москвы функционирует специализированное отделение хирургии гнойной патологии пальцев и кисти, где концентрируются больные с гнойной инфекцией верхних конечностей. Только в течение 1998 года оказана стационарная помощь 1500 больным. Анализируя качество оказания медицинской помощи, которую получали пациенты до поступления в стационар, мы выделили ряд характерных ошибок. Во избежание их повторения мы позволили себе представить рекомендации о рациональных, с нашей точки зрения, подходах к лечению панарициев и флегмон кисти на амбулаторном этапе.
Ошибки при хирургической обработке случайных гнойных ран
Наиболее характерной ошибкой поликлинических хирургов является отказ от первичной хирургической обработки случайных гнойных ран. Гнойная рана обязательно должна подвергаться хирургической обработке — под проводниковой анестезией выполняется некрэктомия с ревизией всех поврежденных структур. Особого внимания требуют раны на тыльной поверхности пальцев и кисти в проекции межфаланговых и пястно-фаланговых суставов. Если рана получена при ударе о зубы, в большинстве случаев следует ожидать проникновения раны в полость сустава с дальнейшим развитием деструкции суставных концов. Мы наблюдали 13 пациентов, у которых амбулаторно были произведены разрезы на тыльной поверхности кисти по поводу флегмоны, развившейся после травмы о зубы, но ни у одного из них не было диагностировано повреждение капсулы пястно-фалангового сустава.
Поэтому, если в ходе ревизии выявлено повреждение капсулы сустава, следует произвести артротомию с тщательной санацией полости сустава антисептиками, а операцию завершить дренированием полости сустава.
Ошибки диагностики. Для установления правильного диагноза на уровне поликлиники не требуется дорогостоящего оборудования или выполнения сложных анализов. Вполне достаточно собрать анамнез, внимательно осмотреть больного и выполнить рентгенограмму кисти. Неправильный диагноз формы панариция или флегмоны кисти влечет за собой неадекватное оперативное пособие и в конечном итоге может привести к прогрессированию заболевания. Не останавливаясь на клинической картине заболеваний, изложенной во многих руководствах, считаем необходимым выделить ряд важных аспектов, которые помогут поставить правильный диагноз.
При длительном гнойном отделяемом из раны дистального отдела ногтевой фаланги пальца (в течение пяти и более дней) следует учесть возможность развития костного панариция с поражением гребешка ногтевой фаланги, даже при отрицательной рентгенологической картине. В этой зоне процесс очень быстро распространяется до кости, а изменения на рентгенограмме, как правило, запаздывают и проявляются на 10-14-й день заболевания.
Появление патологической боковой подвижности и крепитации в межфаланговом суставе, особенно при локализации ран в проекции сустава, позволяет с большой уверенностью поставить диагноз суставного или костно-суставного панариция.
Раны в проекции пястно-фаланговых суставов после удара о зубы требуют тщательной ревизии, так как часто проникают в полость сустава, что остается нераспознанным при осмотре. В дальнейшем, когда развиваются деструктивные очаги в сочленяющихся костных структурах, функция сустава и пальца бывает необратимо потеряна.
Ошибки при выполнении анестезии. Одной из часто встречаемых ошибок является неадекватная анестезия. Больные долго помнят чувство боли во время операции и в дальнейшем со страхом ждут повторения своих ощущений, что в ряде случаев служит поводом для отказа от операции.
Кроме того, метод анестезии не всегда выбирается правильно. С нашей точки зрения, при гнойно-воспалительных заболеваниях пальцев и кисти местная инфильтрационная анестезия не должна применяться, как не обеспечивающая адекватного обезболивания. Показано выполнение проводниковой анестезии на различных уровнях (на уровне пястных костей, лучезапястного сустава, верхней трети предплечья, подмышечной ямки), причем место инъекции анестетика должно быть расположено вне зоны воспаления. Считаем категорически противопоказанным многократное введение местноанестезирующих растворов с антибиотиками в воспаленные отечные ткани в качестве лечебной манипуляции, так как эта процедура приводит к дальнейшему повышению внутритканевого давления с последующим некрозом мягких тканей.
Ошибки при обработке гнойного очага. Грубейшей и, к сожалению, наиболее часто встречаемой ошибкой является выполнение кожного разреза без иссечения некротизированных тканей в надежде на дальнейшее самостоятельное отторжение некрозов на перевязке. Такая тактика порочна, так как после вскрытия давление в тканях снижается, уменьшаются боли, что врачом и пациентом расценивается как положительная динамика, а в это время гнойно-деструктивный процесс прогрессирует в глубь тканей, поражая важные анатомические образования. В дальнейшем радикальная некрэктомия может вылиться в ампутацию пальца или фаланги.
Некрэктомия — обязательное условие хирургического лечения панарициев и флегмон кисти.
Ошибки при завершении операции и ведении послеоперационного периода. Некрэктомия на пальцах и кисти завершается санацией полости растворами антисептиков и рыхлым выполнением раны марлевыми полосками или салфетками с мазями на водорастворимой основе (левосин, левомеколь и т. д.). Использование линимента по Вишневскому, а также ихтиоловой мази на современном этапе неприемлемо, так как эти средства способствуют прогрессированию гнойно-деструктивного процесса.
При отсутствии признаков ухудшения местного процесса полоска из раны удаляется на второй-третий день. Визуально оценивается состояние полости. В случае адекватной некрэктомии стенки полости в эти сроки уже чистые, появляются грануляции, отделяемое из раны скудное, серозно-гнойное. Если же рана с обильным гнойным отделяемым, с некротическими тканями, перифокальным воспалением без тенденции к купированию, необходимо решать вопрос о повторной некрэктомии.

Панариций представляет собой острый гнойный воспалительный процесс тканей пальцев рук, а иногда пальцев ног. В данном случае повреждению подвержены поверхностные и глубокие ткани пальцев. Несмотря на то, что заболевание может развиться из-за малейшего механического повреждения, игнорировать данную проблему не рекомендуется.
Существует несколько видов заболевания:
- подкожный панариций;
- околоногтевой;
- суставной;
- костный панариций (в таком случае повреждаются не только ткани, но и кости, при этом нагноение переходит на надкостницу и на саму кость);
- костно-уставной;
- сухожильный панариций.
При лечении Панариция врачи клиники БИОСС используют как проверенные временем, так и самые новые разработки и авторские методики.
В нашей клинике работают лучшие врачи в Москве, имеющие большой опыт в лечении Панариция:
КОГДА СТОИТ ЗАБИТЬ ТРЕВОГУ, ПЕРВЫЕ СИМПТОМЫ ПАНАРИЦИЯ
Выделяют две формы заболевания:
- Гнойная форма;
- Серозная форма, при которой более выражен отек.
Панариций пальца формируется на месте микротравмы, в которую попала инфекция. Появляется припухлость, гиперемия и болезненные ощущения пульсирующего характера. Также могут развиться симптомы общего недомогания и подняться температура.
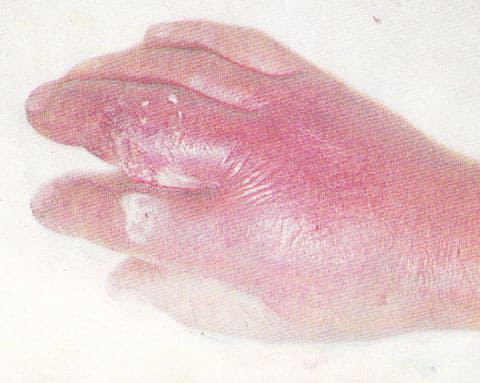
При суставном и костном панариции в гнойный процесс вовлечены сустав и кость фаланги пальца. Симптомы костного и суставного панариция аналогичны таковым при подкожном панариции, однако более выражены. Отек, как правило, распространяется по всему пальцу. Боли сильные, интенсивные и не подлежат четкой локализации, палец согнут, движения невозможны из-за болей и отека. Возможен спонтанный прорыв гноя через кожу с образованием гнойных свищей. В случае суставного панариция первоначально отек, краснота и боли локализуются вокруг пораженного сустава, но при отсутствии лечения распространяются на весь палец.
Типичная клиническая картина представлена на фото.
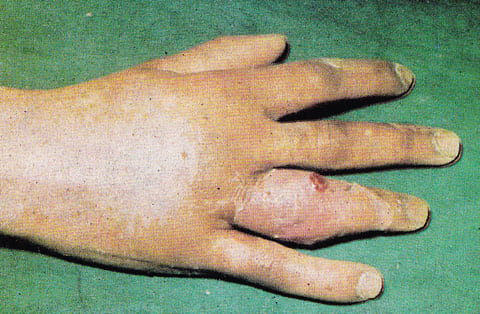
ОБСЛЕДОВАНИЕ ПРИ ПАНАРИЦИИ
При обнаружении у себя указанных симптомов необходимо обратиться к врачу-хирургу поликлиники. В случае паронихии, кожном и подкожном панариции диагноз ставится на основании клинической картины и дополнительного инструментального обследования не требует. Достаточно сдать общий анализ крови и глюкозу крови для определения степени выраженности воспалительного процесса и диагностики сахарного диабета, а при его наличии степени тяжести течения заболевания.
В случае подозрения на костный и суставной панариций, а также при сухожильном панариции (для исключения вовлечения кости в воспалительный процесс) необходимо выполнить рентгенографию кисти. Следует знать, что рентгенологическая картина отстает от клинической на 1 – 2 недели. Поэтому рентгенографию следует выполнить повторно через указанный промежуток времени.
ОСЛОЖНЕНИЯ ПАНАРИЦИЯ
ИЛИ ЧТО БУДЕТ, ЕСЛИ ЕГО НЕ ЛЕЧИТЬ ИЛИ ЛЕЧИТЬ НЕПРАВИЛЬНО
При запущенном панариции возможен переход воспаления на глубжележащие ткани с развитием пандактилита. Последний трудно поддается лечению и часто приводит к ампутации пальца. Переход гнойного воспаления на сухожилие и отсутствие своевременного хирургического лечения вызывает некроз сухожилия с потерей активных движений в пальце кисти. По сухожильному влагалищу гнойный процесс быстро распространяется на кисть с развитием флегмоны кисти, для лечения которой требуются обширные хирургические вмешательства.
Суставной панариций часто приводит к образованию контрактур и тугоподвижности в пораженном суставе.
Костный панариций нередко приводит к развитию хронического остеомиелита пальца с рецидивирующим течением, сопровождающимся частичной или полной потерей подвижности.
Поэтому самолечение при панариции опасно и может приводить к трагическим последствиям. Положительный исход при данном заболевании возможен только при раннем обращении за медицинской помощью. Заботьтесь о своем здоровье. Лучше переоценить серьезность ваших симптомов, чем поздно обратиться за медицинской помощью.
ЛЕЧЕНИЕ ПАНАРИЦИЯ
На начальных этапах развития воспалительного процесса возможно консервативное лечение в виде антибактериальной терапии, ванночек с гипертоническим раствором соли и физиотерапевтических процедур. Однако зачастую эту стадию воспаления больные пропускают и не обращаются за медицинской помощью.
Гнойный процесс в пальце развивается обычно на 3 сутки после инфицирования. Об этом свидетельствуют постоянные пульсирующие боли и повышение температуры тела выше 37°С. Первая бессонная ночь, обусловленная болями, является показанием для хирургического лечения.
При кожном панариции операция заключается в иссечении эпидермального пузыря на границе со здоровой кожей, обработке 3% раствором перекиси водорода и бриллиантовым зеленым. Эту манипуляцию можно выполнить и в домашних условиях острыми маникюрными ножницами, предварительно оставив их на 10 минут в 70% этиловом спирте для стерилизации. Процедура абсолютно безболезненная и не требует обезболивания. Однако есть опасность существования панариция в виде запонки, когда в дне пузыря имеется свищевое отверстие, идущее под кожу. В таком случае наравне с кожным панарицием существует и подкожный панариций. Поэтому иссечения отслоенного эпидермиса без оперативного лечения подкожного панариция для выздоровления будет явно недостаточно, что приведет к прогрессированию гнойного воспаления.
При паронихии образовавшийся абсцесс вскрывают, приподняв кожный валик у основания ногтя. Если гной проникает под ноготь, то его отслоенную часть удаляют.
При подкожном панариции выполняют 2 боковых разреза на границе с ладонной поверхностью кожи, через которые проводят сквозной дренаж в виде марлевой турунды и резинового выпускника. Они препятствуют слипанию краев послеоперационной раны, что необходимо для адекватного оттока гноя и промывания гнойной полости во время перевязок.
Паронихию, кожный и подкожный панариций лечат в условиях поликлиники. При подтверждении диагноза сухожильного, костного и суставного панариция необходимо лечение в условиях отделения гнойной хирургической инфекции.
На начальном этапе выполняют частичную обработку гнойного очага, как при подкожном панариции. В дальнейшем проводят индивидуальное лечение.
Антибактериальная терапия панариция в амбулаторных условиях сводится к приему таких препаратов как ципролет по 500 мг 2 раза в сутки 7 дней или амоксиклав по 625 мг 3 раза в сутки 7 дней.
Читайте также:

