Положена ли инвалидность после трепанации черепа
Обновлено: 17.05.2024
41-летний Руслан Рахимов плохо владеет левой ногой и испытывает проблемы с равновесием, однако медицинские эксперты сочли его здоровым.
Руслан Рахимов два года добивается присвоения ему инвалидности. И делает это вовсе не ради мизерного пособия, а потому что реально не может найти работу по состоянию здоровья.
Он пережил две трепанации черепа и удаление части черепа, плохо владеет левой ногой и теряет равновесие. Однако в бюро медико-социальной экспертизы упорно считают, что Руслан здоров.
Примечательно, что медкомиссия, куда мужчину направил работодатель, признала его непригодным к работе. После этого найти работу Руслан не может, его никто не берет из-за проблем со здоровьем. Предоставить место как инвалиду ему также не могут из-за отсутствия у Руслана инвалидности. Просто замкнутый круг какой-то!
Травмы и трепанации
Все началось после того, как в 2013 году Руслан попал в больницу с опухолью головного мозга. Ему провели трепанацию черепа и удалили новообразование. После этого были проблемы с левой ногой, частичный паралич, пришлось целый год восстанавливаться. Тогда мужчине дали III группу инвалидности.
По словам мужчины, ходить нормально он более-менее научился, хотя и шаркал ногой при ходьбе. Правда, после операции пропало еще обоняние, но это была не самая большая проблема в жизни.
После этого Руслан работал механиком в автосалоне, у него и в семье все наладилось, родилась дочка.
Беда напомнила о себе внезапно в начале января 2018 года. Руслан потерял сознание прямо на улице, возвращаясь из гостей с семьей.
- Очнулся уже в доме, меня туда занесли. Вроде ощупал голову, ничего не болело. Мне вызвали скорую, но от госпитализации я отказался, нормально себя чувствовал. Через пару дней мне стало плохо перед работой. В больнице меня срочно отправили на операцию, — вспоминает Руслан.
Оказалось, что при падении он получил серьёзную черепно-мозговую травму, образовалась огромная гематома, которую пришлось немедленно вырезать. Во время второй трепанации медики также удалили мужчине часть черепа и установили титановую пластину.


Очнувшись после наркоза, Руслан понял, что теперь его левая нога совсем не слушается. Появились проблемы с вестибулярным аппаратом.
- Я могу упасть прямо на улице, если зашатает. Несколько раз уже попадал из-за этого в травмпункты, но пока, к счастью, всё обходилось ушибами и растяжениями, — говорит мужчина.
На работу не берут и инвалидность не дают
После второй трепанации он больше года провёл в больницах, проходил многочисленные курсы реабилитации, но полностью восстановить утраченные функции организма не удалось.
Он по-прежнему плохо владеет левой ногой и испытывает проблемы с равновесием.
Перед выпиской с больничного Рахимова направили на медико-социальную экспертизу. Однако на этот раз, как ни странно, эксперты пришли к выводу, что Руслан полностью здоров.
- Я написал обжалование на экспертизу, они снова её провели и снова решили, что со мной всё хорошо, и я могу идти работать, — рассказывает Руслан.
Когда мужчина вернулся на работу, в отделе кадров его попросили на всякий случай пройти медкомиссию, которая не сочла его пригодным к работе. Так он лишился места в автосалоне.
При этом пенсия Руслану тоже не положена, поскольку ему не дали инвалидность. По сути, ему сейчас не на что жить, помогает отец деньгами.
Сейчас Руслан пытается оспорить в судебном порядке результаты медико-социальной экспертизы, признавшей его здоровым, этот факт подтвердили в Главном бюро МСЭ по Башкортостану.
Представители данного ведомства упорно стоят на своем. По их мнению, обследование Руслана проводилось по всем правилам и отказ в установлении инвалидности был выдан обоснованно.
- При изменении состояния здоровья Рахимов может вновь обратиться в медицинскую организацию, где при наличии оснований для установления инвалидности ему заполнят направление на МСЭ для проведения нового освидетельствования, — пояснили в бюро медико-социальной экспертизы.
В министерстве семьи, труда и социальной защиты населения РБ прокомментировали жалобу Руслана Рахимова иначе, отметив, что он вправе в письменной форме потребовать от работодателя объяснения причин отказа в заключении трудового договора и обжаловать отказ в суде. Подвергать сомнению заключение экспертов бюро медико-социальной экспертизы, подведомственного данному министерству, представители ведомства не стали.
К сожалению, подобный случай далеко не единственный.
Медиакорсеть ранее рассказывала о подобных случаях.
Так, житель села Энергетик Краснокамского района Фирдавис Исламов вынужден получать 5 тысяч рублей и жить на средства пожилой матери. Все потому, что здоровье потерял в Чечне, а в установлении инвалидности ему отказывают.
- Создается впечатление, что сотрудникам бюро дали установку свести к минимум число инвалидов, чтобы можно было экономить на пособиях, - такое мнение высказал один из героев наших публикаций.
Первые признаки опухоли головного мозга легко спутать с симптомами других, менее опасных заболеваний. Поэтому и пропустить начало развития онкологии мозга очень легко. Рассказываем, как этого не допустить.

В России ежегодно выявляют около 34 000 случаев опухоли головного мозга. Как и прочие заболевания, оно молодеет. Дело в том, что первые признаки опухоли головного мозга напоминают усталость, депрессию и тревожные расстройства. А при жалобах на головную боль, бессонницу и потерю внимания обычно советуют взять отпуск, а не сделать МРТ, особенно в молодом возрасте. Именно поэтому так легко пропустить начало болезни.
Первые симптомы новообразований
Первые признаки болезни не дают чёткой картины — очень уж сильно они схожи с симптомами многих других заболеваний:
- тошнота. Она будет присутствовать независимо от того, когда вы последний раз принимали пищу. И, в отличие от отравления, самочувствие после рвоты не улучшится;
- сильная головная боль, усиливающаяся при движении и ослабевающая в вертикальном положении;
- судороги и эпилептические припадки;
- нарушение внимания и ослабление памяти.
О наличии опухоли говорит совокупность этих симптомов. Конечно, есть вероятность, что они появятся по другим причинам независимо друг от друга, но встречается такое достаточно редко.
Именно на этой стадии вылечить опухоль проще всего. Но, к сожалению, редко кто принимает подобные симптомы всерьёз.
Первые общемозговые симптомы опухоли
Когда наступает вторая стадия развития заболевания, возбуждаются мозговые оболочки и повышается внутричерепное давление. В результате наступают общемозговые изменения.

Опухоль давит на мозг, влияя на его работу.
В это время лечение ещё успешно, но проходит дольше и сложнее. Симптомы второй стадии уже не так легко спутать с симптомами других болезней:
- теряется чувствительность на отдельных участках тела;
- случаются внезапные головокружения;
- ослабевают мышцы, чаще на одной стороне тела;
- наваливается сильная усталость и сонливость;
- двоится в глазах.
Вместе с тем, общее самочувствие портиться, продолжается утренняя тошнота. Всё это проявляется у больного независимо от того, в какой части мозга находится новообразование.
Однако, спутать симптомы всё-таки можно — они примерно такие же, как и при эпилепсии, нейропатии или гипотонии. Так что если вы обнаружили у себя эти симптомы, не спешите впадать в панику. Но к врачу обязательно сходите — неизвестность ещё никому не шла на пользу. Да и с такими симптомами не стоит шутить.
Очаговые признаки опухолей на ранних стадиях
Если общемозговые симптомы проявляются из-за поражения всего головного мозга и влияют на самочувствие всего организма, то очаговые зависят от участка поражения. Каждый отдел мозга отвечает за свои функции. В зависимости от местонахождения опухоли поражаются различные отделы. А значит и симптомы болезни могут быть разными:
- нарушение чувствительности и онемение отдельных участков тела;
- частичная или полная потерей слуха или зрения;
- ухудшение памяти, спутанность сознания;
- изменение интеллекта и самосознания;
- спутанность речи;
- нарушение гормонального фона;
- частая смена настроения;
- галлюцинации, раздражительность и агрессия.
Симптомы могут подказать, в какой части мозга располагается опухоль. Так, параличи и судороги характерны для поражения лобных долей, потеря зрения и галлюцинации — затылочных. Поражённый мозжечок приведёт к расстройству мелкой моторики и координации, а опухоль в височной доле приведёт к утрате слуха, потере памяти и эпилепсии.
Диагностика при подозрении на опухоль головного мозга

На наличие опухоли могут косвенно указывать даже общий или биохимический анализ крови. Однако, если есть подозрения на новообразование, назначают более точные анализы и исследования:
- электроэнцефалография покажет наличие опухолей и очагов судорожной активности коры мозга; покажет очаги воспаления, состояние сосудов и самые мелкие структурные изменения головного мозга; , особенно с применением контрастной жидкости, поможет определить границы поражения;
- анализ ликвора — жидкости из желудочков мозга — покажет количество белка, состав клеток и кислотность;
- исследование спинномозговой жидкости на наличие раковых клеток;
- биопсия опухоли поможет понять, доброкачественное это или злокачественное новообразование.
Когда бить тревогу?
Так как первые признаки опухоли головного мозга могут встречаться даже для относительно здоровых людей, следует отнестись к ним разумно: не игнорировать, но и не паниковать раньше времени. К врачу следует обратиться в любом случае, но особенно важно это сделать, если у вас:
- есть все ранние симптомы новообразования (усталость, головная боль и т. д.);
- была черепно-мозговая травма или инсульт;
- отягощённая наследственность: некоторые родственники страдали от онкологических заболеваний.

Одной из наиболее часто встречающихся разновидностей лицевой боли является невралгия тройничного нерва, получившая свое название в 1671 году, а впервые это заболевание описал в своих письмах еще в первом столетии прошлого тысячелетия целитель Aretaeus. Он подробно описал заболевание, протекающее с мучительными приступами болей в половине лица.
Распространенность невралгии тройничного нерва (НТН) достаточно велика и составляет до 30 - 50 больных на 100 000 населения, а заболеваемость по данным ВОЗ находится в пределах 2 - 4 человек на 10 000 населения. По данным ВОЗ во всем мире невралгией тройничного нерва страдает более 1 миллиона человек.
Чаще это страдание встречается у женщин в правой половине лица в возрасте 50 - 70 лет. Развитию заболевания способствуют различные сосудистые, эндокринно-обменные, аллергические расстройства, а также психогенные факторы. Но чаще всего причину заболевания выяснить не удается.
Терзающие больного атаки болей в области лица (губы, глаза, нос, верхняя и нижняя челюсть, десны, язык) могут возникать спонтанно или провоцироваться разговором, жеванием, чисткой зубов, прикосновением к определенным участкам лица (триггерные точки). Их частота варьирует от единичных до десятков и сотен в день. В период обострения, чаще в холодное время года, приступы учащаются. Боль эта настолько сильна, что больные не могут сосредоточится на чем-то другом. Больные в это время находятся в постоянном напряжении, замыкаются на своих ощущениях и существуют, не замечая ничего вокруг, лишь постоянно ожидая очередного приступа. Иногда больные, не в силах терпеть больше боль, заканчивают жизнь самоубийством. Даже в периоды ремиссий больные живут в страхе, опасаясь обострения заболевания, ходят, закрывая голову даже летом, не прикасаются к больной половине лица, не чистят зубы, не жуют на стороне поражения.
Первое обращение довольно часто происходит не к неврологу, а к стоматологу. Это связано с тем, что зона распространения боли располагается не только на лице, а и в полости рта. Очень часто на пораженной стороне по ошибке удаляют здоровые зубы.
Несмотря на то, что заболевание известно давно, до сих пор нет единого мнения о причинах его возникновения.
В настоящее время многие исследователи полагают, что невралгия может провоцироваться давлением кровеносного сосуда (артерия или вена) на часть нерва, вызывая таким образом изменение оболочки нерва (демиелинизацию). Изменение оболочки нерва в свою очередь приводит к изменению прохождения нервных импульсов, вызывая появление патологической возбудимости нерва и в конечном счете к возникновению боли. Причиной локального изменения оболочки нерва может быть также и давление опухолью на нерв, давление стенкой суженного костного канала, по которому проходит нерв. Оболочка может быть повреждена и при вирусных заболеваниях (герпес) или при рассеянном склерозе.
Лечение невралгии тройничного нерва многообразно. Назначаются противосудорожные препараты, предотвращающие развитие приступа боли (карбамазепин, финлепсин, тегретол), сосудистые препараты, спазмолитики, успокаивающие препараты. Широко применяются физиотерапевтические процедуры (аппликации с парафином, токи Бернара), иглорефлексотерапия.
Для лечения невралгии применяется лазерное излучение накожно по полям в области выхода ветвей тройничного нерва из черепа.
Ряд авторов рекомендуют проведение эфферентных методов терапии (плазмаферез, гемосорбция). Несмотря на разнообразие консервативных методов лечения, включая медикаментозную тарапию, физиолечение, народную медицину, основным методом лечения на сегодняшний день остается хирургический. Операция избавляет больного от боли навсегда или на длительное время. А ведь именно боль и является основной жалобой больного.
Для избавления от боли или уменьшения боли хотя бы на короткое время широко применяются спирт-новокаиновые блокады в точки выхода веточек тройничного нерва на лице. К сожалению, даже при эффективной блокаде ее хватает на короткое время и боли возобновляются. Терапевтическая эффективность повторных блокад уменьшается с каждым разом, продолжительность ремиссии (прекращения болей) также уменьшается.
Поиски наиболее эффективного и безопасного метода хирургического лечения невралгии тройничного нерва продолжаются более столетия. Первые попытки хирургического лечения были предприняты в середине 18 века и часто носили драматический характер, кончаясь летальным исходом. Для воздействия на тройничный нерв проводилась трепанация черепа, часто сопровождающаяся опасными для жизни кровотечениями. После операции у многих больных развивались осложнения, сопровождающиеся парезами, параличами, нарушениями зрения. Даже в 50-60–е годы XX века после операций открытым доступом наблюдался большой процент серьезных осложнений, а послеоперационная смертность достигала 2-3 %. Хирургические методы лечения постепенно совершенствовались, становились все более безопасными.
В настоящее время в мире широко распространены два метода хирургического лечения.
Первый - микроваскулярная декомпрессия корешка тройничного нерва. Микроваскулярная декомпрессия заключается в трепанации задней черепной ямки, ревизии взаимоотношений корешка тройничного нерва, верхней и нижней передних мозжечковых артерий и верхней каменистой вены. При компрессии корешка сосудами их выделяют, а между сосудами и корешком помещают прокладку, предотвращающую контакт между ними и воздействие сосуда на корешок.
Однако сосудисто-нервный конфликт не всегда является причиной заболевания. Кроме того у больных, страдающих тяжелой сопутствующей соматической патологией, и больных в старческом возрасте проведение этой операции рискованно.
В настоящее время у нас и за рубежом одним из наиболее распространенных методов лечения тригеминальной невралгии является чрескожная радиочастотная деструкция корешков тройничного нерва.
Этот метод наиболее эффективен, практически не имеет серьезных осложнений. Радиочастотная деструкция базируется на физическом принципе термокоагуляции и основана на эффекте выделения тепловой энергии при прохождении через биологические ткани токов ультравысокой частоты. Электрод, подключенный к генератору тока, подводится к месту деструкции через изолированную канюлю. Интенсивность нагревания ткани зависит от ее сопротивления. Электрический ток проходит между активным или повреждающим электродом, погруженным в ткани тела, и индифферентным или рассеянным электродом. Теплопродукция, а вследствие этого и разрушение тканей, происходит только вокруг неизолированного кончика активного электрода. Основным преимуществом метода радиочастотной термодеструкции является то, что размер зоны повреждения может быть адекватно проконтролирован, а электрод с термодатчиком регистрирует температуру в зоне повреждения. Существует возможность установки точного времени повреждения, а контроль электростимуляции и уровня сопротивления позволяет правильно и точно установить электрод. Использование местной анестезии обеспечивает короткий восстановительный период, и при необходимости возможны повторные сеансы радиочастотной термодеструкции.
Критериями отбора больных для методики радиочастотной деструкции являются длительность болевого синдрома более 4-12 месяцев; нестойкий эффект или его отсутствие после проводимой медикаментозной терапии; отсутствие грубых нарушений анатомических взаимоотношений в черепе.
Нейрохирурги и в настоящее время продолжают совершенствовать существующие хирургические процедуры, стремясь к идеальной хирургической операции, которая была бы безопасна для больного, навсегда избавляла от боли, не вызывая никаких осложнений.
В последние годы появились новые подходы в лечении невралгии тройничного нерва:
- Стереотаксическая радиохирургия (гамма-нож) - это бескровный метод разрушения чувствительного корешка с помощью фокусированного гамма-излучения.
- Эпидуральная нейростимуляция моторной коры головного мозга: под кость черепа на оболочку мозга устанавливается специальный восьмиконтактный электрод. Регресс боли наступает в пределах нескольких минут и продолжается в течение многих часов после прекращения электрической стимуляции. Эффективность этого метода объясняется увеличением мозгового кровотока в подкорковых структурах.
Таким образом, на сегодняшний день медицина имеет большой набор консервативных и хирургических методов лечения невралгии тройничного нерва.
На начальном этапе заболевания, после стандартного неврологического и общего обследования, рекомендуется медикаментозная терапия, физиотерапия, блокады периферических ветвей тройничного нерва и только через несколько месяцев малоэффективного лечения показан один из нейрохирургических методов лечения.
Показания к каждому из них зависят от длительности заболевания, возраста больного, наличия сопутствующих заболеваний. Успех хирургического лечения зависит от четкой диагностики, тщательного отбора больных и строгого соблюдения хирургических технологий.
В настоящее время активно разрабатываются новые подходы к терапии невралгии тройничного нерва, в частности, неинвазивная стимуляция мозга. Отделение нейрореабилитации и физиотерапии Научного центра неврологии проводит набор пациентов, страдающих невралгией тройничного нерва, в исследование по изучению эффективности навигационной ритмической транскраниальной магнитной стимуляции. Более подробная информация об исследовании.
"Бомбу замедленного действия" представляют собой аневризмы сосудов головного мозга, а именно выпячивание истонченного участка стенки кровеносного сосуда. Разрыв аневризмы представляет угрозу для жизни в виде геморрагического инсульта или субарахноидального кровоизлияния. Проявляется резкой, внезапно начавшейся, головной болью (кинжальной), так проявляется спазм сосудов реагирующих на излившуюся кровь
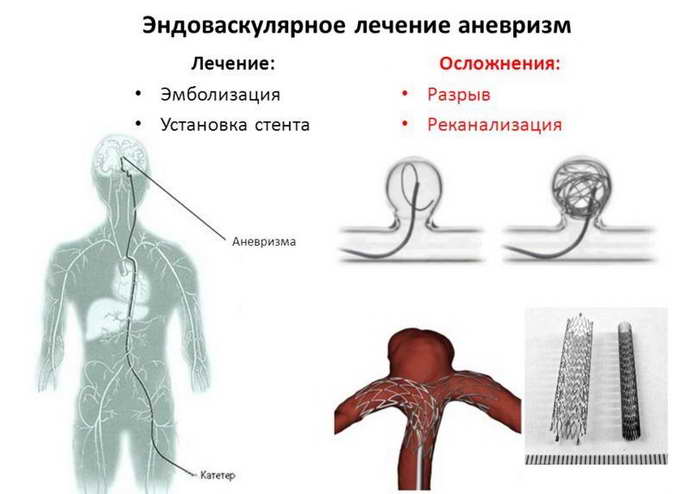
Бескровные операции – не новинка для бурятских нейрохирургов и рентгенхирургов, в Республиканской клинической больнице им. Н.А.Семашко их выполняют около 8 лет. Однако существуют аневризмы, которые невозможно оперировать открытым методом, в этом случае приходит на помощь метод эндоваскулярной окклюзии (эмболизации). Для передачи бесценного практического опыта в РКБ на один день из Новосибирска приехал один самых известных нейрохирургов России, к.м.н., Виталий Сергеевич Киселев, работающий в ФГБУ "Федеральный центр нейрохирургии". Врачи-рентгенхирурги Арюна Цыденова и Зоригто Балханов с участием Виталия Киселева успешно выполнили эндоваскулярные операции у 5 пациентов со сложными аневризмами. Одному из пациентов был установлен специальный поток перенаправляющий стент с эмболизацией полости аневризмы.
С раннего утра и до позднего вечера в операционной кипела работа. Пристально вглядываясь в мониторы, команда врачей и медсестер устраняла опасные аневризмы. Все манипуляции проводятся под рентген-телевизионным контролем под большим увеличением. Сначала хирург делает прокол в области передней поверхности бедра вблизи паховой связки для доступа к бедренной артерии, в артерию устанавливается интродьюсер – небольшая эластичная трубочка с клапаном, через которую затем проводятся все остальные инструменты, не травмируя стенку артерии. После этого вводится специальный катетер – более длинная и узкая трубочка со специфической конфигурацией её кончика – проводится при помощи проводника в интересующие артерии, через катетер доставляют контрастное вещество, которое хорошо визуализируется под рентгеновским излучением, проводится трехмерная ангиография с компьютерной реконструкцией изображения в объеме, находится аневризма. Далее в полость аневризмы также с помощью проводника вводят микрокатетер.
На втором шаге, как только кончик микрокатетера окажется в полости аневризмы, из микрокатетера высвобождается микроспираль, которая изменяет свою форму, и в виде беспорядочного мотка проволоки занимает собой полость аневризмы. При больших размерах аневризмы может понадобиться несколько спиралей. Заполненная проволочной спиралью аневризма выключается из кровотока и постепенно зарастает соединительной тканью, то есть, исключается возможность ее разрыва.
На заключительном этапе инструменты последовательно извлекаются из сосудистого русла, область пункции бедренной артерии ушивается специальным устройством. Сутки после вмешательства пациент наблюдается в реанимации.
Ежегодно в России примерно у 15 человек из каждых 100 тысяч происходит разрыв аневризмы (выпячивания стенки сосудов мозга), и около 15% таких больных погибает, не успевая доехать до больницы. У половины пациентов кровоизлияние повторяется в течение последующих шести месяцев — в этом случае смертность достигает 70%. И хотя частота таких аномалий высока — их можно диагностировать с помощью МРТ в сосудистом режиме, КТ с контрастированием, а благодаря современным технологиям пациент возвращается домой уже через пару дней после операции.
Читайте также:

