Гипертрофия левого желудочка сердца берут ли в армию с таким диагнозом
Обновлено: 28.06.2024
Гипертрофическая кардиомиопатия (ГКМП) – это генетически обусловленное заболевание миокарда, проявляющееся комплексом специфических морфо-функциональных изменений и постепенно прогрессирующим течением с высоким риском развития жизнеугрожающих аритмий и внезапной смерти.
ГКМП может диагностироваться в любом возрасте, от первых дней до последней декады жизни, однако преимущественно заболевание выявляется у лиц молодого трудоспособного возраста. Ежегодная смертность больных ГКМП колеблется в пределах от 1 до 6%: у взрослых больных составляет 1-3% , а в детском и подростковом возрасте у лиц с высоким риском внезапной смерти – 4-6%.
Типичными являются морфологические изменения: аномалия архитектоники сократительных элементов миокарда (гипертрофия и дезориентация мышечных волокон), развитие фибротических изменений мышцы сердца, патология мелких интрамиокардиальных сосудов.
При ГКМП происходит массивная гипертрофия миокарда левого (и реже правого желудочка), чаще асимметричного характера за счет утолщения межжелудочковой перегородки, часто с развитием обструкции выходного тракта левого желудочка (ЛЖ) при отсутствии каких-либо явных причин.
Гипертрофическая кардиомиопатия – это генетически гетерогенное заболевание, причиной которого являются более 200 описанных мутаций нескольких генов, кодирующих белки миофибриллярного аппарата. К настоящему времени известны 10 белковых компонентов сердечного саркомера, выполняющих контрактильную, структурную или регуляторную функции, дефекты которых наблюдаются при ГКМП. Причем в каждом гене множество мутаций могут становиться причиной заболевания (полигенное мультиаллельное заболевание).
Таким образом, ГКМП характеризуется крайней гетерогенностью вызывающих ее причин, морфологических, гемодинамических и клинических проявлений, разнообразием вариантов течения и прогноза, что существенно затрудняет выбор адекватных и наиболее эффективных лечебных подходов по контролю и коррекции имеющихся нарушений.
Возможны три гемодинамических варианта обструктивной ГКМП:
- с субаортальной обструкцией в покое (так называемой базальной обструкцией);
- с лабильной обструкцией, характеризующейся значительными спонтанными колебаниями внутрижелудочкового градиента давления без видимой причины;
- с латентной обструкцией, которая вызывается только при нагрузке и провокационных фармакологических пробах (в частности, вдыханием амилнитрита, при приеме нитратов или внутривенном введении изопротеренола).
Cимптомы болезни разнообразны и малоспецифичны, связаны с гемодинамическими нарушениями (диастолическая дисфункция, динамическая обструкция путей оттока, митральная регургитация), ишемией миокарда, патологией вегетативной регуляции кровообращения и нарушением электрофизиологических процессов в сердце. Диапазон клинических проявлений крайне велик: от бессимптомных до неуклонно прогрессирующих и трудно поддающихся медикаментозному лечению форм, сопровождающихся тяжелой симптоматикой.
Повышение диастолического давления в левом желудочке из-за диастолической дисфункции, динамическая обструкция выносящего тракта левого желудочка проявляются одышкой в покое и при физической нагрузке, утомляемости, слабости. Нарастание давления в малом круге кровообращения сопровождается развитием острой левожелудочковой недостаточности (чаще в ночные часы – сердечная астма, альвеолярный отек легких).
Падение фракции выброса при физической нагрузке или нарушениях сердечного ритма сопровождается ухудшением кровообращения головного мозга. Преходящая ишемия мозговых структур проявляется кратковременной потерей сознания (обморок) или предобморочными состояниями (внезапная слабость, головокружение, потемнение в глазах, шум и "заложенность" в ушах).
Методы исследования:
ЭХО-КГ – основной метод диагностики ГКМП. Критериями диагностики ГКМП на основании данных ЭХО-КГ являются:
- Асимметричная гипертрофия межжелудочковой перегородки (> 13 мм)
- Переднее систолическое движение митрального клапана
- Маленькая полость левого желудочка
- Гипокинезия межжелудочковой перегородки
- Срединно-систолическое прикрытие аортального клапана
- Внутрижелудочковый градиент давления в покое более 30 мм рт. ст.
- Внутрижелудочковый градиент давления при нагрузке более 50 мм рт. ст.
- Нормо- или гиперкинезия задней стенки левого желудочка
- Уменьшение наклона диастолического прикрытия передней створки митрального клапана
- Пролапс митрального клапана с митральной недостаточностью
- Толщина стенки левого желудочка (в диастолу) более 15 мм
Если в покое обструкции выносящего тракта левого желудочка нет, ее можно спровоцировать медикаментозными (ингаляция амилнитрита, введение изопреналина, добутамина) или функциональными пробами (проба Вальсальвы, физическая нагрузка), которые уменьшают преднагрузку или повышают сократимость левого желудочка.
Катетеризация сердца и коронарная ангиография проводятся для оценки коронарного русла перед миоэктомией или операцией на митральном клапане, а также чтобы выяснить причину ишемии миокарда. При этом к характерным признакам ГКМП относят:
- Внутрижелудочковый градиент давления на уровне средних сегментов левого желудочка или его выносящего тракта
- Кривая давления в аорте вида пик-купол (в результате обструкции выносящего тракта левого желудочка)
- Повышение диастолического давления в желудочках
- Повышение ДЗЛА
- Высокая волна V на кривой ДЗЛА (Может возникать как из-за митральной регургитации, так и из-за повышения давления в левом предсердии.)
- Повышение давления в легочной артерии
Сцинтиграфия миокарда и позитронно-эмиссионная томография
При гипертрофической кардиомиопатии сцинтиграфия миокарда имеет некоторые особенности, однако в целом ее значение в диагностике ишемии такое же, как и обычно. Стойкие дефекты накопления указывают на рубцовые изменения после инфаркта миокарда, обычно они сопровождаются снижением функции левого желудочка и плохой переносимостью физической нагрузки. Обратимые дефекты накопления указывают на ишемию, вызванную снижением коронарного резерва при нормальных артериях или коронарным атеросклерозом. Обратимые дефекты часто никак не проявляются, однако, по-видимому, они повышают риск внезапной смерти, особенно у молодых больных с гипертрофической кардиомиопатией. При изотопной вентрикулографии можно выявить замедленное наполнение левого желудочка и удлинение периода изоволюмического расслабления.
Позитронно-эмиссионная томография – более чувствительный метод, кроме того, она позволяет учесть и устранить помехи, связанные с затуханием сигнала. Позитронно-эмиссионная томография с фтордезоксиглюкозой подтверждает наличие субэндокарлиальной ишемии, вызванной снижением коронарного резерва.
Современные подходы к лечению ГКМП
По современным представлениям, лечебная стратегия определяется в процессе разделения больных на категории в зависимости от описанных выше вариантов течения и прогноза.
Все лица с ГКМП, включая носителей патологических мутаций без фенотипических проявлений болезни и пациентов с бессимптомным течением заболевания, нуждаются в динамическом наблюдении, в ходе которого оцениваются характер и выраженность морфологических и гемодинамических нарушений. Особое значение имеет выявление факторов, определяющих неблагоприятный прогноз и повышенный риск внезапной смерти (в частности, скрытых, прогностически значимых аритмий).
Общие мероприятия
Ограничение значительных физических нагрузок и запрещение занятий спортом, способных вызывать усугубление гипертрофии миокарда, повышение внутрижелудочкового градиента давления и риска внезапной смерти.
Медикаментозное лечение
До настоящего времени окончательно не решен вопрос о необходимости проведения активной медикаментозной терапии у наиболее многочисленной группы больных с бессимптомной или малосимптомной формами ГКМП и низкой вероятностью внезапной смерти. Противники активной тактики обращают внимание на то, что при благоприятном течении заболевания продолжительность жизни и показатели смертности не отличаются от таковых в общей популяции. Некоторые же авторы указывают на то, что использование в этой группе пациентов β-адреноблокаторов и антагонистов кальция (верапамил) может приводить к сдерживанию гемодинамических нарушений и клинической симптоматики. При этом никто не оспаривает тот факт, что выжидательная тактика в случаях бессимптомного или малосимптомного течения ГКМП возможна лишь при отсутствии признаков внутрижелудочковой обструкции, обмороков и серьезных нарушений сердечного ритма, отягощенной наследственности и случаев ВС у близких родственников.
Следует признать, что лечение ГКМП, генетически обусловленного заболевания, обычно распознаваемого на поздней стадии, пока может быть в большей степени симптоматическим и паллиативным. Тем не менее к основным задачам лечебных мероприятий относятся не только профилактика и коррекция основных клинических проявлений заболевания с улучшением качества жизни пациентов, но и положительное влияние на прогноз, предупреждение случаев ВС и прогрессирования заболевания.
Основу медикаментозной терапии ГКМП составляют препараты с отрицательным инотропным действием: β-адреноблокаторы и блокаторы кальциевых каналов. Для лечения весьма распространенных при этом заболевании нарушений сердечного ритма используются также дизопирамид (антиаритмический препарат IA класса) и амиодарон.
β-адреноблокаторы стали первой, и остаются и по сей день, наиболее эффективной группой лекарственных средств, применяемых в лечении ГКМП. Они оказывают хороший симптоматический эффект в отношении основных клинических проявлений: одышки и сердцебиения, болевого синдрома, включая стенокардию, не менее чем у половины больных с гипертрофической кардиомиопатией, что обусловлено, в основном, способностью этих препаратов уменьшать потребность миокарда в кислороде. Благодаря отрицательному инотропному действию и уменьшению активации симпатоадреналовой системы при физическом и эмоциональном напряжении, β-блокаторы предотвращают возникновение или повышение субаортального градиента давления у больных с латентной и лабильной обструкцией, существенно не влияя на величину этого градиента в покое. Убедительно доказана способность β-блокаторов улучшать функциональный статус пациентов в условиях курсового и длительного применения. Хотя препараты не оказывают прямого влияния на диастолическое расслабление миокарда, они могут улучшать наполнение ЛЖ косвенно - за счет уменьшения частоты сердечных сокращений и предупреждения ишемии сердечной мышцы. В литературе имеются данные, подтверждающие способность β-блокаторов сдерживать и даже приводить к обратному развитию гипертрофии миокарда. Однако другие авторы подчеркивают, что вызываемое β-блокаторами симптоматическое улучшение не сопровождается регрессией гипертрофии ЛЖ и улучшением выживаемости больных. Хотя эффект этих препаратов в отношении купирования и предупреждения желудочковых и суправентрикулярных аритмий и внезапной смерти не доказан, ряд специалистов все же считают целесообразным их профилактическое назначение больным ГКМП высокого риска, включая пациентов молодого возраста с отягощенным случаями внезапной смерти семейным анамнезом.
Предпочтение отдается β-блокаторам без внутренней симпатомиметической активности. Наибольший опыт накоплен по применению пропранолола (обзидан, анаприлин). Его назначают начиная с 20 мг 3-4 раза в день, с постепенным увеличением дозы под контролем пульса и артериального давления (АД) до максимально переносимой в большинстве случаев 120–240 мг/сут. Следует стремиться к применению возможно более высоких доз препарата, так как отсутствие эффекта терапии β-блокаторами, вероятно, связано с недостаточной дозировкой. При этом нельзя забывать о том, что повышение дозировок существенно увеличивает риск известных побочных эффектов.
Инвазивные методы лечения:
1. Чрезаортальная септальная миэктомия
2. Вальвулопластики или протезирования митрального клапана
В ряде случаев при наличии дополнительных показаний для уменьшения выраженности обструкции и митральной регургитации одномоментно выполняется операция вальвулопластики или протезирования митрального клапана низкопрофильным протезом. Улучшить отдаленные результаты миэктомии позволяет последующая длительная терапия верапамилом, обеспечивающая улучшение диастолической функции ЛЖ, что не достигается при хирургическом лечении.
3. Иссечения межжелудочковой перегородки
В настоящее время разработаны и успешно применяются отличные от классической миэктомии методики. В частности, в НЦССХ им. А. Н. Бакулева под руководством академика Л. А. Бокерия разработана оригинальная методика иссечения зоны гипертрофированной МЖП из конусной части правого желудочка. Этот способ хирургической коррекции обструктивной ГКМП является высокоэффективным и может стать методом выбора в случаях одновременной обструкции выходных отделов обоих желудочков, а также в случаях среднежелудочковой обструкции ЛЖ.
4. Транскатетерная септальная аблация
Другим альтернативным методом лечения рефракторной обструктивной ГКМП является транскатетерная алкогольная септальная аблация. Методика предполагает инфузию через баллонный катетер в перфорантную септальную ветвь 1–3 мл 95% спирта, вследствие чего возникает инфаркт гипертрофированного отдела МЖП, захватывающей от 3 до 10% массы миокарда ЛЖ (до 20% массы МЖП). Это приводит к значимому уменьшению выраженности обструкции выходного тракта и митральной недостаточности, объективной и субъективной симптоматике заболевания.
В Волынской больнице отработана методика выполнения транскатетерной септальной аблации при ГКМП. Доказан положительный результат данного вмешательства при относительно низком риске развития осложнений.
Аневризма левого желудочка сердца — это тяжелое осложнение перенесенного инфаркта миокарда, представляющее собою участок истонченной сердечной мышцы. Поврежденный участок мышечной ткани, принявший на себя давление крови во время приступа, продолжает испытывать давление, не в силах принять первоначальное положения.
В результате ткань истончается и растягивается, образуя выпячивание- аневризму. Чаще всего поражается левый желудочек в передней верхней части.
Аневризма левого желудочка сердца классифицируется по нескольким признакам:
1. По времени появления:
- Острая форма — выявляется в срок до 2 недель после сердечного приступа.
- Подострая форма — обнаруживается в период со 2 по 6 неделю после инфаркта, чаще всего характеризуется неправильным формированием рубцовой ткани.
- Хроническая форма — технически сложная для диагностирования, симптоматически схожа с острой сердечной недостаточностью.
2. По форме проявления:
В практике более часто встречаются диффузные формы, реже диагностируют расслаивающуюся и грибовидную аневризмы.
3. По структуре:
- Истинное — выпяченное из рубцовой или омертвевшей ткани образование на стенке желудочка.
- Ложное — изъян, сформировавшийся вследствие нарушения целостности мышечной ткани сердца, с высоким риском разрыва аневризмы.
- Функциональное — деформированный участок жизнеспособной мышечной оболочки.
Симптомы и причины появления
Основная причина появления аневризма — инфаркт миокарда. Так же появление истонченных, выпирающих участков ткани на сердце может быть спровоцировано такими причинами, как:
- повышенная физическая нагрузка в течение длительного периода времени;
- стойкое повышенное артериального давления;
- инфекционные заболевания, такие как: сифилис, бактериальный эндокардит и даже регулярное воспаление миндалин;
- травматизм (ранение в сердце, тупые травмы грудной клетки). Сюда можно отнести пулевые ранения, колото-резаные раны, падение с высоты, автомобильные аварии.
Симптоматически наличие аневризмы левого желудочка сердца определить невозможно, но поскольку она вызывает нарушения работы сердца то и, соответственно, вызывает общие признаки расстройства сердечной деятельности. Среди них:
- болезненные ощущения в области сердца;
- сердечные боли после физических и эмоциональных нагрузок;
- дискомфорт области груди;
- одышка и учащенное сердцебиение;
- частые головокружения обморочные состояния;
- отечность конечностей;
- признаки удушья, нехватки воздуха и другие симптомы.
Диагностировать аневризму желудочка сердца может врач-кардиолог. После осмотра пациента и получения результатов всех необходимых исследований, в том числе ЭКГ, УЗИ и МРТ. Своевременная диагностика поможет избежать тяжелейших осложнений, часто смертельных. Для определения плана лечения необходимо точно знать локализацию, структуру и размеры аневризмы.
Методы диагностики

Главные способы диагностирования аневризмы основаны на последовательном выявлении клинических и инструментальных признаков. Начинается обследование с опроса больного, сбора анамнеза, некоторых лабораторных исследований крови и мочи — эти данные позволяют обнаружить сопутствующие заболевания, наличие которые может повлиять на развитие аневризмы. Пациент также получает направление на ЭКГ, МРТ или УЗИ и другие исследования.
Традиционные методы диагностики и информация, которую они предоставляют:
- ЭКГ — позволяет выявить признаки обширного инфаркта, даже перенесенного ранее.
- МРТ — предоставляет данные о локализации аневризмы и ее размеры.
- УЗИ — позволяет визуально осмотреть зоны выпячивания ткани сердца, определить форму аневризмы.
- ЭхоКг — определяет структуру выпячивания (истинное, ложное, функциональное), обнаруживает тромбы в полости сердца, при их наличии.
- Левая вентрикулография — помогает определить не только локализацию и размер аневризмы, но и, что более важно, наличие или отсутствие сокращений в аневризме, и их характер.
Комплексное всестороннее обследование пациента позволяет получить полную картину деформации тканей желудочка, а значит, назначить точное и наиболее эффективное лечение. Помимо медикаментозной терапии, больным с выявленной аневризмой левого желудочка сердца может быть назначено хирургическое вмешательство. Обычно такое решение принимается лечащим врачом в случае, если размеры поврежденной ткани превышают 20% площади стенки.
Отказ от обследования и лечения - это большой риск для пациента. Наличие не диагностированной аневризмы может спровоцировать развитие сопутствующих заболеваний от аритмии и тромбоза до внезапной смерти по причине разрыва истонченной стенки.
Методы лечения
В связи с относительно благоприятным прогнозом при бессимптомных аневризмах левого желудочка (ЛЖ), показания к хирургическому лечению у таких пациентов относительны. Тем не менее, у пациентов, которым показана хирургическая реваскуляризация миокарда (АКШ), в некоторых случаях необходимо выполнять хирургическое восстановление правильной формы левого желудочка.
Хирургическое лечение абсолютно показано пациентам, у которых в результате инфаркта миокарда появилась дисфункция ЛЖ с участками акинезии и дискинезии его стенок и закономерным увеличением объема ЛЖ: > 80 мл / м 2 при сокращении и > 120 мл / м 2 в момент расслабления, а также при угрозе разрыва аневризмы и в случае тромбоэмболического синдрома при тромбированных аневризмах.
При правильном профессиональном подходе, внимательном изучении функции ЛЖ по данным ЭхоКГ, оценке формы и локализации аневризмы, фракции выброса сокращающейся (уцелевшей) части ЛЖ – операция по устранению левожелудочковой аневризмы является вполне оправданной, так как впоследствии снижается напряжение в стенке ЛЖ, мышечные волокна вновь направляются в правильную сторону, возрастает систолическая и улучшается диастолическая функция ЛЖ.
При хирургическом лечении аневризмы ЛЖ выполняется стандартный доступ путем срединной стернотомии. Аппарат искусственного кровообращения подключается как для АКШ, для удобства устанавливается дренаж ЛЖ через правые легочные вены. После кардиоплегии участок аневризмы выглядит как белесая, фиброзная площадка, впалая в полость левого желудочка. Выполняется разрез аневризмы вдоль передней нисходящей артерии, отступая от нее не менее 1,5 см. Имеющийся в полости тромб удаляется, исключая оставление даже очень мелких фрагментов. Часто такие операции сопровождаются вмешательством на митральном клапане, а также шунтированием передней нисходящей артерии и других артерий при наличии показаний. Оценив объем резецированного участка приступают к ремоделированию и восстановлению геометрии ЛЖ. Методик для этого предложено много, ниже мы приведем основные из них. После завершения хирургических манипуляций на сердце, выполняется важный процесс изгнания воздуха из полостей сердца, следом к сердцу пускают кровоток, снимая зажим с аорты, и через пару минут происходит восстановление сердечной деятельности. Окончание сеанса искусственного кровообращения для оперированного ЛЖ может стать настоящим испытанием и потребовать применение до трех инотропных и вазопрессорных препаратов, а также внутриаортальной баллонной контрапульсации.
Техники ремоделирования ЛЖ
- Линейная пластика по Кули (Cooley). Стенка аневризмы иссекается с оставлением краев шириной 3 см для обеспечения надежной линейной герметизации полости ЛЖ, при помощи толстой артавматичной нити из полипропилена и укрепляющих фетровых прокладок вдоль обоих краев шва. Наибольшая надежность данной пластики достигается путем двухрядного шва. Первый ряд – матрасный шов, второй-обвивной.
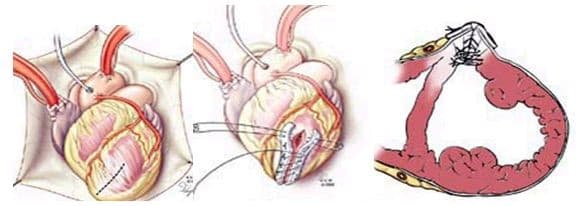
- Кисетная пластика по Жатене (Jatene). После вскрытия аневризмы ЛЖ на границе рубцовой ткани и жизнеспособного миокарда накладывается кисетный шов и затягивается. ЛЖ герметизируется аналогично предыдущему случаю.
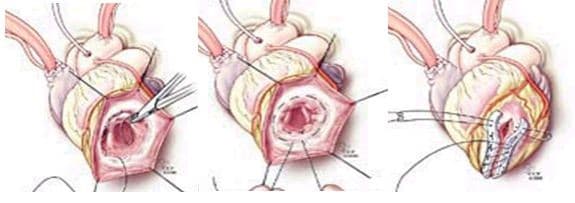
- Эндовентрикулопластика заплатой по Дору (Dor). Вскрывается полость аневризмы ЛЖ, выполняется тромбэктомия, на границе рубцовой ткани и жизнеспособного миокарда накладывается и затягивается кисетный шов. В оставшийся дефект стенки вшивается заплата из ксеноперикарда, закрывая дефект стенки и исключая из гемодиамики тромбогенную поверхность. Далее куполом над заплатой сшиваются стенки аневризматического мешка двухрядным линейным швом.
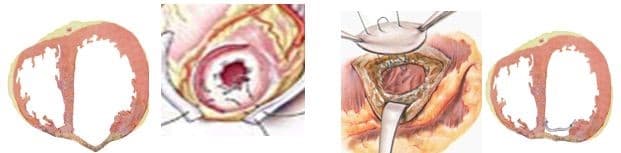
Прогресс не стоит на месте, и методики постоянно совершенствуются, но основные хирургические принципы для лечения данной патологии представлены вашему вниманию и заключаются в стремлении к уменьшению полости ЛЖ за счет резекции нефункционального аневризматического мешка и восстановлению близкой к нормальной геометрической формы ЛЖ применяя разной формы заплаты и кисетные пластики.
Результаты хирургического лечения аневризмы левого желудочка сердца
Частым осложнением после операции по поводу аневризмы ЛЖ является синдром малого выброса, который развивается вследствие чрезмерного уменьшения размеров полости ЛЖ, а так же желудочковые нарушения ритма и легочная недостаточность.
30-ти дневная летальность в последние годы снизилась и составляет 3-7%. Факторы повышенного риска операции это: пожилой возраст, женский пол, операция в экстренном порядке, а так же операция дополненная протезированием митрального клапана, исходно низкая сократительная способность миокарда (ФВ менее 30%), умеренная и высокая легочная гипертензия, почечная недостаточность.
При правильном выполнении операции в отдаленном послеоперационном периоде наблюдаются, как правило, положительные эффекты. Улучшается: функция ЛЖ, фракция выброса, толерантность к физической нагрузке. Снижается класс стенокардии, класс сердечной недостаточности. 5-летняя выживаемость пациентов достигает 80%, 10-летняя - около 60%.
В нашей клинике успешно выполняются все виды операций на сердце включая хирургическое ремоделирование и пластику при аневризмах ЛЖ.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Вопреки довольно распространенному мнению, инсульт (от латинского слова insultus - приступ), или острое нарушение мозгового кровообращения, встречается не только у пожилых, но и у молодых людей и даже у детей. В России ежегодно инсульт поражает более 400 тыс. человек. Почти половина из них умирает в течение года, к труду возвращается лишь около 20% заболевших. Это связано с развитием грубых нарушений речи, движений, чувствительности, координации, походки и ряда других функций.
Различают два вида инсульта: ишемический (инфаркт мозга) и геморрагический (кровоизлияние в мозг, а также субарахноидальное кровоизлияние). Ишемический инсульт, как правило, развивается при острой недостаточности кровоснабжения участка головного мозга. Ишемический инсульт встречается в 4 раза чаще, чем геморрагический. Одной из ведущих причин этого страдания являются заболевания сердца, ухудшающие его работу, в результате чего нарушается кровоток в артериях и уменьшается кровоснабжение мозга.
Другой причиной инсульта при заболеваниях сердца является тромбоэмболия, когда в полостях сердца (чаще всего при сердечной недостаточности) образуются сгустки - тромбы. От них отрываются кусочки, которые переносятся с током крови и могут закупорить сосуды мозга. Сердечная недостаточность - причина примерно пятой части ишемических инсультов, а ишемическая болезнь сердца увеличивает риск развития ишемического инсульта вдвое. К числу заболеваний, которые могут привести к образованию внутрисердечных тромбов и тромбоэмболии, принадлежат инфаркт миокарда, ревматизм, ишемическая болезнь сердца, артериальная гипертония и др. Тромбы могут образоваться при рубцовых изменениях и обызвествлении клапанов сердца, при нарушениях ритма сердца (аритмиях). Вследствие этих причин сердечные камеры (предсердия и желудочки) не полностью освобождаются от крови, выталкиваемой в крупные сосуды, и переполняются ею, что создает условия для возникновения тромбов. Мерцательная аритмия при хронической ишемической болезни сердца обусловливает возникновение около 50% случаев кардиоэмболического инсульта. К тому же у 10-15% этих больных обнаруживают так называемые "немые" инфаркты мозга, которые клинически никак не проявляются. Риск развития инсульта увеличивается и при гипертрофии левого желудочка сердца - утолщении его стенки, что обычно наблюдается при артериальной гипертонии.
Согласно Рекомендациям по лечению артериальной гипертонии, подготовленным в 2007 году совместно Европейским обществом по артериальной гипертензии (ESH) и Европейским обществом кардиологов (ESC), к артериальной гипертонии I степени относят повышение артериального давления до 140/159/90-99 мм рт. ст., II степени – до 160-179/100-109 мм рт. ст., III степени – от 180/110 мм рт. ст. и выше. Распространенность артериальной гипертонии очень высока. По данным обследования национальной представительной выборки населения России в возрасте 15 лет и старше, она встречается у 39,2% мужчин и 41,1% женщин. С повышением систолического (верхнего) давления масса левого желудочка сердца увеличивается (этот процесс и называется гипертрофией), что повышает риск сердечной недостаточности в 5-8 раз, а ишемической болезни сердца и инсульта - в 5 раз. К тому же больные с признаками гипертрофии левого желудочка по данным ЭКГ подвергаются в 5 раз большему риску смерти от остановки сердца. Однако если удается добиться обратного развития гипертрофии левого желудочка, то этих тяжелых осложнений артериальной гипертонии можно избежать.
Широкое внедрение в практику современных кардиологических методов диагностики (мониторирование артериального давления и ЭКГ, эхокардиография, коронарография, биохимические анализы и определение реологических свойств крови) позволило убедиться, что целый ряд серьезных заболеваний сердца и сосудов длительное время может протекать бессимптомно и подчас, к сожалению, выявляться только в стационаре, куда больной поступает с острым нарушением мозгового кровообращения или инфарктом миокарда. Так, например, ишемическая болезнь сердца в 26% случаев бывает бессимптомной, а многие больные артериальной гипертонией даже не знают, что у них повышено артериальное давление.
Не вызывает сомнения, что раннее и полноценное лечение сердечно-сосудистых заболеваний уменьшает риск развития инсульта. Для этого, в первую очередь, необходимо поддерживать физическую активность, соблюдать диету в соответствии с рекомендациями лечащего врача, избегать стрессовых ситуаций, отказаться от курения и злоупотребления алкоголем.
При аритмиях назначают противоаритмические, а при нарушениях свертываемости крови - противосвертывающие препараты: антиагреганты (ацетилсалициловая кислота, клопидогрел, тиклопидин, дипиридамол) и антикоагулянты (варфарин и др.).
Больным артериальной гипертонией необходимо постоянно принимать средства, снижающие артериальное давление, при систематическом контроле его уровня, для чего желательно иметь собственный аппарат для измерения давления. В настоящее время медицина располагает большим арсеналом антигипертензивных препаратов, разделенных по механизму действия на следующие группы:
а) диуретики (мочегонные): индапамид, клопамид, фуросемид, гидрохлоротиазид, триамтерен
б) ингибиторы ангиотензинпревращающего фермента: каптоприл, эналаприл, периндоприл, фозиноприл, лизиноприл (Диротон)
в) антагонисты кальция: нифедипин, нимодипин, амлодипин (Нормодипин)
г) бета-блокаторы: пропранолол, атенолол, метопролол, пиндолол, бетаксолол
д) альфа-блокаторы: празозин, доксазозин
е) антагонисты рецепторов ангиотензина II: валсартан, лозартан, ирбесартан
ж) комбинированные препараты
з) препараты центрального действия
Этими лекарствами, особенно ингибиторами ангиотензинпревращающего фермента, можно уменьшить и гипертрофию левого желудочка. При высоких показателях артериального давления не следует стремиться к обязательному его снижению до "нормы": достаточно добиться уменьшения на 10-15% от исходного уровня. Резкое снижение артериального давления (на 25-30% от исходных показателей) при атеросклеротическом поражении сосудов головы, которое выявляется у 1/3 больных артериальной гипертонией, может ухудшить кровоснабжение мозга. Специалисты ВОЗ и Международного общества гипертонии недавно предложили рекомендации по лечению больных артериальной гипертонией, которое, по их мнению, независимо от выбора первоначального препарата должно основываться на следующих принципах.
1. Для уменьшения возможности побочного действия назначают минимальные дозы. При положительном результате и хорошей переносимости лекарства, но недостаточном снижении артериального давления увеличивают его дозу.
2. Для достижения максимального эффекта, исключения или сведения к минимуму побочных действий используют комбинации препаратов (к маленькой дозе одного добавляют низкую дозу другого), например:
• диуретик и бета-адреноблокатор;
• диуретик и ингибитор ангиотензинпревращающего фермента (или антагонист ангиотензина II);
• антагонист кальция и бета-адреноблокатор;
• альфа-адреноблокатор и бета-адреноблокатор;
• амлодипин и ИАПФ.
Больным, страдающим сердечной недостаточностью, рекомендуют сердечные средства.
Прогрессирование атеросклероза и риск развития инсульта и инфаркта миокарда уменьшаются при нормализации уровня липидов (жироподобных веществ) в крови. При атеросклерозе и уровне общего холестерина выше 240 мг/дл (6,2 млмоль/л) с целью улучшения липидного обмена назначают симвастатин, ловастатин, правастатин, пробукол и другие препараты гиполипидемического действия. Согласно рекомендациям ВОЗ, их применяют в том случае, если, несмотря на соблюдение строгой диеты, в течение 6 месяцев уровень холестерина остается высоким.
Мы отнюдь не бессильны в борьбе с грозными сердечно-сосудистыми заболеваниями. Об этом свидетельствует не только опыт зарубежных ученых, но и результаты широкомасштабных исследований, проведенных в нашей стране. Так, профилактическая программа, выполненная в 1980-х годах в 23 городах СССР под руководством Кардиоцентра АМН СССР, оказалась наиболее эффективной в отношении профилактики инсультов, снизив заболеваемость в 2 раза. Пятилетняя программа, проводившаяся Институтом неврологии РАМН в одном из районов г. Москвы, позволила уменьшить заболеваемость инсультом на 57%, а профилактическая программа на крупнейшем предприятии страны - Новолипецком металлургическом комбинате - снизила заболеваемость инсультом на 45%.
Русская пословица гласит: "Береги платье снову, а здоровье смолоду". Внимательнее относитесь к своему самочувствию, особенно если вам за 40. Появление болей в области сердца, ощущения перебоев в его работе, головных болей, головокружения, шума в голове, снижения памяти, работоспособности, болей в икрах ног при ходьбе - это серьезные поводы для обращения к врачу. Надежда на бытующее еще мнение, что "авось все пройдет само собой" скорее всего не оправдается, и что тогда? Вернемся к началу статьи.

Болезни сердца и сосудов являются основной причиной инвалидности и преждевременной смертности в нашей стране и мире.
В основе патологии лежит атеросклероз,который развивается на протяжении многих лет, и обычно приобретает серьезные формы к тому времени, как начинают наблюдаться симптомы, обычно в среднем возрасте.
Большинство сердечно-сосудистых заболеваний можно предотвратить путем принятия мер в отношении таких факторов риска, таких как употребление табака, нездоровое питание и ожирение, отсутствие физической активности и вредное употребления алкоголя.
80% преждевременных инфарктов и инсультов может быть предотвращено!
Люди, страдающие сердечно-сосудистыми заболеваниями или подвергающиеся высокому риску таких заболеваний (в связи с наличием одного или нескольких факторов риска, таких как повышенное кровяное давление, диабет, гиперлипидемия, или уже развившегося заболевания), нуждаются в раннем выявлении и оказании медицинской помощи путем консультирования и, при необходимости, приема лекарственных средств.
Рекомендации по восстановлению сердечной-сосудистой системы
1. Отказаться от потребления табака
Недопустимо курение больными ишемической болезнью сердца (ИБС) даже в малых количествах. По данным различных исследований, при курении риск заболеть увеличивается в 2-7 раз, курящие заболевают инфарктом в 2-6 чаще, чем некурящие, в 2-3 раза среди них увеличивается смертность. Среди курильщиков у больных ИБС в 5 раз чаще возникает внезапная смерть, чем среди некурящих.
Риск развития инфаркта или инсульта начинает снижаться сразу же после прекращения употребления табачных изделий.
Курение стимулирует выброс в кровь высокоактивных веществ (адреналина, норадреналина и др.), которые в повышенных концентрациях способствуют повреждению стенок сосудов.
При сгорании табака выделяются вредные вещества, которые губительно воздействуют не только на сердце и сосуды, но и на многие другие органы и системы организма человека.
2. Придерживаться правильного питания и контролировать свой вес
Вред избыточного несбалансированного питания заключается в том, что в организме накапливаются потребляемые с пищей в большом количестве холестерин, триглицериды, насыщенные жирные кислоты и другие вещества , которые увеличивают риск заболевания сердца и сосудов.
Питание должно быть разнообразным, богатым витаминами, с достаточным количеством полноценных белков, микроэлементов.
Подробнее о правильном питании можно прочитать в статье о диете после инфаркта
3. Вести физически активный образ жизни
Сегодня о необходимости и безусловной пользе физических тренировок знают все. Наибольшим положительным эффектом обладают физические упражнения, которые выполняются в аэробном режиме, при достаточном обеспечении кислородом тканей организма. К ним следует отнести все виды циклических (многократно повторяющихся) движений. Это ходьба, оздоровительный бег, плавание, скандинавская ходьба , лыжи и др. Самым доступным и легковыполнимым видом является ходьба. Рекомендуется ежедневно проходить не менее 4-6 км.
Ежедневная физическая активность на протяжении, по меньшей мере, 30 минут способствует предотвращению инфаркта и инсульта
На людей, имеющих заболевания сердца и сосудов, резкое увеличение физической активности может оказать отрицательное влияние. Возросшие запросы организма к доставке кислорода и удалению продуктов обмена резко повышают нагрузку сердечно-сосудистой системы. У больных атеросклерозом коронарные артерии не в состоянии расшириться, что приводит к несоответствию между потребностями сердечной мышцы в кислороде и его доставкой. Возникает кислородное голодание сердечной мышцы, которое может закончится ее необратимыми изменениями (инфаркт миокарда). Также кислородное голодание миокарда может стать причиной тяжелых, иногда несовместимых с жизнью, нарушений ритма сердца.
Перед тем как приступить к физических тренировкам необходима консультация врача.
Главное условие безопасности физических тренировок — это умеренность и постепенное увеличение нагрузок. При появлении выраженного сердцебиения или сильной одышки следует остановиться, отдохнуть.
Не рекомендуется физические нагрузки сразу после еды, лучше выполнять физические тренировки натощак или не раньше, чем через час после еды.
Рекомендуем заниматься под контролем врача, руководством тренера или инструктора ЛФК.
В Кардиологическом санаторном центре Переделкино проводятся индивидуальные и групповые занятия лечебной физкультурой. По результатам обследования врачом кардиологом составляется индивидуальный режим двигательной активности. На консультации со специалистом по ЛФК будет разработан комплекс лечебной физкультуры. Он может включать в себя ходьбу, индивидуальные тренировки, лечебную гимнастику, плавание, игровые виды спорта и др.
Подробнее про ЛФК и другие лечебные услуги здесь
4. Уменьшить степень эмоционального напряжения
Это очень сложная задача, зависящая от особенностей характера каждого человека и окружающих его людей. Эмоциональный стресс способствует развитию гипертонии и аритмии (нарушение ритма сердечных сокращений).

Симптомы стресса:
- плохое настроение, тоска, отчаяние;
- снижение интереса и удовольствия от привычных вещей;
- тревога и внутреннее напряжение, раздражение;
- чувство вины и пессимистический настрой на будущее;
- пониженная самооценка и чувство неуверенности в себе;
- растерянность, трудно сосредоточится и принять решение;
- апатия, отсутствие желания общаться;
- быстрая утомляемость, бессонница, нарушение обмена веществ.
5. Обращаться в необходимых случаях к антиагрегантной терапии
Лекарства прописывает врач, назначает средства после тщательного медицинского осмотра на основании установленного диагноза и по результатам исследований.
В данной статье мы использовали материалы Всемирной организации здравоохранения (ВОЗ)
Территория санатория с волшебной природой, в котором растут многовековые деревья, чистый воздух и тишина.

- Восстановление после коронавирусной инфекции
- Восстановление
- Лечение
- Отдых
- Кардиодиагностика
- Кардиодиагностика выходного дня
- Кардиопрофилактика
- Пакетные туры
- Щитовидная железа
- Сахарный диабет
- Избыточная масса тела
- Здоровые сосуды
- Здоровые суставы
- Здоровая печень
Информация по приказу 956Н
Сведения о регистрации
Сведения об учредителях
Руководство
Режим работы
График приема граждан руководителем и уполномоченными лицами
Адреса и контакты органов в сфере охраны здоровья
Информация о правах и обязанностях граждан в сфере охраны здоровья
Программа госгарантий
Правила оказания платных услуг
Медицинский персонал
График работы и часы приема медработников
Перечень ЖНВЛП
Перечень ЛП, назначаемых по решению комиссии
Лицензия
Приказы
Тарифы
Политика конфиденциальности
1. Общие положения
Оператор ставит своей важнейшей целью и условием осуществления своей деятельности соблюдение прав и свобод человека и гражданина при обработке его персональных данных, в том числе защиты прав на неприкосновенность частной жизни, личную и семейную тайну.
2. Основные понятия, используемые в Политике
3. Оператор может обрабатывать следующие персональные данные Пользователя
4. Цели обработки персональных данных
Цель обработки персональных данных Пользователя — информирование Пользователя посредством отправки электронных писем; предоставление услуг.
Обезличенные данные Пользователей, собираемые с помощью сервисов интернет-статистики, служат для сбора информации о действиях Пользователей на сайте, улучшения качества сайта и его содержания.
5. Правовые основания обработки персональных данных
6. Порядок сбора, хранения, передачи и других видов обработки персональных данных
Безопасность персональных данных, которые обрабатываются Оператором, обеспечивается путем реализации правовых, организационных и технических мер, необходимых для выполнения в полном объеме требований действующего законодательства в области защиты персональных данных.
Оператор обеспечивает сохранность персональных данных и принимает все возможные меры, исключающие доступ к персональным данным неуполномоченных лиц.
Персональные данные Пользователя никогда, ни при каких условиях не будут переданы третьим лицам, за исключением случаев, связанных с исполнением действующего законодательства.
Срок обработки персональных данных является неограниченным. Пользователь может в любой момент отозвать свое согласие на обработку персональных данных, направив Оператору уведомле
7. Трансграничная передача персональных данных
Оператор до начала осуществления трансграничной передачи персональных данных обязан убедиться в том, что иностранным государством, на территорию которого предполагается осуществлять передачу персональных данных, обеспечивается надежная защита прав субъектов персональных данных.
Трансграничная передача персональных данных на территории иностранных государств, не отвечающих вышеуказанным требованиям, может осуществляться только в случае наличия согласия в письменной форме субъекта персональных данных на трансграничную передачу его персональных данных и/или исполнения договора, стороной которого является субъект персональных данных.
Читайте также:

