Берут ли в армию после рча
Обновлено: 30.06.2024
Симптомы (проявления) заболевания:
- перебои в работе сердца,
- приступы тахикардии,
- эпизоды слабости, головокружения, болей за грудиной на фоне приступа,
- потери сознания на фоне приступа
Для проведения вмешательства пациенты госпитализируются в кардиологическое отеление стационара СПб ГБУЗ ГБ№40, перед операцией необходимо выполнить ряд обследований и сдать перечень необходимых анализов.
Операция выполняется в условиях ренгеноперационной (отделение рентгенэндоваскулярных диагностики и лечения; зав. к.м.н. С.В. Власенко) под постоянным контролем врача анестезиолога и мониторированием артериального давления и электрокардиограммы.
Процедура выполняется опытными рентгенхирургами-аритмологами А.В. Каменевым, к.м.н., А.М. Осадчим, электрофизиологами к.м.н., Т.А. Любимцевой, М.А. Вандер. Группа работает под руководством проф. РАН Д.С. Лебедева.
Процедура (операция) катетрной аблации при тахикардиях.
Радиочастотная аблация как правило не требует проведения общего обезболивания (наркоза).
Электроды доставляют в сердце и процедуру проводят под контролем рентгеноскопии (рис.2).
Операция длится от 45 до 150 минут и все зависит от расположения очага аритмии, быстрого поиска и ее глубины залегания. Как правило, на 1-2-е сутки после операции пациент может быть выписан из стационара.
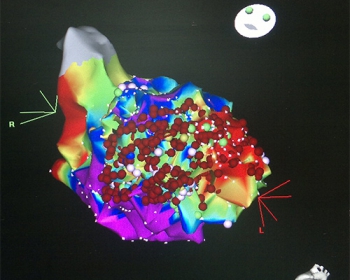 | 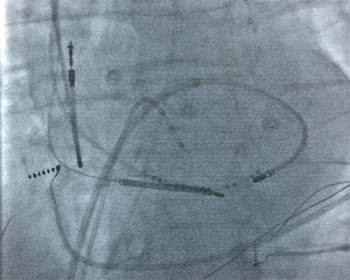 |
| Рисунок 1. РЧА очага желудочковой тахикардии при электрическом шторме | Рисунок 2. Rg-стоп кадр при выполнение РЧА очага ЖТ в ЛЖ, транссептальным доступом |
Радиочастотная аблация аритмогенной зоны способна радикально излечить:
- Пароксизмальная атриовентрикулярная-узловая re-entry тахикардия.
- Пароксизмальная атриовентрикулярная реципрокная тахикардия с участием дополнительного пути проведения (синдром WPW).
- Пароксизмальная форма типичного трепетания предсердий.
- Пароксизмальная форма фибрилляции предсердий (ФП) при отсутсвии эффекта от проводимой антиаритмической терапии (эффективность до 92%).
- Персистирующая тахисистолическая ФП с неэффективностью медикаментозной терапии (эффективность первой процедуры до 67%).
- Пароксизмальная предсердная тахикардия.
- Желудочковая мономорфная (из одного очага) тахикардия.
- Желудочковая мономорная экстрасистолия с клинической симптоматикой (частая, более 7-10 тыс/сут).
Противопоказания для проведения катетерной аблации при тахикардиях:
- острые инфекционные заболевания,
- острый инфаркт миокарда,
- нестабильная стенокардия в течение 4 недель,
- хроническая сердечная недостаточность III-IV ф.к. по NYHA,
- аневризма левого желудочка с тромбом,
- тромбы в полостях сердца,
- сердечные механические протезы левых камер сердца при доступе слева.
При выполнении катетерной аблации при аритмиях частота осложнений не превышает 1%. С целью профилактики последних проводятся все необходимые мероприятия на всех этапах диагностики и лечения.
Плюсами данного метода является его малоинвазивность (малотравмотичность), как правило госпитализация не занимает более 3 дней, пациенты достаточно быстро приступают к обычному образу жизни и реабилитация не занимает более недели. Операции выполняются по квоте (ВМП) (для жителей СПб) и для их выполнения используются современное оборудование и дорогостоящие расходные материалы в рамках финансирования из федерального бюджета.
по средам с 17:00 до 19:00, аритмолога по четвергам с 15:00 до 17:00 в корпусе реабилитации, 4 этаж, кабинет 424.
Оформление в кабинете № 340 поликлиники № 68, третий этаж.
При себе иметь направление на консультацию из поликлиники, полис ОМС, паспорт и СНИЛС.
При наличии иметь медицинскую документацию (ранние выписки, ЭхоКГ, суточный монитор ЭКГ, ЭКГ с аритмией).
Лёгкие физические нагрузки можно возобновить три дня спустя после операции в зависимости от самочувствия. Более серьёзная физическая нагрузка, в т.ч. тренажёрный зал и т.п. можно возобновить по своему самочувствию две недели спустя после операции. Каждый человек индивидуален, поэтому может случиться, что кому-то из пациентов требуется немного больше времени на восстановление. В обоих случаях тренироваться следует в компрессионных чулках.
2. В чулках заниматься тяжелее, почему? Не тот размер? Их обязательно носить или нет?
После склеротерапии чулки надо носить в обязательном порядке, т.к. компрессия – это важная часть лечения. После операции (РЧА, ЭВЛА, минифлебэктомия) компрессия также важна, она снижает послеоперационные жалобы и образование гематом. Чулки, правильно подобранные по результатам измерений ноги пациента, всегда будут нужного размера. Хотя, некоторые пациенты не переносят чулки своего размера. В случае проблем от компрессионных чулок необходимо проконсультироваться с лечащим врачом.
3. Надолго ли остаются синяки после операции, есть ли какой-то крем для ускорения лечебного процесса?
Синяки, или гематомы (кровоизлияния) после операции – это абсолютно обычное, ожидаемое явление. Они самостоятельно проходят 4-6 недель спустя и не требуют вмешательства. При желании места гематом можно смазывать гепариновым гелем (напр. Lioton 1000), начиная с 3-ей недели после операции (после окончательного закрытия ран) – это ускоряет исчезновение гематом. Болезненные гематомы, у которых не видно признаков выздоровления, следует показать лечащему врачу.
Пигментация кожи после склеротерапии проходит в течение двух месяцев и в большинстве случаев исчезает раньше, чем по истечении 12 месяцев. При пигментации (реакция потемнения кожи) применение гепаринового геля не показано.
4. Как долго не проходит ощущение, что нога дергает?
Ощущение того, что нога дёргает, может продолжаться 2 – 8 недель после операции, иногда дольше. Причина в том, что стенка закрытой вены стянута и больше не представляет опасности.
5. Когда можно загорать (ЭВЛА, РЧА, склеро)? Опасно ли загорать 2 недели спустя после операции?
После операций, таких как РЧА, ЭВЛА, VenaSeal и склеротерапии лучше избегать прямого солнечного облучения 4-6 недель. Это время, в теч. которого завершается сильная воспалительная реакция организма (процесс заживления после операции) и риск возникновения пигментации уходит. После минифлебэктомии или более крупных разрезов кожи прямого солнечного облучения рекомендуется избегать ещё дольше – 6 месяцев. В этот период на шов нужно наносить солнцезащитный крем, не менее SPF 30, чтобы избежать пигментации и образования избыточной массы тела в зоне шрама.
6. Полёты на самолёте. А когда можно летать?
В целом, полёты непосредственно после операции не противопоказаны, если нет дополнительных факторов риска. Советуем одеть поддерживающие чулки, в полёте пить не менее 1,5 л жидкости дополнительно, по возможности двигаться в самолёте / делать упражнения для активности мышц голени. По поводу полёта после операции есть смысл посоветоваться с лечащим врачом.
7. Допустимы ли процедуры во время беременности и кормления грудью?
Исследования относительно безопасности процедур, выполненных во время беременности, отсутствуют. Поэтому лечение во время беременности нельзя считать разумным. Но носить во время беременности поддерживающие чулки – это хорошо, они уменьшают жалобы на расширенные вены и способны затормозить прогрессирование болезни. Кормление грудью не является противопоказанием ни для операции, ни для склеротерапии.
8. Почему мне назначили ЭВЛА, а не РЧА или клей?
Хотя современные операционные методы порой кажутся очень схожими, у каждого есть свои особенности и нюансы. Выбор метода лечения зависит в первую очередь от анатомических особенностей пациента (диаметр вены, расположение и прохождение вены и т.д.), и в меньшей степени – от предпочтений клиента.
9. Как влияет ношение чулок на мои ноги? Мне нужно носить их до конца?
Ношение чулок рекомендуется даже после успешно проведённой операции. Это один из немногих способов предотвратить повторное расширение вен и усугубления болезни. Компрессионные чулки рекомендуется носить в длительных путешествиях, а также людям, чья работа требует долгого сидения или стояния. Компрессионные чулки могут оказаться единственным (консервативным) способом лечения для тех пациентов, для которых по какой-либо причине невозможны другие методы лечения.
10. Когда нужно звонить в клинику? Что является нормальным, а когда необходимо прийти?
В случае возникновения проблем следует информировать о них лечащего врача пациента или медсестру. Решение о необходимости непосредственного присутствия и решении проблемы принимает лечащий врач пациента.

Появление радиочастотной абляции произвело революцию в лечении сердечных аритмий благодаря его способности окончательно вылечить многих пациентов, избавив их от необходимости пожизненного лечения. Эта статья посвящена истории того, как развивалась радиочастотная абляция сердца в Германии и методам, которые используются в настоящее время.
Впервые катетерная абляция с постоянным током от стандартного внешнего дефибриллятора начала заменять операции в 1980-х годах. Однако этот высоковольтный разряд было трудно контролировать, вследствие чего он мог вызвать обширное повреждение ткани. К 1990-е годы радиочастотная энергия вытеснила постоянный ток.
Радиочастотная абляция сердца (катетерная абляция)
Радиочастотная абляция сердца– это медицинская процедура, которая используется для лечения некоторых видов аритмий (проблем со скоростью или ритмом сердечных сокращений), в случаях, когда лекарственная терапия плохо переносится или не приносит достаточного эффекта.
Лекарства помогают контролировать аномалии тканей сердца, вызывающие аритмию, тогда как РЧА разрушает их, устраняя проблему.
Во время абляции сердца длинная, тонкая, гибкая трубка (абляционный катетер) вводится в кровеносный сосуд на руке, шее или в паху и направляется в сердце.
Специальная машина, называемая генератором, посылает энергию через абляционный катетер к сердцу, разрушая, с помощью нагрева или, реже, замораживания, небольшие участки сердечной ткани, где возникает аритмия. Модификация этих участков помогает восстановить регулярный ритм сердца.
Как правило, для абляции используется радиочастотная энергия. Исследования показали, что применение высокочастотной энергии безопасно и эффективно. Катетерная абляция в Германии вообще является процедурой с низким уровнем риска. Она проводится стационарно и длится от 3 до 6 часов.
Кто нуждается в абляции?
Специальные клетки сердца создают электрические сигналы, которые контролируют скорость и ритм сердцебиения. С каждым ударом сердца, электрический сигнал распространяется от верхней части сердца к нижней, заставляя сердце сжиматься и перекачивать кровь. Аномальные клетки могут создавать дезорганизованные электрические сигналы, которые вызывают нерегулярное или быстрое сердцебиение, называемое аритмией.
Большинству людей, страдающих от аритмии, хорошо помогают лекарственные средства, однако не всем. У некоторых пациентов так же могут возникать побочные эффекты от их приема. В таких случаях врач может предложить проведение катетерной абляции.
Абляция в Германии также используется для контроля других проблем сердечного ритма, например фибрилляции предсердий. Врач может рекомендовать этот метод если:
- Лекарства не помогают контролировать аритмию
- Прием лекарств невозможен из-за побочных эффектов
- Существует патологическая электрическая активность в сердце, что повышает риск развития желудочковой тахикардии или фибрилляции желудочков и внезапной остановки сердца.
Катетерная абляция имеет некоторые риски: кровотечение, инфекция, боль. Более серьезные проблемы включают, например, образование сгустков крови. Врач расскажет, какие риски существуют для конкретного пациента. В целом, однако, катетерная абляция является безопасной и эффективной лечебной процедурой.
Перед абляцией
Перед поведением радиочастотной абляции в Германии врач изучает медицинскую историю пациента, проводит физический осмотр и другие рекомендованные анализы и процедуры.
Необходимо обязательно сообщить врачу о применяемых лекарственных препаратах, так как некоторые из них могут быть несовместимы с абляцией и необходимо заранее прекратить их прием.
Важно также, страдает ли пациент диабетом, заболеваниями почек или другими хроническими заболеваниями, так как, в этих случаях, возможно, потребуется принять дополнительные меры во время или после процедуры, чтобы избежать осложнений.
Если пациентка беременна, необходимо обязательно сообщить об этом врачу, процедура включает в себя использование излучения, которое может нанести вред плоду. Врач оценит ситуацию и выскажет экспертное мнение о том, следует ли провести процедуру или подождать рождения ребенка.
Перед абляцией сердца пациенту, возможно, необходимо будет пройти следующие исследования:
- ЭКГ (электрокардиограмма). Это простой, безболезненный тест, который регистрирует электрическую активность сердца. Тест показывает, как быстро бьется сердце и каков его ритм (регулярный или нерегулярный). ЭКГ также записывает силу и длительность электрических сигналов, поскольку они проходят через каждую часть сердца.
- Эхокардиографию. Это безболезненное обследование, которое использует звуковые волны для создания движущегося изображения сердца. Тест содержит информацию о размере и форме сердца, а так же о том, насколько хорошо работают его камеры и клапаны.
- Стресс-тестирование. Некоторые проблемы с сердцем легче диагностировать, когда сердце находится в процессе активной работы. Во время тестирования выполняются физические упражнения (или, в случае когда пациент не в состоянии их осуществлять, применяется специальный лекарственный препарат),
- Анализы крови: может быть проведено тестирование функции щитовидной железы. Гипер- или гипоактивность щитовидной железы может способствовать развитию аномальных сердечных ритмов.
- Реже врач может рекомендовать катетеризацию сердца или коронарную ангиографию. В случае, если пациент - женщина детородного возраста, врач также может рекомендовать проведение теста на беременность.
После того как процедура будет запланирована, врач объяснит как правильно к ней подготовиться. Вероятно, нужно будет прекратить прием пищи и питья до полуночи в день перед процедурой. Врач даст конкретные инструкции.
Большинство людей после РЧА остаются на ночь в стационаре, кому-то может потребоваться больше времени, однако, некоторые отправляются домой сразу в день процедуры. Пациенту понадобится помощь кого-то, кто сможет отвезти его домой после процедуры, так как вождение автомобиля не рекомендуется из-за получения седации / анестезии.
Перед процедурой
Катетерная абляция проводится в больнице, врачи, которые делают эту процедуру, имеют специальную подготовку в области сердечной электрофизиологии и абляции пораженной ткани сердца.
Перед процедурой пациенту внутривенно вводится лекарственный препарат, который помогает расслабиться. Пациент также будет подключен к нескольким аппаратам, которые будут контролировать работу его сердца во время процедуры.
После того как пациент заснет, врач обработает область на руке, шее или в паху, использует иглу, чтобы сделать небольшой прокол в коже и кровеносном сосуде и вставит коническую трубку, через которую он затем введет тонкие гибкие направляющие трубки и катетеры в кровеносный сосуд. Эти провода с электродами на конце пройдут через кровеносные сосуды в сердце. Они используются для записи электрических сигналов, внутри сердца, подобно тому, как ЭКГ записывает сигналы с поверхности тела. Абляционный катетер может записывать сигналы, а также изменять электрическую ткань сердца и корректировать ненормальный сердечный ритм.
Во время процедуры
Электроды на конце катетера будут использоваться для стимуляции сердца и записи его электрической активности. Это поможет врачу узнать, где зарождаются аномальные сердцебиения в сердце.
Врач направит кончик катетера к небольшому участку ткани сердца, где будет обнаружено начало аномальных сердцебиений, а специальная машина будет посылать энергию через катетер для создания абляции и модификации пораженных тканей. В некоторых случаях нарушение сердечного ритма может возникать в одной точке, в других случаях в схеме участвует несколько участков, и, соответственно, требуется несколько абляций вдоль одной или нескольких линий. Точка абляции или ее линия будет изменять патологическую электрическую ткань, это остановит аномальные электрические сигналы и аритмию.
Что может почувствовать пациент
Скорее всего, пациент будет спать в течение большей части процедуры. Его могут разбудить для проведения тестирования, чтобы понять, исчезнет ли аномальный ритм после абляции. Как правило, он ничего не почувствует, за исключением, возможно:
- Жжения, во время впрыскивания лекарства, вызывающего онемение в той области, куда будет вставлен катетер
- Более быстрого сердцебиения, для точного определения области сердца, где возникает аномальное сердцебиение
Процедура длится от 3 до 6 часов. После ее завершения, врач вытянет абляционный катетер и уберет его вместе с оболочкой и направляющей проволокой. Места прокола кровеносных сосудов будут перевязаны.
Чего ожидать после абляции
После абляции пациента перемещают в палату, где он будет лежать неподвижно в течение 4 до 6 часов восстановления. Это поможет предотвратить кровотечение в месте, куда был вставлен катетер.
На это время пациент будет подключен к специальным устройствам, которые измеряют электрическую активность и кровяное давление сердца. Медсестры будут регулярно проверять их мониторы, а так же контролировать отсутствие кровотечения.
Выписка
Врач определит, необходимо ли пациенту остаться в больнице на ночь. Некоторые люди отправляются домой в тот же день, другим приходится остаться в больнице на 1 или более дней.
Перед тем, как отпустить пациента домой, врач расскажет:
- Какие лекарства нужно принимать
- Сколько физической активности можно себе позволять
- Как ухаживать за областью, куда был вставлен катетер
- Когда необходим контрольный визит в клинику
Вождение после процедуры небезопасно, необходима чья-то помощь для того, чтоб отвезти пациента домой.
Реабилитация
Восстановление после абляции обычно происходит быстро. Часто пациентам хватает 4-6 часов чтобы полностью прийти в себя.
На месте, куда был вставлен катетер, может образоваться небольшая гематома. Пациент может чувствовать боль в этой области в течение примерно недели. Большинство людей возвращаются к нормальной деятельности уже через несколько дней.
Врач расскажет о признаках и симптомах, за которыми необходимо будет наблюдать. Нужно сразу же сообщить врачу о появлении следующих симптомов:
- Постоянное или сильное кровотечение в месте введения катетера
- Необычная боль, отек, покраснение или другие признаки инфекции в или вблизи места введения катетера
- Сильные, быстрые, или других нерегулярные сердцебиения
- Обморок
Последующее наблюдение
Пациент должен будет посещать врача в течение 1 месяца после процедуры для наблюдения. Можно назначить дополнительную встречу с врачом, в случае, если пациент заметит какие-либо необычные симптомы или у него появятся вопросы.
Стоимость проведения катетерной абляции сердца в Германии
Стоимость проведения катетрной абляции сердца в Германии вы можете уточнить, оставив заявку на нашем сайте или связавшись с нами любым другим удобным вам способом.
Почему нужно делать РЧА фибрилляции предсердий
Радикальность
• РЧА позволяет восстановить и поддерживать синусовый ритм с дальнейшей отменой антиаритмической терапии (через три мес после РЧА), а для лиц моложе 70 лет — прекратить гипокоагуляционное лечение)
Эффективность:
• у более чем 90% пациентов восстанавливается синусовый ритм в ходе первой процедуры РЧА.
• 10 % пациентов требуют повторного вмешательства в период 3-4 месяца после инициальной сессии РЧА.
• у 65% пациентов синусовый ритм сохраняется через 5 лет после вмешательства.
• достоверно уменьшается количество инсультов, инфарктов и прогрессирования ХСН
Безопасность:
• проведение РЧА безопасно у пациентов любого возраста, в т.ч. и в возрастной категории старше 65 лет, в том числе страдающих хронической соматической патологией, ХСН, которым было отказано в лечении методом РЧА в др. центрах.
Каких пациентов с фибрилляцией предсердий нужно направлять на РЧА фибрилляции предсердий?
Пациенты с пароксизмальной, персистирующей и хронической формами ФП независимо от длительности течения аритмического синдрома, размеров предсердий, возраста
Каким пациентам с фибрилляцией предсердий не нужно делать РЧА?
• Пациенты с наличием тромбов в левом предсердии
• Пациенты с нестабильным вариантом течения ИБС
• Пациенты с врожденными и приобретенными пороками клапанов сердца, требующие хирургической коррекции
Как готовить пациентов с фибрилляцией предсердий к РЧА?
Пациентам с фибрилляцией предсердий не менее чем за один месяц до запланированной операции РЧА необходимо назначить:
— антикоагулянты (варфарин, эликвис, ксарелто, прадакса)
— антиаритмический препарат (лучше препараты III класса (чаще всего кордарон), в том числе и пациентам с хроническим вариантом течения аритмии.
Как вести пациентов после РЧА фибрилляции предсердий?
Все пациенты продолжают прием антиаритмических препаратов и антикоагулянтов в не менее 3 месяцев после проведения РЧА.
После проведения РЧА в остром периоде (первые 3 месяца) у пациентов могут возникать эпизоды трепетания/фибрилляции предсердий/предсердные тахикардии. В этом случае лечение должно быть направлено на скорейшее восстановление синусового ритма (назначение дополнительных доз антиаритмических препаратов и/или выполнение электрической кардиоверсии)
Через 3 месяца после РЧА принимается решение о дальнейшей тактики ведения пациента (повторная РЧА, отмена антиаритмических препаратов)
Через 6 месяцев принимается решение о возможности отмены антикоагулянтов
ТИПИЧНОЕ ТРЕПЕТАНИЕ ПРЕДСЕРДИЙ
Каких пациентов с типичным трепетанием предсердий нужно направлять на РЧА типичного трепетания предсердий?
Пациенты с пароксизмальной, персистирующей и хронической формами типичного трепетания предсердий независимо от длительности течения аритмического синдрома, размеров предсердий, возраста
Каким пациентам с типичным трепетанием предсердий не нужно делать РЧА?
• Пациенты с наличием тромбов в левом предсердии
• Пациенты с нестабильным вариантом течения ИБС
• Пациенты с активным воспалительным процессом в миокарде
• В первые 6 месяцев после перенесенного инсульта
Как готовить пациентов с типичным трепетанием предсердий к РЧА?
Пациентам с типичным трепетанием предсердий не менее чем за один месяц до запланированной операции РЧА необходимо назначить:
— антикоагулянты (варфарин, эликвис, ксарелто, прадакса)
необходимо отменить за 5 периодов полувыведения:
— все антиаритмические препараты
Как вести пациентов после РЧА трепетания предсердий?
Все пациенты продолжают прием антикоагулянтов не менее 3 месяцев после проведения РЧА.
СУПРАВЕНТРИКУЛЯРНЫЕ АРИТМИИ (АВ-узловая реципрокная тахикардия, ортодромная и антидромная тахикардии у пациентов с синдромом WPW, предсердная тахикардия)
Каких пациентов нужно направлять на РЧА типичного трепетания предсердий?
Всем пациентам с суправентрикулярными тахикардиями показано проведение РЧА при условии исключения состояний отмеченных ниже
Каким пациентам с СВТ не нужно делать РЧА?
• Пациенты с наличием тромбов в левом предсердии
• Пациенты с нестабильным вариантом течения ИБС
• Пациенты с активным воспалительным процессом в миокарде
• В первые 6 месяцев после перенесенного инсульта
• Беременным (РЧА выполняется только по жизненным показаниям)
Как готовить пациентов с СВТ к РЧА?
Пациентам с СВТ не менее чем за один месяц до запланированной операции РЧА
необходимо отменить за 5 периодов полувыведения все антиаритмические препараты
Как вести пациентов после РЧА СВТ?
Ограничения интенсивной физической нагрузки в течение 1 месяца.
Контрольные ЭКГ каждые 3 месяца в течение 1 года
Назначение антиаритмических препаратов не показано.
Читайте также:

