Снятие пластины после перелома голени сколько на больничном
Обновлено: 18.05.2024
Что относится к заболеваниям стоп и голеностопного сустава?
Вальгусная деформация стопы — заболевание характе- ризуется нарушением положения стопы — разворот пятки наружу относительно оси тела и сопровождается выраженными болью ( боль как правило локализуется по наружной поверхности стопы) и быстрой утомляемостью при длительной ходьбе.
Артроз голеностопного сустава — представляет собой воспалительный дегенеративный процесс, развивающийся в хрящевой ткани сустава. Для артроза голеностопного сустава характерны постоянная боль даже в состоянии покоя и ограничение амплитуды движения в поражённом суставе.
Плоскостопие — заболевание опорно-двигательного
аппарата, при котором происходит опущение продольных и
поперечных сводов стопы.
Натоптыши и мозоли — уплотнённая ороговевшая кожа на ступнях ног. Эти грубые участки выглядят совсем не эстетично, и доставляют множество неприятностей. Этот недуг возникает в результате постоянной не равномерной нагрузки на стопу, ношения узкой и тесной обуви с неудобной колодкой или на высоком каблуке.
Молоткообразная деформация пальцев — чаще всего такой деформации подвержены второй и третий палец стопы. Данная патология формируются в результате деформации в плюсне-фаланговом суставе, далее происходит их фиксация. Изменение фаланг по типу молотка сочетается с вальгусным отклонением большого пальца или является вторичным проявлением плоскостопия, артрита, синдрома плоской стопы.
Пяточная шпора — это плантарный фасциит, воспалительно- дегенеративное заболевание мягких тканей, окружающих пяточный бугор пяточной кости у места прикрепления сухожилий мышц.
Вросший ноготь — (онихокриптоз) — заболевание характе- ризуется врастанием ногтевой пластинки в боковой край ногтевого валика. И сопровождается сильной болью.
Какие существуют способы лечения?
Существуют два основных метода лечения ортопедической патологии в области стопы и голеностопного сустава, к ним относятся: консервативный (безоперационный) метод. Он включает:
- ЛФК (лечебная физкультура)
- Массаж
- Физиотерапевтические процедуры
- Изготовление и ношение индивидуальных ортопедических стелек
- Медикаментозное лечение
- Проведение процедуры PRP (плазмолифтинг, плазмопластика в ортопедии)
- Введение кортикостероидных препаратов в болезненную область
- Введение протезов синовиальной жидкости в поражённый сустав.
Но, к сожалению, все вышеперечисленные способы, актуальны для лечения только на начальной стадии заболевания и в профилактических целях. А в запущенных случаях малоэффективны и принесут лишь временное облегчение страданий, которые испытывают люди с ортопедической патологией.
Наиболее эффективным и широко применяемым методом является оперативное лечение. В настоящеие время существует множество оперативных техник для лечения патологии стопы и голеностопного сустава. Мы сделает всё возможное, чтобы вернуть стопе функции, максимально близкие к исходным. Перед предстоящей операцией рекомендуется обсудить с хирургом, каких результатов стоит ожидать именно в Вашем случае.
С чего начинать лечение?
Для начала необходимо обратиться к нам за консультацией. Основываясь на предъявляемых жалобах, а также на данных медицинского обследования, врач рекомендует вид лечения, необходимый именно Вам.
Определение показаний для оперативного вмешательства
Принятие решения о необходимости хирургического вмешательства определяется по нескольким основным критериям. На основании предъявляемых жалоб, сбора анамнеза заболевания, по результатам Rg-исследования (рентгенологического), а также визуального осмотра и пальпации болезненной области врач вместе с вами принимает решение, какой вид лечения возможен именно в Вашем случае. Обращаем Ваше внимание, что рентгенограммы стоп должны быть выполнены стоя (с нагрузкой).
ПЕРЕД ОПЕРАЦИЕЙ:
Подготовка к операции начинается ещё за несколько недель до самой операции. С момента совместного принятия решения о необходимости оперативного вмешательства и до момента госпитализации у Вас будет достаточно времени для выполнения исследований и сдачи необходимых анализов.
По результатам предоперационного обследования необходимо оценить возможность оперативного вмешательства, для этого необходимо посетить врача-терапевта в поликлинике по месту жительства либо записаться на приём к врачу нашего медицинского центра. Это нужно для оценки сопутствующих заболеваний, если таковые имеются, и для принятия решения о возможности проведения операции.
Обратите внимание! Результаты анализов и исследований, необходимые для операции, после выписки не возвращаются. Если они Вам нужны, сделайте, пожалуйста, их ксерокопию заранее(до госпитализации в стационар).
Если у Вас имеются хронические заболевания, на период оперативного лечения они должны быть в стадии ремиссии. Ведь в период обострения любая плановая операция будет противопоказана. Если у Вас артериальная гипертензия (повышение артериального давления), перед плановой операцией целесообразно скорректировать с терапевтом Ваше лечение и подобрать препараты и правильную их дозировку для нормализации артериального давления. Если Вы принимаете препараты, влияющие на свёртываемость
крови, обязательно сообщите об этом своему лечащему врачу. Также при сахарном диабете перед операцией необходимо достичь нормального содержания сахара в крови при помощи препаратов, снижающих уровень сахара,и подбора и соблюдения предписанной Вам диеты.
Определение противопоказаний для оперативного лечения
Абсолютными противопоказаниями для оперативного
лечения являются:
• сахарный диабет в стадии декомпенсации;
• декомпенсация сердечно-сосудистой системы;
• патологии дыхательной и мочевыделительной системы, желудочно-кишечного тракта в стадии обострения;
• кожные заболевания в области оперативного вмешательства;
• венозная недостаточность с наличием дистрофических изменений;
• заболевания артерий нижних конечностей;
• облитерирующий атеросклероз сосудов нижних конечностей.
Это важно.
Подводя итоги, внимательно прочитайте информацию о всевозможных противопоказаниях для проведения оперативного вмешательства. На момент госпитализации в стационар хронические заболевания должны быть в стадии ремиссии, а Вы должны быть соматически здоровы. Острые респираторные заболевания такие как: ГРИПП, ОРВИ, ОРЗ — являются противопоказаниями для хирургического вмешательства, так как возрастает риск послеоперационных осложнений.
Как правильно подготовится к операции
Контролируйте свой вес: важно не набирать лишний вес, ведь избыток веса ограничивает ваши возможности в послеоперационном периоде. Сбалансированное питание, умеренные физические нагрузки помогут Вам поддерживать вес стабильным.
Бросьте курить: это хорошо сделать в любое время, но особенно полезно — перед предстоящей операцией, так как курение вызывает нарушение кровообращения в сосудах нижних конечностей и возрастает риск послеоперационных осложнений.
Также необходимо прекратить приём ряда лекарственных препаратов. Обязательно сообщите Вашему врачу о тех лекарствах, которые Вы принимаете, ведь некоторые из них влияют на свертываемость крови и могут усилить кровотечение во время операции.
Как под готовить свой дом , чтобы послеоперационн ый период про ходил максимально ком фортно для Вас, а главное — безопасно
По возможности необходимо убрать все коврики и провода, имеющиеся в Вашем доме, для предотвращения падения, ведь Вам предстоит хождение в специальной послеоперационной обуви на протяжении 4 недель.
Если у Вас есть дети, обязательно проведите с ними беседу о том, что категорически нельзя наступать на Вашу оперированную ногу и толкать Вас, что может привести к падению и повреждению фиксации в области оперативного вмешательства.
Также по возможности домашних любимцев лучше отдать на время восстановления родственникам: животные тоже могут стать причиной падения.
Следует подготовить достаточное количество льда или охлаждающих блоков, ведь в первую неделю рекомендуется как можно чаще прикладывать лёд к области хирургического вмешательства.
Также Вам понадобится небольшая подушка, чтобы класть на нее оперированную ногу в положении подъема, это необходимо для уменьшения болевого синдрома и профилактики возникновения отёков.
Не следует заранее покупать компрессионный трикотаж и специализированную обувь, необходимые Вам в послеоперационном периоде. Ведь в настоящее время на рынке ортопедической продукции существует великое множество всевозможных продуктов, в которых очень легко запутаться и прибрести то, что Вам просто не нужно, а многие ортопедические продукты возврату и обмену не подлежат. Любые ортопедические приспособления (костыли,трости, компрессионные гольфы и чулки, ортезы, послеоперационный башмак Барука, самофиксирующие бинты и т.д.) Вы можете заказать, находясь в стационаре, и Вам доставят их в палату отделения абсолютно бесплатно в течение дня. Настоятельно рекомендуем не брать чужой башмак или компрессионный трикотаж, ведь данный вид ортопедической продукции не подлежит дезинфекции, и имеющиеся на нём бактерии могут попасть в Вашу послеоперационную рану.
ЧТО ВЗЯТЬ С СОБОЙ В СТ АЦИОНАР
Период нахождения в стационаре в большинстве случаев
не превышает одних суток. Поэтому не нужно набирать с собой
много вещей, возьмите самое необходимое.
1. Предметы личной гигиены (зубные щётка, паста).
2. Чашку, столовую и чайную ложку.
3. Небольшую бутылку воды.
4. Сменную обувь.
5. Удобную одежду (спортивный костюм или халат).
6. Ночную рубашку.
7. Сотовый телефон и зарядное устройство.
8. Если у Вас есть сахарный диабет, обязательно возьмите с собой глюкометр и тест-полоски для него.
9. Если у Вас есть проблемы со зрением, то на период нахождения в стационаре возьмите с собой очки, а не линзы.
10. При наличии хронических заболеваний дыхательной системы (астма) обязательно возьмите с собой в больницу ингалятор.
11. Для создания картотеки о каждом пациенте и возможности отследить полученные от операции результаты необходимо в день госпитализации привезти с собой фотографии обеих стоп (в цифровом формате на диске или в распечатанном варианте), это поможет в дальнейшем оценить состояние Ваших стоп до и после оперативного лечения. Если Вы не можете это сделать, попросите помочь постовую медсестру или лечащего врача.
По возможности ювелирные украшения оставьте дома и не берите с собой крупные суммы денег, ведь медицинский центр является общественным местом, мы не можем гарантировать безопасности личного имущества, а сотрудники отделения не несут ответственности за Ваши ценности.
За день до госпитализации в стационар
Учитывая тот факт, что операции на стопах и голеностопном суставе выполняются в день госпитализации, то подготовиться к операции следует ещё дома. Вечером накануне операции рекомендуется отказаться от плотного ужина. Нежелательно принимать пищу после 19 часов и употреблять жидкость после полуночи в день перед операцией. Также необходимо удалить лак на ногтях рук и ног. Примите душ и приведите стопы ног в порядок (удалите огрубевшую часть кожи и при необходимости избавьтесь от волос в области стопы).
В день госпитализации в стационар
Утром в день операции чистите зубы, не глотая воду.
Если Вы постоянно принимаете какие-либо препараты, запейте их минимальным глотком воды.
В назначенную дату необходимо прибыть в приёмное отделение стационара в 7:30 утра натощак. При себе иметь ОРИГИНАЛЫ документов: паспорт, полис ОМС, СНИЛС, Rg-снимки, результаты анализов и исследований и заключение терапевта, а также личные вещи и предметы гигиены. В приёмном отделении клиники будет оформлена вся необходимая медицинская документация, после чего Вас проводят в отделение, где Вы будете находиться до и после операции. При оформлении на отделении обязательно сообщите постовой медсестре о непереносимости лекарственных препаратов и возможных аллергических реакциях. Если Вы впервые оперируетесь в нашем медицинском центре, то у Вас из вены возьмут кровь для определения ее группы и резус- фактора. После всех процедур Вас разместят в палате отделения,
ознакомят с внутренним распорядком и ещё раз напомнят о правилах предоперационной подготовки. В отделении Ваш лечащий доктор и врач-анестезиолог ещё раз проверят все пройденные Вами исследования и результаты анализов для принятия окончательного решения о возможности оперативного лечения и вида анестезии. Чаще всего операции на стопах проводятся под местной проводниковой анестезией: это значит, что Вы не почувствуете боль во время операции, так как будете спать. Проводниковая анестезия позволяет значительно снизить болевой синдром после операции и наиболее безвредна для организма. Перед перемещением в операционную Вас заблаговременно об этом предупредит персонал отделения, дав возможность посетить туалетную комнату, снять украшения и убрать съемные зубные протезы (если таковые имеются); перед операцией следует полностью раздеться, оставив только трусы, а Вас облачат в специальную одежду для операции. Перед операцией Вам забинтуют ногу, которая не будет задействована, эластичным бинтом до колена для профилактики образования тромбов во время операции и после неё. В операционную Вам нужно будет дойти пешком в сопровождении сотрудника отделения. По окончании операции Вас привезут в палату отделения на лежачей каталке. Среднее время продолжительности операции составляет 60-90 минут. После того как Вас переложат на постель будет создана гипотермия (охлаждение) области оперативного вмешательства. Следует запомнить, что пока чувствительность в оперированной конечности полностью не восстановится, вставать категорически запрещено. Пить можно сразу после операции, принимать пищу — через 30 — 60 мин. В день операции Вам будет назначена схема обезболивающих препаратов, но бывает так, что их бывает недостаточно для купирования болевого синдрома. В таких случаях Вы можете обратиться за помощью к дежурному персоналу (постовой медсестре) по назначению дежурного врача, и Вам сделают дополнительную инъекцию обезболивающего препарата или при необходимости поставлена капельница. Вставать и ходить можно уже в день операции после полного восстановления чувствительности про оперированной конечности, но только в специальном послеоперационном башмаке и желательно использовать ходунки для сохранения равновесия.
Чего не стоит бояться в раннем послеоперационном периоде
Повязка сильно промокла кровью – это нормально, ведь операции на стопах выполняются под жгутом, а после возобновления кровообращения кровь может выступить на повязку. На следующее утро после операции ее поменяют.
Сильный отёк – и такое может быть — не стоит его бояться: положите прооперированную конечность на возвышение (например, подушку), приложите в место отёка лёд, и Вам станет значительно легче. Вечером Вам сделают контрольные рентгенограммы. Снимки на руки не выдаются, они остаются у Вашего лечащего врача.
Не переживайте: даже в отсутствие Вашего лечащего доктора на отделении Вы будете находиться под круглосуточным наблюдением высококвалифицированного медицинского персонала.
На след ующий день после операции
После выписки из стационара
Внимательно прочитайте рекомендации.
Ограничивайте свои перемещения из-за болевых ощущений. Лежать специально не нужно, но и круглосуточно ходить тоже не стоит, всё должно быть в меру. Как можно чаще — каждые 2-3 часа – кладите прооперированную ногу так, чтобы она находилась в состоянии подъема, и прикладывайте лед на 10- 15 минут. Принимайте обезболивающие препараты 2 раза в день независимо от боли. Ходить можно только в башмаке, ведь данный вид обуви заменяет гипсовую иммобилизацию.
Уход за повязкой
Послеоперационную повязку нужно менять через 2 недели после операции. Мыться можно с первого дня после нее, но делать это нужно предельно осторожно — так, чтобы ни в коем случае не намочить повязку.
Если Вы работаете, и в стационаре Вам выдали больничный лист, внимательно изучите документ и не пропустите дату явки в поликлинику для его продления.
Период во сстановления
Срок восстановительного периода зависит от объёмов оперативного вмешательства и от желания пациента как можно скорее вернуться к обычной жизни. В среднем он составляет от 4 до 6 недель.
С чем Вы можете столкнуться после хирургического вмешательства, и чего не стоит бояться.
Боль — в данном случае это нормально: несмотря на малоинвазивный метод, с помощью которого выполняются операции на стопах, производится масштабная хирургическая коррекция деформации пораженной конечности. И именно поэтому всем без исключения назначаются обезболивающие препараты. Даже если Вы не чувствуете боли, лучше всего принимать их для профилактики, чем безуспешно бороться с последующим появлением болевого синдрома.
Отёки на этом этапе тоже могут быть, ведь отёк — это реакция организма на оперативное вмешательство. Как можно чаще помещайте прооперированную ногу в состояние подъема и прикладывайте лед — это самый лучший способ уменьшить отёк и купировать болевой синдром.
Синяки и гематомы — возникают после оперативного вмешательства на костях. Если у Вас появились синяки в области пальцев, не волнуйтесь, ведь это тоже реакция организма на хирургическое вмешательство.
Промокает повязка — с медицинской точки зрения, в некоторой степени это даже хорошо, ведь избытки крови в полости раны, образовавшиеся в результате операции, выходят наружу, а не застаиваются в ней. А когда геморрагические выделения затвердеют на повязке, это создаст более стабильную фиксацию оперированной конечности. И именно поэтому мы Вам настоятельно рекомендуем не менять повязки до снятия швов.
Швы удаляются через две недели с момента операции. Швы можно снять в любом подходящем для этого специализированном месте. Если Вы хотите удалить их в нашем медицинском центре, Вам необходимо за несколько дней до даты снятия швов позвонить и записаться на процедуру. Обязательно носите компрессионный трикотаж с первого дня после операции на незадействованной ноге, а после удаления швов надевайте гольф и на про оперированную конечность. Все эти меры помогут уменьшить отёчность, минимизировать болевой синдром и сократить сроки восстановительного периода.
После того как швы будут удалены, настоятельно рекомендуем. Вам приступить к выполнению упражнений для восстановления объёма движений в области оперативного вмешательства. Ведь
успех выполненной операции в большей степени зависит от Вашего желания и упорства для возвращения к привычному для Вас образу жизни.
Гимнастика
Возможные осложнения после хирургического вмешательства на стопе
Жизнь после операции на стопе.
Часто задаваемые вопросы
Нужно ли удалять винты после операции?
Нет, не нужно, если они не мешают Вам носить обычную обувь, и не выпирают под кожей.
По статистике, 54% переломов и переломо-вывихов голеностопного сустава случаются в молодом возрасте, когда человеку важно сохранять трудоспособность. Эти травмы относятся к тяжелым повреждениям опорно-двигательного аппарата. Даже при качественном лечении они приводят к инвалидности в 3-12% случаев. Поэтому восстановление функций голеностопного сустава требует тщательного подхода, индивидуального для каждого пациента.
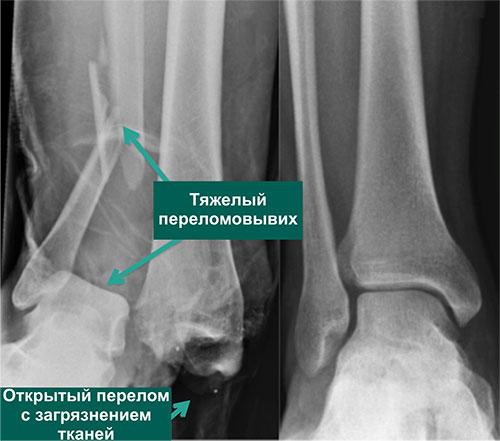
С повреждениями связочного аппарата ситуация аналогична. Голеностоп часто травмируется у спортсменов и молодых, активных людей. У 30-50% из них несвоевременная диагностика или некачественное лечение приводит к хронической нестабильности голеностопного сустава. Она мешает вести активный образ жизни, а со временем и вовсе приводит к инвалидности.
Ранняя диагностика и качественное лечение помогают снизить риск инвалидизации. Более того, повреждения связок, вывихи и переломы гораздо легче лечить вначале, сразу после травмы. При этом шансы восстановить функции голеностопа гораздо выше. А само лечение и реабилитация – менее инвазивны и занимают меньше времени.
Поэтому после травмы лучше сразу же обращаться в хорошую клинику, где применяют самые эффективные алгоритмы диагностики и лечения.
Как восстановить функции голеностопа после травмы
Каким способом врачи будут проводить лечение – зависит от тяжести травмы и характера повреждения сустава. Ведь надрывы связок лечить гораздо легче, чем, к примеру, переломы со смещением или переломо-вывихи. С лечебной тактикой специалисты определяются лишь после обследования пациента, имея полное представление о его состоянии и тяжести травмы.
Для восстановления функций голеностопного сустава используют несколько способов:
- Консервативное лечение. Эффективно при легких травмах, которые не сопровождаются переломами, вывихами и полным разрывом связок. Функции голеностопа восстанавливают с помощью покоя, фиксации эластичным бинтом, обезболивающих и противовоспалительных препаратов, физиопроцедур и ЛФК.
- Гипсовая иммобилизация. Применяют в лечении переломов, при которых нет смещения костных отломком и нестабильности голеностопа. Гипс накладывают и при свежих разрывах и надрывах связок (не позже двух-трех месяцев после травмы). Также гипсовую иммобилизацию используют после остеосинтеза и скелетного вытяжения в качестве завершающего метода лечения.
- Закрытая репозиция с дальнейшей гипсовой иммобилизацией. Применяется при закрытых переломах со смещением. При сопутствующих подвывихах голеностопа ее не рекомендуют использовать из-за высокого риска неудовлетворительного исхода лечения.
- Открытая репозиция с фиксацией погружными конструкциями. Таким путем лечат все открытые и часть закрытых переломов. В некоторых случаях после операции сустав дополнительно фиксируют гипсом.
- Скелетное вытяжение и чрескостный компрессионный остеосинтез. Используются для лечения сложных и застарелых переломов в области голеностопного сустава. Проводится с помощью специальных аппаратов внешней фиксации.
- Хирургическое лечение. Проводится при застарелых повреждениях связок, посттравматическом остеопорозе, тяжелых переломах и переломо-вывихах. Позволяет восстановить функции голеностопа даже тогда, когда другими путями сделать это невозможно.
Иммобилизация голеностопа
При полных разрывах и значительных надрывах связок используют гипсовую иммобилизацию или аппараты внешней фиксации. Однако они эффективны только на ранних сроках, пока у человека не успела развиться нестабильность голеностопного сустава. При застарелых травмах, которым больше 2-3 месяцев, эти методы не дают ожидаемого результата.
Если у человека вовремя не обнаружили разрыв связок или он не получил качественного лечения, у него развивается нестабильность голеностопа. В таком случае восстановить функции сустава уже не поможет никакая иммобилизация. И чтобы вернуть трудоспособность, необходимо делать операцию.
Безоперационное лечение переломов
Консервативное лечение возможно лишь когда нет смещения костных фрагментов, а голеностопный сустав остается стабильным. В таком случае больному на 1-2 месяца накладывают гипсовую повязку или предлагают носить ботинок для реабилитационной ходьбы.
Несмотря на доступность и малотравматичность гипсовой иммобилизации она имеет ряд недостатков:
- ограничивает подвижность нижней конечности и затрудняет реабилитацию;
- нарушает периферическое кровообращение;
- вызывает необратимые изменения в нервно-мышечном аппарате голени и стопы.
Чтобы частично нивелировать вред длительной иммобилизации, со второго-третьего дня после наложения гипса человек начинает заниматься лечебной гимнастикой. ЛФК помогает снять отек, улучшить кровообращение в области голеностопа, укрепить мышцы стопы, голени и бедра. А это ускоряет восстановление и препятствует развитию посттравматического остеопороза.
После снятия гипса реабилитация продолжается в течение еще нескольких месяцев. В этот период больному назначают массаж, физиопроцедуры, лечебную физкультуру и т.д. Главная задача этих процедур – укрепить мышцы и связки, улучшить обменные процессы в тканях, нормализовать кровообращение и восстановить функции травмированного сустава.
Закрытая репозиция с дальнейшей гипсовой иммобилизацией
Это распространенный метод лечения, который применяют в основном при переломах лодыжек. Его суть заключается в ручной репозиции костных фрагментов и последующей фиксации голеностопа гипсовой повязкой. Данный метод доступный и малотравматичный, но имеет свои недостатки.
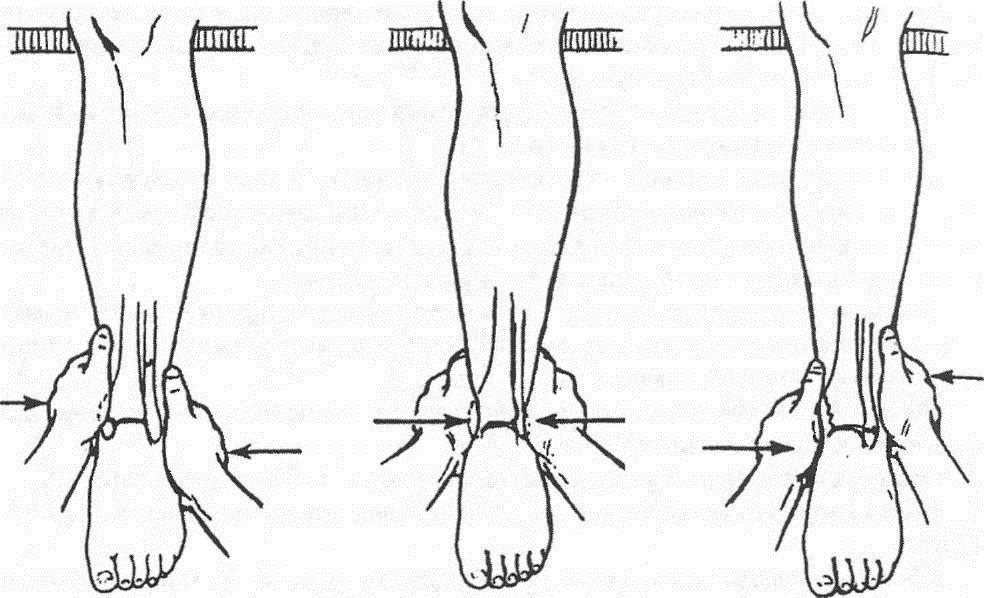
Длительная гипсовая иммобилизация нарушает трофику и ухудшает кровообращение в тканях конечности, вызывая необратимые изменения в нервах и мышцах голени, стопы, голеностопного сустава. Она не обеспечивает достаточно стабильную фиксацию и не гарантирует полную неподвижность отломков. Все это может привести к неправильному сращению костей и образованию ложного сустава.
При сопутствующих вывихах и подвывихах голеностопа закрытую репозицию рекомендуют не использовать. Причина – высокий риск неудовлетворительных результатов лечения.
Самые частые из них:
- послеоперационные контрактуры;
- ложные суставы;
- деформирующий артроз тяжелой степени.
Поэтому многие специалисты предпочитают иной подход к лечению переломов со смещениями. Пациентам трудоспособного возраста они рекомендуют выполнять открытую репозицию с фиксацией костных фрагментов металлоконструкциями. А больным старшей возрастной группы – репозицию под ЭОП-контролем и фиксацию спицами Киршнера.
Открытая репозиция с внутренней фиксацией
Метод применяют для лечения сложных переломов, когда невозможна ручная репозиция отломков и удержание их в нужной позиции с помощью гипса. Чтобы сопоставить костные фрагменты и надежно зафиксировать их, используют погружные элементы и конструкции:
- болты-стяжки;
- винты;
- болты с клеммами-накладками;
- спицы Киршнера;
- болты с гибкой тягой;
- лавсановые ленты и прочее.
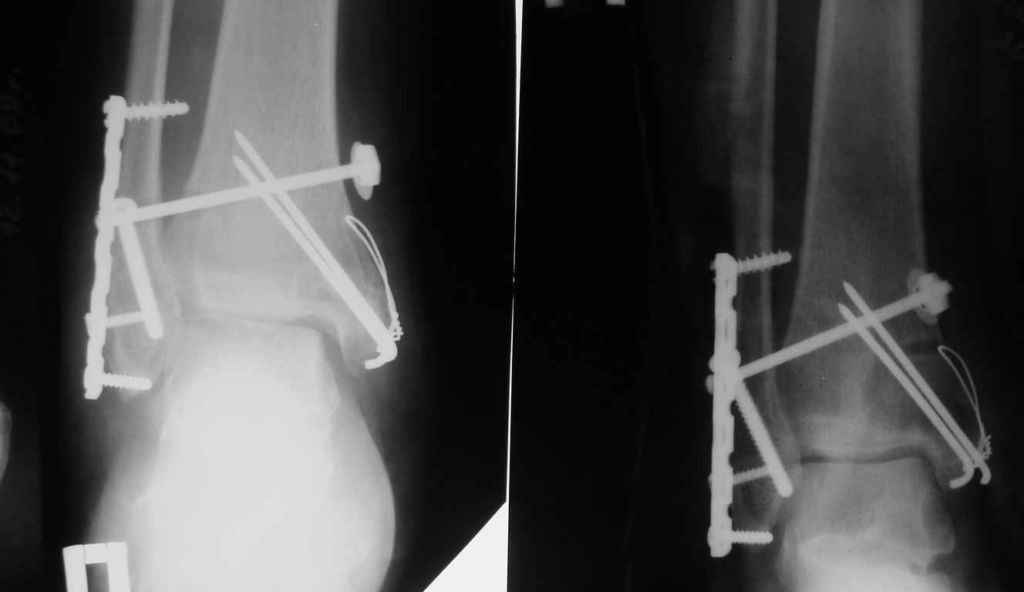
Открытая репозиция обеспечивает одномоментное точное сопоставление отломков и их надежную фиксацию. После операции нередко сохраняется ранняя опороспособность конечности, что позволяет нагружать ее вскоре после операции. И тем не менее многие специалисты уверены, что ни один из методов открытой репозиции не может обеспечить полной неподвижности костных фрагментов. Поэтому после операции пациентам требуется дополнительная гипсовая иммобилизация.
Оперативное сопоставление и фиксация отломков имеет и другие недостатки:
- Травмирование мягких тканей в месте проведения хирургического вмешательства.
- Риск развития инфекционных осложнений.
- Вероятность вторичных смещений отломков из-за несостоятельности фиксаторов.
- Высокая частота развития псевдоартрозов.
В ряде случаев закрытые переломы лучше лечить путем скелетного вытяжения или чрескостного остеосинтеза. Эти методы исключают вмешательство травматолога в естественный процесс заживления. Регенерация ускоряется, поскольку врач не удаляет гематому и не повреждает мышцы, сосуды, надкостницу. А противопоставление отломков и растяжение мягких тканей дополнительно стимулирует регенеративные процессы.
Чрескостный остеосинтез
Сегодня остеосинтез проводят с помощью шарнирно-дистракционных аппаратов и аппаратов для скелетного вытяжения. Методика позволяет надежно зафиксировать костные отломки, что создает идеальные условия для их сращения.

Главное преимущество чрескостного остеосинтеза в том, что он не требует открытого хирургического вмешательства. Недостаток – он не всегда позволяет сопоставить фрагменты костей. Поэтому чрескостный остеосинтез могут комбинировать с операцией. Сначала отломки соединяют хирургическим путем, а зачем кости дополнительно фиксируют аппаратом внешней фиксации.
Реконструктивные операции
С помощью реконструктивных операций лечат застарелые разрывы связок, которые сопровождаются нестабильностью голеностопа. Целостность связок восстанавливают хирургическим путем, после чего сустав фиксируют аппаратом Илизарова. При давности травмы менее 5 месяцев операцию часто делают путем артроскопии. А вот застарелые разрывы требуют открытой реконструкции.
Целостность связок могут восстанавливать:
- местными тканями;
- аллотканями;
- синтетическими эндопротезами.
Пластика местными тканями сопряжена с дополнительной травматизацией донорского участка, поэтому ее выполняют редко. Для восстановления связок чаще используют синтетические ткани или аллосухожилия.
Эндопротезирование и артродез
Операции на голеностопном суставе делают в основном при тяжелом посттравматическом остеопорозе, который сопровождается сильными болями и ограничением подвижности голеностопа.

Молодым пациентам чаще выполняют эндопротезирование – замену сустава искусственным эндопротезом. Такая операция позволяет полностью восстановить функции голеностопа. Когда сделать эндопротезирование нет возможности (пожилой возраст, наличие тяжелых сопутствующих заболеваний), больному выполняют артродез – обездвиживание сустава. К этой операции прибегают в крайнем случае.
- Разрывы связок и переломы голеностопа часто случаются в молодом возрасте. Они тяжело поддаются лечению и нередко приводят к инвалидности.
- Свежие травмы лечить намного легче. Чем раньше человек получит медицинскую помощь, тем выше шансы, что функции сустава восстановятся.
- Для лечения травм используют разные методы, начиная консервативным лечением и заканчивая хирургическим.
- Выбор метода лечения зависит от многих факторов. Играет роль тяжесть и давность травмы, нестабильность голеностопа, степень посттравматического остеопороза и т.д.
- Хирургическое вмешательство – радикальный метод лечения. Как правило, операцию делают тогда, когда восстановить функции сустава другими путями невозможно.

1. Bostman O., Pihlajamaki H. Routine implant removal after fracture surgery: a potentially reducible consumer of hospital resources in trauma units // J. Trauma, 1996, 41, pp. 846-849.
2. Müller M.E., Allgöwer M., Schneider R., Willenegger H.: Manual of internal fixation. Techniques recommended by the AO group. – New York: Springer, 1979, pp. 112-118.
3. Krischak G.D., Gebhard F., Mohr W., Krivan V., Ignatius A., Beck A., Wachter N.J., Reuter P., Arand M., Kinzl L., Claes L.E.: Difference in metallic wear distribution released from commercially pure titanium compared with stainless steel plates // Arch. Orthop. Trauma Surg. 2004, 124, pp. 104–113.
4. Serhan A., Slivka M., Albert T., Kwak S.D. Is galvanic corrosion between titanium alloy and stainless steel spinal implants a clinical concern? // Spine J. 2004, 4, pp. 379–387.
5. Hamilton P., Doig S., Williamson O. Technical difficulty of metal removal after LISS plating // Injury, 2004, 35, pp. 626–628.
6. Milia M.J., Vincent A.B., Bosse M.J. Retrograde removal of an incarcerated solid titanium femoral nail after subtrochanteric fracture // J. Orthop. Trauma, 2003, 17, pp. 521–524.
7. Brown O.L., Dirschl D.R., Obremskey W.T. Incidence of hard ware related pain and its effect on functional outcomes after open reduction and internal fixation of ankle fractures // J. Orthop. Trauma, 2001, 15, pp. 271-274.
8. Vos et al. Implant removal of osteosynthesis: the Dutch practice. Results of a survey // Journal of Trauma Management & Outcomes, 2012, 6, p. 6.
10. Воронкевич И.А. Остеосинтез переломов мыщелков большеберцовой кости в экстренном порядке с использованием пластин отечественного производства /И.А. Воронкевич // Травматология и ортопедия России. – 2011 (1). – P. 87-91.
11. Böstman O, Pihlajamäki H. Routine implant removal after fracture surgery: a potentially reducible consumer of hospital resources in trauma units // J. Trauma. 1996, 41, pp. 846–849.
12. Molster A., Behring J., Gjerdet N.R., Ekeland A. Removal of osteosynthetic implants // Tidsskr Nor Laegeforen. 2002. 122, pp. 2274–2276.
13. Jamil W., Allami M., Choudhury M.Z., Mann C., Bagga T., Robert A. Do orthopaedic surgeons need a policy on the removal of metalwork? A descriptive national survey of practicing surgeons in the United Kingdom // Injury, 2008, 39. P. 362–367.
14. Dodenhoff R.M., Dainton J.N., Hutchins P.M. Proximal thigh pain after remoral nailing // J. Bone Joint Surg. Br. 1997, 79, pp. 738–741.
15. Gösling T., Hüfner T., Hankemeier S., Müller U., Richter M., Krettek C. Indication for tibial nail removal // Chirurg, 2005, 76, pp. 789–794.
На сегодняшний день, в развитых странах удаление имплантов является наиболее распространенной операцией. Так, по данным источников современной профильной литературы, частота оперативных вмешательств по поводу удаления различных конструкций занимает порядка 30 % в структуре работы травматолого-ортопедического отделения [1]. В свою очередь, под эгидой Arbeitsgemeinschaft für Osteosynthesefragen (АО) издавались клинические рекомендации по поводу предпочтительного извлечения металлоконструкций из нижних конечностей [2]. Однако вышеуказанные показания имели место быть во времена, когда преимущественно применялись фиксаторы, изготовленные из стали. С течением времени отмечался рост популярности применения титановых изделий ввиду ряда физических свойств данных сплавов, а также лучшего взаимодействия кость-имплант insitu [3, 4]. Тем не менее хирургам пришлось столкнуться с технически более сложным извлечением титановых имплантов в связи с более плотной фиксацией с костью, а также заклиниванием углостабильных винтов [5, 6].
Противоречивые результаты также наблюдаются относительно выраженности болевого синдрома среди пациентов, перенесших удаление металлоконструкций. Так, по данным наших зарубежных коллег [7], только лишь у 11 из 22 пациентов наблюдалось снижение выраженности болевого синдрома в области голеностопного сустава после своевременного извлечения имплантов.
В связи с отсутствием данных, отражающих единое мнение отечественного сообщества травматологов-ортопедов, по поводу представленной проблемы нам виделось крайне интересным оценить потребность в удалении имплантов, по мнению специалистов, работающих на территории Российской Федерации.
Материалы и методы
Оригинальный опросник включал в себя 4 подраздела, а именно:
1) Общие вопросы (включая возраст, пол, уровень подготовки специалиста и принадлежность к лечебному учреждению).
2) Вопросы-мнения по поводу преимуществ и недостатков, с которыми наиболее часто приходится сталкиваться в результате удаления имплантов.
3) Необходимость удаления конструкций в зависимости от локализации.
4) Утверждения по поводу удаления имплантов (показания, жалобы, осложнения).
Результаты
В результате проведенного анкетирования, были собраны 50 вариантов оригинального опросника. Средний возраст респондентов составил 38±6,6 (от 26 лет до 72 лет), 45 (90 %) из которых были лицами мужского пола и 5 (10 %) женского. Более подробно данные респондентов представлены в таблице 1.
Общие характеристики респондентов
Характеристика N(%)
Возраст
от 26 лет до 72 лет
Пол
Специальность
Место работы
Должность
Врач амбулаторного звена
Утверждения
Я абсолютно согласен
Я
согласен
Я
не знаю
Я не согласен
Я абсолютно не согласен
Импланты всегда должны удаляться у молодых пациентов (моложе 40 лет).
Наличие импланта повышает риск развития перелома.
Титановые импланты безопаснее стальных insitu.
В случае необъяснимо выраженного болевого синдрома и низких функциональных результатов, удаление импланта является хорошей опцией для повышения качества жизни пациента.
Наличие импланта повышает риск развития аллергических, инфекционных, других осложнений.
Операция по поводу удаления стоит необоснованно дорого.
Удаляя имплант, мы наносим больший вред мягким тканям, чем, если бы оставили все как есть.
Операция по поводу удаления не приносит денег хирургу.
Операция по поводу удаления не приносит денег медицинскому учреждению.
Операцию по поводу удаления импланта может выполнить ординатор/интерн.
Операцию по поводу удаления импланта всегда должен делать опытный хирург.
Наиболее популярной локализацией для удаления имплантов, по мнению участников исследования, являются наружная лодыжка (пластина) и надколенник (МОС по Веберу – Пауэлсу), также хирурги склонны реже извлекать металлоконструкции из большеберцовой кости (пластина), локтевого отростка (МОС по Веберу – Пауэлсу) и ключицы (пластина). Извлечение стержней из бедренной, большеберцовой и плечевой костей осуществляется гораздо реже. Более подробно результаты опроса относительно локализации и частоты удалений имплантов представлены в таблице 3.
Частота удалений имплантов в зависимости от локализации, по мнению опрошенных
Локализация
Тип импланта
Никогда
Иногда
Часто
Всегда
Затрудняюсь
По мнению 90 % опрошенных, инфекционный процесс в области МОС, а также наличие конкретных жалоб со стороны пациента (68 %) являются прямым показанием к извлечению импланта. Конкретными жалобами со стороны пациента в частности являются: наличие болевого синдрома (78 %), ограничение амплитуды движений в близлежащих суставах (70 %), а также неудобства, испытываемые пациентом, в связи с наличием импланта в повседневной жизни (64 %). Срок от полугода до года является наиболее подходящим для удаления металлоконструкций, по мнению специалистов, принявших участие в исследовании. Также немаловажную роль, по мнению большинства, играет опыт хирурга, выполняющего операцию. Наибольшую сложность в ходе операции удаления составляют: повреждение головки винта (62 %), отсутствие необходимого инструментария (44 %), врастание импланта в кость (46 %). Чаще всего репсонденты не сталкиваются с какими-либо сложностями в ходе вмешательств по поводу удаления имплантов в своей практике (52 %), однако наиболее частыми из имеющихся осложнений являются: рецидивы переломов (24 %), наличие жалоб со стороны пациентов после операции по поводу удаления металлоконструкции (18 %), присоединившаяся инфекция и неврологические нарушения (по 14 %).
С течением времени, количество оперативных вмешательств, связанных с повреждением опорно-двигательного аппарата, неуклонно растет. Золотым стандартом лечения переломов различных локализаций давно стал остеосинтез с применением различных имплантатов [9]. Однако выполнив свою функцию в фиксации перелома и обеспечив условия для сращения, имплант становится не нужным. Более того, наличие металлоконструкции зачастую приводит к различным ограничениям в повседневной жизни, в том числе во время занятий спортом, а также может затруднять или препятствовать выполнению ряда диагностических процедур, таких, как например МРТ [10].
Показания противопоказания четко не определены, но мало кто будет утверждать, что массивные металлические конструкции в организме человека приносят пользу, более того, они могут провоцировать возникновение переломов при повторных травмах вследствие разных модулей упругости металла и костной ткани, а также возникновения избыточных участков напряжения на границе металл-кость.
Крайне интересным является тот факт, что даже в пределах Европейского Союза в каждом из отдельно взятых государств отношение к удалению имплантов является диаметрально противоположным. Так, например, в Финляндии удаляется порядка 80 % всех имплантируемых конструкций [11], в то же время в еще одной скандинавской стране Норвегии удаляется примерно 50 % имплантов [12]. В свою очередь, частота удалений фиксаторов на территории Великобритании не превышает 20 % от числа всех имплантов, установленных ранее [13]. Вышеуказанные обстоятельства свидетельствуют о том, что отношение к удалению имплантов зависит от традиций сложившихся в каждой отдельно взятой ортопедической школе.
В настоящее время также до сих пор не определены конкретные показания к удалению имплантов. Наличие выраженного болевого синдрома, несомненно, является показанием к удалению имплантов, так целый ряд авторов отмечают снижение болевого синдрома в месте оперативного вмешательства у пациентов после удаления бедренного стержня [14]. Однако является ли показанием к удалению наличие импланта insitu, без каких- либо жалоб со стороны пациента? Наши немецкие коллеги отмечают развитие осложнений, потребовавших в дальнейшем продолжительного лечения у 3 из 14 пациентов, которым было выполнено удаление имплантов, хотя изначально данная группа пациентов не предъявляла каких-либо жалоб [15].
В своей работе на примере ограниченной выборки мы попытались отразить сложность в принятии решений по поводу удаления имплантов, которую зачастую испытывает хирург, а также разнообразие убеждений в кругах специалистов.
Заключение
Данная работа показывает, что, несмотря на большое число операций, проводимых по поводу удаления имплантов на территории Российской Федерации, отсутствует единое мнение в отечественном обществе травматологов-ортопедов. Нам видится целесообразным проведение многофакторного исследования по поводу данной проблемы и разработка клинических рекомендаций с учетом различных протоколов, разработанных нашими зарубежными коллегами, в то же время учитывая традиции отечественной ортопедической школы.
На сервисе СпросиВрача доступна консультация травматолога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!

Было бы весьма желательно увидеть снимок (последний) и выписку из истории болезни.
Иначе ответ может быть не точным.

Здравствуйте!
Рано удалять
Вот совсем рано
Надо вообще решать вопрос- что делать с этой транспозицией МОС-закрытая ручная репозиция с внешней фиксацией или оперативное лечение
Лечащий травматолог есть у Вас?

Не беспокойтесь.
Этот сайт как раз для этого- консультировать пациентов онлайн
Подскажу- так же, как здесь можно консультироваться с травматологом на сайте клиники, в личном кабинете врача.
Так что сейчас технологии позволяют не оставить пациента без помощи , не переживайте

Добрый день.По срокам позиционный винт надо удалять,спицы удалить можно позже,если не мешают,через 4 недели.Но как стоит винт позиционный,он короткий,держал ли он синдесмоз,там диастаз есть.Можно впринсапи винт и спицы удалить вместе через 2-3недели,так как винт нестабильный.Удалять винт не обязательно госпитализация,стационар одного дня.
Владислав, спицы как раз очень мешают,два торчащих конца постоянно болят,давят на кость, лангет еще периодически на них давит. Еще появилась проблема,икроножную мышцу стало сводить судорогой, не пойму из за чего.
Вот как раз для удаления винта и никуда не могу попасть,переживаю,если винт долго будет стоять повлияет он на сустав или нет? Могут ли быть осложнения

Светлана,спицы и винт можно удалять под местной анестезией,не обязательно госпитализация.Удаояйое обязательно,чтоб начать нагрузку на стопу.Диастаз это расхождение

Штука вот в чем.
Если не удалить позиционный винт и начать нагружать ногу, то наступит перелом винта. Поэтому указаны такие сроки. В Вашем случае возможны 2 варианта:
1. Удаляем спицы и винт (пластину оставляем) и начинаем потихоньку нагружать конечность.
2. Не нагружаем конечность еще 2-3-4 недели (как договоритесь с операцией) и потом удаляем спицы и винт. Пластину оставляем все равно. Я бы выбрал этот вариант.
Запомните главное.
Нельзя нагружать ногу, пока стоит позиционный винт.
Велика вероятность его сломать, а удалять потом - будет большая проблема.
Константин, Ширина суставной щели неравномерная. Умеренный субхондральный склероз, а вот на это винт и спицы влияют? Или это из за перелома

Нет, не влияют.
Неравномерная щель из-за подвывиха, но не очень все плохо там. То есть подвывих устранили, но что-то осталось.
Субхондральный склероз - на это не обращайте внимание, вообще. Это ни о чем.

С пластиной можно не спешить. Она не должна мешать разработке и ходьбе. Обычно ее удаляют в сроки 6-12 мес, но не ранее.

Здравствуйте, Светлана !
Вы относительно хорошо осведомлены о характере Ваших переломов, но ,чтобы узнать о сроках ношения металлоконструкций и о том, что может быть если их удалить раньше времени или наоборот, просрочить, - нужны дополнительные пояснения !
У Вас действительно сломаны обе лодыжки и перелом внутренней лодыжки при этом распространяется на задний край большеберцовой кости ! Кроме этого , по снимку видно , что перелом наружной лодыжки такой, с таким смещением ,что кроме того, что её отломки были смещены в отношении друг друг, ещё однозначно имеется повреждение дистального межберцового синдесмоза (ДМС) !
Итого у Вас имело место :
- ПЕРЕЛОМ НАРУЖНОЙ ЛОДЫЖКИ СО СМЕЩЕНИЕМ ;
- ПЕРЕЛОМ ВНУТРЕННЕЙ ЛОДЫЖКИ И ЗАДНЕГО КРАЯ БОЛЬШЕБЕРЦОВОЙ КОСТИ СО СМЕЩЕНИЕМ ;
- РАЗРЫВ ДИСТАЛЬНОГО МЕЖБЕРЦОВОГО СИНДЕСМОЗА .
Какими же элементами металлоконструкций фиксируются перечисленные переломы :
- ПЕРЕЛОМ НАРУЖНОЙ ЛОДЫЖКИ СО СМЕЩЕНИЕМ РЕПОНИРОВАН И ФИКСИРОВАН МЕТАЛЛИЧЕСКОЙ ПЛАСТИНОЙ ;
- ПЕРЕЛОМ ВНУТРЕННЕЙ ЛОДЫЖКИ И ЗАДНЕГО КРАЯ БОЛЬШЕБЕРЦОВОЙ КОСТИ СО СМЕЩЕНИЕМ РЕПОНИРОВАН И ФИКСИРОВАН ДВУМЯ СПИЦАМИ ;
- РАЗРЫВ ДИСТАЛЬНОГО МЕЖБЕРЦОВОГО СИНДЕСМОЗА, РЕПОНИРОВАН И ФИКСИРОВАН ПОЗИЦИОННЫМ ВИНТОМ.
Теперь понятно , что чего фиксирует и можно снимать или нет !
Прошло 1,5 месяца и как правило за это время внутренняя лодыжка и задний край большеберцовой кости более или менее срастаются ! Не полностью, чтобы считать полностью сросшимся , но и не так слабо ,чтобы оторвались с места после снятия спиц ! Это и видно по рентгену : внутренняя лодыжка и задний край с признаками срастания, но я бы не сказал ,что имеет место сформировавшаяся костная мозоль !
Можно ли в такой ситуации удалить спицы ?
Да, можно и нужно , тем более их торчащие концы Вам мешают !
Что же будет если их сейчас не удалить ?
Если нет спицевого остеомиелита (обильное отделяемое с мест стояния спиц), то ничего страшного не будет , наоборот внутренняя лодыжка ещё больше окрепнет !
Можно ли удалить ПОЗИЦИОННЫЙ винт ?
Да, он фиксирует ДМС (который из себя представляет не кость , а хрящевая ткань и как правило за 1,5месяца срастается) ! По рентгену мы не видим и никогда не увидим сросся ли он или нет, именно потому ,что ДМС это не кость , а хрящ и на рентгене он не виден, его можно видеть только на МРТ, но Вы понимаете , что металлоконструкции являются противопоказанием для МРТ и вообще у нас нет оснований полагать ,что ДМС если обычно срастается за 1,5 месяца , почему -то у Вас мог не срастаться!
А раз так, то позиционный винт удалить можно !
Что же будет если его сейчас не удалить ?
Ничего страшного не будет, если нет спицевого остеомиелита, ДМС окрепнет ещё больше !
Что же касается последнего элемента металлоконструкции , - пластины , то о её удалении думать пока слишком рано, нужно подождать минимум ещё 4 - 5 месяцев , сделать контрольную рентгенографию и определить нужно удалить или нет !
Вам пока , как до удаления спиц и винта нагрузок больших подавать ноге не нужно !
Необходимо :
- УДАЛИТЕ СПИЦЫ И ВИНТ КАК ТОЛЬКО ПОЯВИТСЯ ВОЗМОЖНОСТЬ ПОПАСТЬ К ВРАЧУ;
- ПОСЛЕ УДАЛЕНИЯ СПИЦ И ВИНТА, НАЧНЁТЕ МЕДЛЕННУЮ РАЗРАБОТКУ ДВИЖЕНИЙ В СУСТАВЕ , ИМЕННО МЕДЛЕННУЮ, НЕ ПЕРЕСТУПАЯ ПОРОГ БОЛИ (разработку и реабилитацию нужно будет продолжить ещё около 4 - х месяцев, из которых около 2 - месяцев на костылях (эти сроки во многом зависят от Вашего возраста и массы тела) );
- ДЛИТЕЛЬНОЕ СТОЯНИЕ НА НОГАХ ИЛИ ДЛИТЕЛЬНОЕ СИДЕНИЕ С СВИСАНИЕМ НОГИ ВАМ НЕ ЖЕЛАТЕЛЬНО, А КОГДА ЛЕЖИТЕ, ТО ЛУЧШЕ НОГУ ДЕРЖАТЬ ЧУТЬ ВЫШЕ УРОВНЯ ВАШЕГО ТЕЛА, НАПРИМЕР, - НА ПОДУШКЕ ;
- К МЕДИКАМЕНТОЗНОМУ ЛЕЧЕНИЮ ПЕРЕОМА ,ЧТО У ВАС ИМЕЕТСЯ ,Я БЫ ДОБАВИЛ ФЛЕБОДИА ПО 600МГ. 1 РАЗ В ДЕНЬ В ТЕЧЕНИЕ КАК МИНИМУМ 1 МЕСЯЦА (дело в том, что формирующиеся костные мозоли, металлоконструкции сдавливают на мимо проходящие вены , вызывают в них застой и по вечерам наверное Вы замечаете ,что область сустава , стопа , отекают, усиливается боль).
Удачи Вам !
Возникнут вопросы, - напишите !


Перелом лодыжки – внутрисуставное нарушение целостности сустава, которое возникает при усиленном повороте стопы вовнутрь, опущении свода стопы, отведении ее либо к центральной оси тела, либо от нее.
При травме лодыжки необходимо действовать оперативно: оказать пострадавшему помощь, состоящую в иммобилизации ноги и доставке в клинику. Нужно узнать особенности повреждений лодыжки, чтобы не навредить человеку еще больше.
- Открытые. Характеризуются кровоточащими ранами, в которых наблюдаются костные осколки. Нога отекает и деформируется.
- Закрытые. Характеризуются синюшным цветом голени, отечностью и деформированием кости. Голень становится подвижной в необычных местах, принимает неестественные положения. При движении и надавливании по оси обычной нагрузки ноги возникают сильные болевые ощущения.
- Со смещением. Характеризуются неестественным положением стопы относительно центральной оси тела из-за нарушения целостности дельтовидной связки.
При переломах существует вероятность развития болевого шока как реакции на массивные повреждения конечностей с последующим их сдавливанием, что случается при дорожно-транспортных происшествиях, при падении тяжестей на ноги.

Это состояние опасно для жизни пострадавшего и требует немедленного введения обезболивающих, часто наркотического характера.
Переломы лодыжки различают по механизму травмы и локализации.
Повреждение локализуется относительно синдесмоза:
Синдесмозом называются твердые неподвижные сочленения костей, которые начинают двигаться при получении повреждений.
Если перелом находится ниже синдесмоза, то травма может быть:
- Изолированным разрывом связок (без перелома костей);
- Переломом медиальной лодыжки (внутренней части стопы, которая осуществляет повороты вовнутрь);
- Переломом стенки медиального канала лодыжки, расположенного позади медиальной лодыжки.
При повреждениях малоберцовой кости, которые локализуются на уровне синдесмоза, травма может быть:
- Изолированным переломом малоберцовой кости;
- Повреждением медиальной части малоберцовой кости, находящейся между задней и латеральной поверхности кости;
- Повреждением медиальной части малоберцовой кости и переломом задней латеральной лодыжки, выполняющей функции поворота стопы наружу.
Травмы, локализующиеся выше уровня синдесмоза:
- Простой перелом диафизарной части малой берцовой кости;
- Перелом диафизарной части малой берцовой кости с осколками;
- Перелом малой берцовой кости в проксимальном отделе.
Перелом лодыжки по направлению бывает:
- Пронационный. Причиной появления служит подворачивание стопы от центральной оси тела.
- Супинационный. Причиной появления служит подворачивание стопы к центральной оси тела.
- Ротационный. Причиной появления служит проворачивание голени по оси при фиксации положения стопы.
При любом типе перелома появляется отечность из-за повреждения капилляров, которые в здоровом состоянии обеспечивают обмен жидкостью между кровью и тканями. При нарушениях жидкость продолжает поступать в травмированные ткани, но выйти из них не в состоянии.
При пальпации отечные зоны продавливаются, остаются ямки в местах нажатия, которые постепенно возвращаются в исходное состояние. Хруст слышно в момент получения травмы, при пальпации.
- Двухлодыжечный перелом. Под данным термином понимают повреждения обеих лодыжек.
- Трехлодыжечный перелом. Характеризуется повреждениями медиальной и латеральной лодыжки, задней части большеберцовой кости.
В обоих случаях повреждается дельтовидная связка.
Независимо от типа повреждения лодыжки пострадавший чувствует боль, степень болезненности меняется в зависимости от сложности травмы. Наиболее болезненный – перелом с вывихом. Болевые ощущения появляется при получении повреждения, но при стрессе и адреналине болевой синдром может отсрочиться.
Сроки удаления пластины после остеосинтеза

Очень важно извлечь металлоконструкцию своевременно.
Рекомендуется удаление металлоконструкций в период между 8 и 10 месяцами после операции. Извлечение импланта из плечевой кости происходит спустя 12 месяцев. К этому моменту костная ткань хорошо срастается, а сустав успевает разработаться. Опасения по поводу повторной операции и затягивание с ее проведением лишь осложнит процедуру в будущем. Со временем происходит процесс обрастания имплантов надкостницей, что и станет причиной усложнения хирургического вмешательства.
Операция по снятию металла проще и легче переносится, чем по установке при условии своевременного проведения.
Возможные осложнения применения спиц в лечении переломов
К ним относятся:
- Продольное прорезание кожи спицей
- Миграция спицы
- Воспалительные явления в мягких тканях вокруг спицевых ран
- Спицевой остеомиелит
- Стойкий болевой синдром
Учитывая высокий результат лечения переломов с использованиям спиц, вопроса для чего вставляют спицу при переломе, если имеется столько осложнений, не возникает. Более детально посмотреть, как происходит фиксация переломов можно на имеющихся в интернете видео, в этой статье же приведены лишь примерные описания оперативных вмешательств.
В заключение хочется сказать, что лечение переломов с использованием спиц при правильном определении показаний, соблюдений правил асептики и антисептики, хорошей реабилитации, показывает хорошие функциональные результаты.
Процедура снятия металлоконструкций
Операция по удалению имплантов является несложной, при условии их корректной установки. Удаление спиц происходит под местным обезболиванием, путем скусывания и выкручивания стержней. Пластины удаляют под общей, спинальной или местной анестезией. Затем рассекается кожа, зачастую в том же месте где и первый раз, и происходит выкручивание винтов, снятие пластины. При удалении штифта устанавливающегося в трубчатые кости, например остеосинтез голени при поперечном переломе, извлекается стержень и крепежный винт. Такая операция занимает порядка 30 минут.
Проведение металлоостеосинтеза
Операция с пластиной при переломе голени со смещением проводиться в несколько этапов:
- скрытие места перелома;
- очистка места перелома от сгустков крови, мягких тканей и костных отломков, которые мешают вправлению костей;
- металлостеосинтез (установка пластины и фиксация ее шурупами);
- рентгеновский снимок для контроля;
- послойное ушивание раны;
- наложение гипсовой лангеты.
В процессе операции операционное поле промывается несколько раз, чтобы в открытые ткани не попала инфекция. Вдоль пластины укладывается резиновый или трубчатый дренаж, который позволяет выводить из раны скопившуюся кровь (предотвращение образования гематомы). На операционную рану накладывается стерильная повязка.

Металлоостеосинтез большеберцовой кости пластиной
Цена операции зависит от сложности перелома, от выбранного наркоза, а также от вида пластины, которая будет использована.
Экстренное удаление

Имплантат извлекают в случаи присоединения бактериальной инфекции и воспаления.
Причинами незамедлительного хирургического вмешательства являются:
- аллергическая реакция — отторжение импланта организмом;
- нарушение расположения металлоконструкций;
- образование ложного сустава;
- сильное нагноение;
- несращение перелома — отсутствие костной мозоли спустя длительный период.
Что это такое
На современном этапе в травматологии используются самые разные варианты пластин. Они могут иметь различную форму, что обусловлено участком кости, куда они должны быть установлены. Существенные различия имеют отверстия, в которых винт за счет шляпки надежно фиксирует перелом.

Все пластины имеют определенные функции:
- восстановление нормальной анатомии кости;
- ускорение сращения;
- ранняя нагрузка на прооперированный участок.
Но для того, чтобы установить пластину на кость требуется большое количество инструментов. И они были разработаны, благодаря чему операция проходит быстрее.
Послеоперационный период
Реабилитация после снятия пластин протекает легче, чем при установке. Например при удалении импланта с голеностопного сустава будет ограничена подвижность 2 недели с ходьбой на костылях. Также врач может дать следующие назначения:
- физиотерапевтические процедуры;
- массаж;
- комплекс лечебной гимнастики;
- перевязки;
- снятие швов не ранее чем через 12 дней после вмешательства;
- сдача анализов мочи, крови;
- измерение давления;
- наблюдение у травматолога по месту жительства;
- прием антибиотиков, обезболивающих средств.
Ключом к успешной реабилитации являются постепенно нарастающие физические нагрузки. В случаях снятия металлоконструкций с суставов, например шурупа скрепляющего медиальную щиколотку, следует повторная разработка подвижности сочленения. Возможен повторный отек в более слабой форме, чем в первый раз. Физиотерапия играет главную роль в процессе возвращения к нормальной жизни.

Медицинская реабилитация голени
Важно начать реабилитацию как можно раньше, как только пациент сможет подниматься на ноги и на костылях доходить до физиотерапевтического отделения. Принцип восстановительного периода – реабилитация проводится непрерывно и в комплексе.
Основа реабилитации – специальная гимнастика. Специальные упражнения улучшают кровообращение, это ускоряет срастание костей, восстановление двигательного объёма суставов. Надо предупреждать гиподинамию, на фоне которой развиваются контрактуры: пневмония, тромбоэмболия и др.
Нижняя конечность
Операцию проводят при переломах костей конечностей, поэтому часто процедуру назначают для сращивания твердых тканей руки, ноги, бедра. Остеосинтез плечевой кости можно провести по методу Демьянова, используя компрессирующие пластинки, или же фиксаторы Ткаченко, Каплана-Антонова, но со съемными контракторами. Назначают манипуляцию при переломах на диафизе плечевой кости, если консервативная терапия не приносит успеха.
Другой вариант операции предусматривает лечение штифтом, который нужно ввести через проксимальный отломок. Для этого медику придется в зоне повреждения обнажить переломанную кость, найти бугорок и разрезать кожу над ним. После этого шилом делают отверстие, через которое вбивают стержень в костномозговую полость.
Если у больного диагностирован внутрисуставный перелом локтевого отростка, лучше всего провести операцию по установке металлоконструкций. Процедура проводится сразу же после травмы. Остеосинтез локтевого отростка требует фиксации отломков, но перед этой манипуляцией медику нужно будет полностью устранить смещение. Гипс пациент носит 4 и более недель, так как это место тяжело поддается лечению.
Одна из самых популярных методик проведения остеосинтеза — сращивание по Веберу. Для этого специалист использует титановую спицу (2 шт.) и проволоку, из которой делают специальную петлю. Но в большинстве случаев подвижность конечности будет ограничена навсегда.
Отдельно следует рассмотреть разные переломы дифизов костей голени. Чаще всего пациенты приходят к травматологу с проблемами большеберцевой кости. Она является самой крупной и наиболее важной для нормального функционирования нижней конечности. Раньше медики проводили длительное лечение с помощью гипса и скелетной вытяжки, но данная технология неэффективна, поэтому сейчас используют более стабильные методики.
Остеосинтез большеберцовой кости — процедура, которая позволяет сократить время реабилитации и является малоинвазивным вариантом. В случае перелома дифиза специалист установит блокируемый стержень, а внутрисуставные повреждения вылечит методом введения пластины. Аппараты внешней фиксации используются для сращивания открытых переломов.

Остеосинтез лодыжки показан при наличии большого количества раздробленных, винтообразных, ротационных, отрывных или оскольчатых переломов. Операция требует обязательного предварительного снимка рентгена, а иногда нужна томография и МРТ. Закрытый тип повреждения сращивают с помощью аппарата Илизарова и вводят спицы в поврежденное место.
Бедренная кость
Такие переломы считаются крайне серьезными, а чаще всего их диагностируют у пожилых людей. Перелом бедренной кости бывает 3 типов:
- в верхней части;
- в нижней части;
- бедренный диафиз.
В первом случае операцию проводят, если общее состояние пациента удовлетворительное и у него нет вколоченных повреждений шейки бедра. Обычно хирургическое вмешательство проводят на третьи сутки после получения травмы. Остеосинтез бедренной кости требует применения таких инструментов:
- гвоздь трехлопастный;
- винт канюлированный;
- пластина г-образная.
Перед операцией пациенту обязательно проведут скелетное вытяжение, сделают рентген. В ходе репозиции медики точно сопоставят отломки костей, после чего зафиксируют их необходимым инструментом. Техника лечения серединного перелома этой кости требует применения трехлопастного гвоздя.
В переломах второго типа операцию назначают на 6-й день после травмы, но до этого больному обязательно делают вытяжку скелета. Медики используют для сращивания стержни и пластины, аппараты, которые будут фиксировать пораженный участок внешним способом. Особенности процедуры: категорически запрещено проводить больным в тяжелом состоянии.

После такой процедуры перед пациентом встает вопрос о том, нужно ли проводить удаление пластины, ведь это еще один стресс для организма. Такая операция остро необходима, если не произошло сращивание, диагностирован ее конфликт с любой структурой сустава, что вызывает контрактуру последнего.
Читайте также:

