Сколько больничный при переломе плюсневой кости стопы
Обновлено: 16.05.2024
Позвольте прежде всего рассказать о некоторых заболеваниях, причиной которых являются различные виды деформации переднего отдела стопы и их лечении.
Познакомимся с некоторыми наиболее часто встречающимися проблемами переднего отдела стопы.
Это, например:
2.Молоткообразная деформация пальцев и боли в переднем отделе стопы, или метатарзалгия, кстати, часто напрямую связанная с Hallux Valgus.
3.Hallux Rigidus, локализованный остеоартрит большого пальца стопы. Деформация, тугоподвижность и хронические боли в области основания первого пальца.
4.Пяточная шпора, или подошвенный фасциит.
В большинстве случаев мы отдаем предпочтение консервативным методам лечения, и только при отсутствии эффекта, рассматриваются хирургические технологии.

Не стоит забывать о генетической предрасположенности, т.е. если ваша мама или бабушка имела подобные проблемы, то вероятность развития этой патологии у вас высока.

Почему отклонение первого пальца неуклонно прогрессирует?
В норме при ходьбе значительную часть нагрузки принимает первый палец стопы. Вы как бы отталкиваетесь от поверхности с опорой на первый палец. Усилия, вызванные сокращением мышц голени через сухожилие-сгибатель, передаются на ногтевую фалангу первого пальца.
НО! Если имеется ощутимая деформацмя (смотри на рисунок), то сухожилие сгибателя первого пальца становится подобно тетиве лука, т.е. натяжение увеличивает кривизну лука.
Таким образом, каждый шаг усиливает деформацию первого пальца, вызывая все большую деформацию и отклонение кнаружи.

На рисунке и рентгенограмме между плюсневыми костями видна маленькая круглая косточка- сесамовидная. Она располагается в толще сухожилия сгибателя первого пальца, и в норме расположена под головкой первой плюсневой кости, но прогрессирующее отклонение первого пальца приводит к смещению этого сухожилия, а натяжение сухожилия при ходьбе увеличивает отклонение пальца.


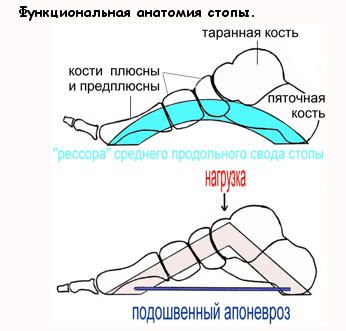
На рисунке выше представлены виды деформаций стопы, как они видны на рентгенограммах, и то, как нагрузка распределяется по лучам (т.е. по плюсневым костям) стопы.
Рисунок А – норма. Самая массивная кость – первая плюсневая, она и снабжена сесамовидными костями для перераспределения нагрузки. Остальные плюсневые кости довольно тонкие (взгляните на свои пальцы на руках) и нагрузку весом тела выдержать не могут. Строгая система амортизации ударных нагрузок (т.е. при каждом шаге стопа амортизирует удар о поверхность земли) нарушается, возникает боль, деформация, натоптыши.
Консервативное лечение
Начинается с подбора удобной обуви, изготовления индивидуальных ортопедических стелек, лечебной физкультуры, массажа, физиотерапии.
Продвинутым трендом физиотерапевтического лечения является:
УДАРНО-ВОЛНОВАЯ ТЕРАПИЯ - особенно при выраженном болевом синдроме, связанным с метатарзалгией.
Но следует понимать, что при значительной деформации консервативные меры будут иметь только временный эффект, либо частично облегчат болевой синдром и неудобства. Поэтому в таких ситуациях показано - оперативное лечение!
Оперативное лечение




Хирургическое лечение молоткообразной деформации пальцев стопы
Хирургическое лечение молоткообразной деформации пальцев стопы и болевого синдрома, называемого метатарзалгией, сводится к двум важным целям:
Эта операция иногда сопровождает исправление деформации первого пальца.

Разумеется, объем хирургического вмешательства определяется значительно большим количеством факторов и особенностей каждого пациента.
Послеоперационный период
В послеоперационном периоде не используется гипсовая иммобилизация.
После 1-2 суток возвышенного положения стопы пациент начинает ходить с нагрузкой на конечность, используя туфли Барука -специально изготовленную ортопедическую обувь, с разгрузкой переднего отдела стопы.


Длительность применения специальной обуви зависит от индивидуальных особенностей, обычно 4 - 6 недель.
Особое значение придается постоянному самостоятельному (или с помощью родственников) занятию лечебной физкультурой, постоянным пассивным движениям в оперированных пальцах для профилактики возможной тугоподвижности.
По данным медицинской статистики 80 - 85 % оперированных с применением описанной технологии удовлетворены результатом.
Этапы лечения
• Операции плановые, т.е. проводятся в большей степени, когда более удобно пациенту (поскольку реабилитация после операции занимает 3-6 недель).
• Перед операцией необходимо сделать рентгенограммы стоп в 2 проекциях (прямая, боковая).
• С выполненными рентгенограммами необходимо посетить врача-ортопеда для клинического осмотра стоп, постановки диагноза, выбора оперативного лечения, получения исчерпывающей информации по проведению операции и реабилитации.
• Пройти стандартное предоперационное обследование (анализы крови, мочи, рентгенограмма грудной клетки, консультация терапевта).
• Операция проводится на следующий день после госпитализации.
• Анестезия: в большинстве случаев – спинальная (эпидуральная) анестезия.
• Длительность операции от 50 минут до 2 часов.
Hallux Rigidus (артроз первого плюсне-фалангового сустава)
Эта патология первого плюсне-фалангового сустава, возникающая по разным причинам, часто приносит значительный дискомфорт, особенно пациентам, ведущим активный образ жизни.
Характерной особенностью является значительное ограничение объема движений в этом суставе. Боли беспокоят при ходьбе, когда возможность необходимо-достаточного объема тыльного сгибания первого пальца существенно ограничена. Причиной такого ограничения является выраженная деформация хрящевых поверхностей сустава, краевые костные разрастания, оссификация (отложение солей) околосуставных тканей.
В начальных проявлениях этой патологии мы успешно применяем ударно-волновую терапию. Но, нередко, хирургическая помощь становится единственным эффективным решением.
Принципиально можно выделить 4 хирургические направления.
Наш клинический опыт применения артродеза в лечении Hallux Rigidus позволяет с уверенность ожидать хороших результатов.
Однако, причина боли - в перегрузке подошвенного апоневроза, который при нагрузке испытывает существенное напряжение.

Имеется значительный клинический опыт результативного лечения с применением ударно-волновой терапии, являющейся консервативным методом выбора при данной патологии.
Мы располагаем достаточным опытом хирургического лечения пяточной шпоры с применением малоинвазивной методики. Операция через прокол обычной инъекционной иглой занимает не более 10 мин, не требуется госпитализация. Пациент покидает клинику в обычной обуви, без дополнительных средств опоры.
Остались вопросы? Позвоните!

Санкт-Петербург, ул.Ольминского, 5
Терапия и восстановление очень важно для человека после перелома. Это необходимая часть лечения. Если правильно подобрать программу двигательной активности и снабдить человека необходимыми вещами, реабилитация пройдет быстро. Давайте рассмотрим основные правила выздоровления.
Особенности выздоровления
После снятия гипса больной ощущает дискомфорт. Суставы теряют эластичность. Становятся неподвижными. Поможет реабилитация. Она позволит добиться таких результатов:
- Восстановление мышц после травмы;
- Стимуляция кровообращения со дня снятия гипса;
- Укрепление сосудов;
- Защита от тромбозов;
- Снижение отечности;
- Возврат подвижности.
При осложненных переломах, долговременной неподвижности, требуется назначенная профессионалом реабилитация. Проводить ее нужно строго по рекомендациям врача со снятия гипса. Пренебрежение правилом приведет к осложнениям.
Этапы

Чтобы не навредить здоровью после травмы бедра или голени, при реабилитации важно соблюдать определенную схему действий. Она заключается в таких этапах:
- Первый этап со даты снятия гипса. Тщательное растирание больного участка. Проведение массажа. Выполнение легких упражнений. Нанесение местных препаратов для стимуляции восстановления кости.
- Второй этап. Выполнение усложненных комплексов упражнений. Назначается ЛФК. Проводится физиотерапия.
- Третий этап. Увеличивается активность. Осуществляются прогулки. Даются направления на курортное лечение.
Каждый этап реабилитации после снятия гипса важно сопровождать диетой. Она позволит ускорить обмен веществ. Быстро укрепит костную ткань и мышцы после полученной травмы.
Занятия и вспомогательные вещи
Если перелом конечности был несложным, достаточно носить стельки. Они помогут не перегружать поврежденную конечность. Если человек сломал бедро, время реабилитации будет более сложным и длительным. Без специальной программы и приспособлений не обойтись.
Еще в поликлинике кровать пациента оснащают ремнем. Человек хватается за него руками, чтобы с удобством сесть или приподняться. Лечебную физкультуру врачи назначают на первой неделе после травмы, когда еще используются трости и костыли.
Сначала прописываются дыхательные упражнения для пациента. Для этого применяются воздушные шары. После назначается зарядка, направленная на разработку подвижности туловища. Примерно через месяц врач прописывает такие комплексы:
- Общая. Разработана для общего оздоровления человека.
- Специальная. Для восстановления больной конечности со дня снятия гипса.
Грамотно продуманное лечение, реабилитация, основанная на физкультуре, позволяют добиться таких целей:
- Восстановление кровообращения через массаж;
- Предотвращение опасных осложнений;
- Серьезное укрепление мышц места перелома;
- Возобновление двигательной способности.
Чтобы добиться перечисленных целей важно начать заниматься будучи в лежачем положении. По прошествии этого периода бросать занятия не рекомендуется. Особенности каждого варианта гимнастики следует изучить более подробно.
Восстановление в лежачем положении
Заниматься и вводить нагрузку после травмы конечности нужно начинать сразу. Мышцы расслабляются. Осколки срастаются правильно. Вот примерный комплекс лечебной гимнастики при реабилитации пациента:
- Подъемы на локти и плечи.
- Сгибание и разгибание ног.
- Движения стопами.
- Вращения руками.
Манипуляции с нагрузкой следует выполнять примерно по 10 раз. Они осуществляются здоровыми частями тела. Что касается больной ноги, то здесь необходимо выполнять опускание, поднятие, отведение, приведение ноги к туловищу. На начальном этапе гимнастику стоит выполнять вместе с помощником. Затем на реабилитации можно заниматься самостоятельно.
На начальном этапе реабилитации у пациента присутствует отечность. Чтобы снять ее, полезно носить поддерживающие бандажи и выполнять такие движения:
- Лежа в кровати невысоко поднять ноги, подержать, опустить.
- Сокращение, расслабление мышц конечности.
- Сгибание, последующее разгибание пальцев.
- Вращение стопами.
- Подтягивание ног к груди.
Как только врач понимает, что пациент может ходить, ему назначают другую гимнастику. Нагрузка увеличивается. Лечение медикаментами прекращается. Процесс возобновления ходьбы осуществляется при помощи костыля. Можно использовать трость. После снятия гипса делать гимнастику:
- Лежа на спине, обнять ногу руками. Разгибать, сгибать ее.
- Сидя двигать ногой быстро назад-вперед.
- Двигать стопой, рисуя восьмерку.
Нагрузку со дня снятия гипса увеличивают постепенно, не быстро, под контролем врача. Выражается это в применении утяжелителей. Также увеличивается количество повторений, общая нагрузка.
Работа с походкой
Одновременно с перечисленными упражнениями нужно добавить комплекс для быстрого восстановления походки и реабилитации. Вот несколько эффективных вариантов:
- Пальцами ноги захватывать, удерживать небольшой предмет;
- Стопой больной конечности покатать мячик;
- Вставание на носки, на пятки;
- Ходьба боком и назад.

Если есть возможность, можно заниматься на велотренажерах. Пренебрегать перечисленными упражнениями, назначенным лечением после травмы нельзя. Физкультура при реабилитации быстро восстанавливает, оздоравливает организм со дня снятия гипса.
Выздоровление после перелома должно продолжаться до полного восстановления организма. Прекращать заниматься можно после возвращения подвижности, снятия отеков, отсутствия боли. Успешность реабилитации зависит не только от воли больного и лечебной программы.
Полезные советы
Чтобы лечение после перелома прошло быстрее, стоит не только использовать специальные тренажеры для реабилитации, но придерживаться рекомендаций:
Важно регулярно посещать врача, который назначил лечение. Требуется делать рентгены, чтобы отследить динамику сращивания.
Заключение
Больной должен понимать, что единственным путем к полноценной жизни при переломе конечности, является лечение и движение. Физкультурой нужно заниматься не со дня снятия гипса. Но значительно раньше. Через установленное время систематических занятий, лечебной физкультуры можно полностью восстановить подвижность ранее поврежденной конечности.

Нестероидные противовоспалительные препараты используются достаточно широко для подавления воспалительных процессов в организме. НПВП доступны в различных формах выпуска: таблетки, капсулы, мази. Они обладают тремя основными свойствами: жаропонижающими, противовоспалительными и болеутоляющими.
Лучший нестероидный противовоспалительный препарат может подобрать только врач, отталкиваясь от индивидуальных особенностей пациента. Самолечение в данном случае может быть чревато развитие серьезных побочных реакций или же передозировки. Предлагаем ознакомиться со списком препаратов. Рейтинг разработан на основании соотношения цена-качество, отзывов пациентов и мнения специалистов.
Как работают НПВП?

Нестероиды ингибируют агрегацию тромбоцитов. Терапевтические свойства объясняются блокадой фермента циклооксигеназы (ЦОГ-2), а также снижением синтеза простагландина. По мнению специалистов они оказывают влияние на симптомы заболевания, но не устраняют причину его возникновения. Поэтому не следует забывать о средствах, с помощью которых должны быть устранены первичные механизмы развития патологии.
Если у пациента обнаружена непереносимость НПВП, тогда они заменяются лекарствами других категорий. Часто в таких случаях применяют комбинацию противовоспалительного и болеутоляющего средства.
- при ревматических болях;
- при воспалительных заболеваниях;
- при дегенеративных процессах в организме.
Как показывает практика, нецелесообразно заменять одно лекарство другим той же группы, если при приеме обнаруживается недостаточный терапевтический эффект. Удвоение дозы может привести только к клинически незначительному увеличению воздействия.
- дисфункции кишечника;
- внутреннее кровоизлияние;
- язва желудка и двенадцатиперстной кишки;
- отек нижних конечностей и лица;
- повышение артериального давления;
- аллергические реакции.
- Капсулы или таблетки следует запивать большим количеством воды (не менее 200 мл). Таким образом, предотвращается разрушение слизистой оболочки желудка.
- Не рекомендуется принимать два разных препарата в один и тот же день. В противном случае побочные эффекты могут увеличиваться без повышения эффективности.
- Прежде чем принимать лекарства, нужно внимательно прочитать инструкцию.
Классификация НПВП

Нестероидные противовоспалительные средства классифицируются в зависимости от того, являются ли они селективными для ЦОГ-2 или нет. Таким образом, с одной стороны, есть неселективные НПВП, а с другой – селективные ЦОГ-2.
Таблица - Условная классификация на 4 группы по механизму действия
ацетилсалициловая кислота (низкие дозы).
Неселективные ингибиторы ЦОГ
Преимущественно селективные ингибиторы ЦОГ-2
Высокоселективные (специфические) ингибиторы ЦОГ-2
Альтернативный вариант: хондропротекторы, назначаются при наличии серьезных противопоказаний. Они также эффективны против суставных патологий и остеохондроза, не оказывая на внутренние органы и системы отрицательного действия. Хондропротекторы снижают необходимость в использовании парацетамола и НПВП.
Рейтинг нестероидных противовоспалительных препаратов

НПВП нового поколения широко используются в различных областях медицины в качестве терапевтических средств. Их назначают в терапии патологических процессов в области суставов, т. к. действующие и вспомогательные компоненты не разрушают хрящевые структуры.
Предлагаем список нестероидных противовоспалительных препаратов нового поколения, которые обладают избирательным действием. Они эффективно справляются с поставленными задачами, но могут вызвать побочные реакции. Именно поэтому рекомендована предварительная консультация с врачом. Без врачебного контроля принимать НПВП можно не более 3 дней подряд.
Открывает список нестероидных противовоспалительных препаратов для суставов. Производное фенилпропионовой кислоты находится на первом месте среди лучших НПВП. Таблетки используются для лечения всех видов боли, в том числе тех, которые возникают в контексте артрита или артроза. По данным Всемирной Организации Здравоохранения, это лекарство доступно во всем мире и считается одним из самых безопасных среди аспирина, парацетамола и др.
Активное вещество ингибирует фермент, так называемую циклооксигеназу, которая превращается в простагландины и тромбоксаны (вещества, которые вызывают воспаление мышечных тканей). Уменьшает выделение таких веществ, что делает его эффективным для облегчения дискомфорта, вызванного воспалением.

Производитель: Борисовский завод медицинских препаратов, Республика Беларусь

Перелом лодыжки часто диагностируется у пациентов любого возраста и пола. Реабилитация начинается практически сразу после наложения гипса — с минимальных физических нагрузок. О полном восстановлении можно говорить, если человек успешно возвращается к активному образу жизни. Сократить срок реабилитации, избежать неправильного сращения костных отломков поможет комплексный, поэтапный подход к лечению:
- медикаментозная терапия,
- физиотерапевтические процедуры,
- сеансы массажа,
- упражнения лечебной физкультуры.
На начальном реабилитационном этапе после перелома лодыжки эти меры улучшают кровообращение в травмированной конечности: ускоряется рассасывание отеков, купируется воспаление, что способствует восстановлению костных и мягких тканей. А постепенное повышение двигательной активности помогает укрепить мышечно-связочный аппарат голеностопа.
Особый подход требуется к реабилитации пожилых пациентов, так как сращение костей у них протекает медленно, а мышцы, если допустить их атрофию, после 50 лет практически не восстанавливаются.
Первый этап реабилитации
Для правильного сращения костей после перелома лодыжки на ногу накладывается гипс. Прочная повязка предупреждает смещение отломков, ускоряя восстановление. Но долгое пребывание в гипсе ухудшает снабжение тканей кислородом, питательными и биоактивными веществами. Чтобы события не развивались по такому негативному сценарию, важно пройти полный курс массажа и других физиотерапевтических процедур. Они не дают застаиваться крови и развиваться воспалению, стимулируют рост новых клеток.
Массаж
Реабилитация после перелома лодыжки обязательно включает массажные сеансы. Растирания, поглаживания способствуют быстрому восстановлению поврежденных тканей голеностопа. Усилить эффективность помогут кремы с разогревающим, обезболивающим, противоотечным действием. Особенно полезны препараты с пихтовым маслом, фитоэкстрактами сабельника, окопника, золотого уса.
Восстановление после переломов ускоряется благодаря таким эффектам массажа:
- улучшение местного кровотока;
- устранение отечности и застойных явлений;
- стимулирование регенерации хрящевых тканей;
- повышение мышечного тонуса;
- увеличение амплитуды движений после переломов.
Щадящий массаж проводят и до снятия гипса — непосредственно поверх повязки, для чего в ней иногда прорезают окошки. Одновременно массируется область тела выше и ниже. Сначала движения мягкие, поглаживающие, не доставляющие больному дискомфорта. По мере укрепления мышц и связочно-сухожильного аппарата используются более интенсивные приемы — разрешены постукивания, разминания, вибрации. Благодаря этому уже до снятия гипса повышается объем движений в травмированной зоне, ослабевают и вскоре совсем исчезают боли в лодыжке.
Массаж после перелома голеностопа можно выполнять и в домашних условиях: поглаживать, разминать, встряхивать поврежденную ногу, захватывая область лодыжки и пяток. Но профессионалы сделают это качественнее: они лучше чувствуют мышцы, знают, где нужно усилить давление, а где действовать мягче.
Физиотерапевтические процедуры
Физиолечение начинают сразу после купирования воспаления. Хорошо зарекомендовали себя до и после снятия гипса такие физиотерапевтические процедуры:
Интерференционная, или АИТ-терапия — метод лечения с применением переменных токов низкой частоты, колебания которых накладываются друг на друга. Процедура направлена на укрепление мышц.

Реабилитация после переломов также включает сеансы электрофореза. На пораженную область воздействуют слабыми импульсами электрического тока для лучшего поглощения с кожи лекарственных препаратов. Медикаменты проникают непосредственно в костные ткани, запуская процессы регенерации. Во время электрофореза используются хондропротекторы, анальгетики, витамины группы B.
Для всех физиопроцедур характерны следующие терапевтические свойства:
- снижение выраженности болевого синдрома;
- улучшение кровоснабжения костных, хрящевых, мягких тканей;
- устранение мышечных спазмов;
- рассасывание отеков;
- профилактика атрофии мышц голеностопа в период иммобилизации;
- защита от инфицирования через раневую поверхность.
Особенно полезны после перелома лодыжки аппликации с парафином, воском, озокеритом. Под воздействием высоких температур кость восстанавливается быстрее, а вероятность осложнений снижается.
Медикаментозное лечение

При переломе лодыжки повреждаются кости, мягкие ткани и нервы, поэтому в первые дни пациентам показан прием анальгетиков. По мере ослабления болей разовые дозы препаратов снижаются, чтобы уменьшить фармакологические нагрузки на организм.
Также на начальном этапе реабилитации применяются антибиотики — они необходимы для профилактики бактериальной инфекции.
Восстановление костных структур в лодыжке медленнее протекает у пожилых людей из-за старения организма. Снижаются выработка коллагена, скорость формирования новых, здоровых клеток. Поэтому возрастным пациентам с переломом лодыжки рекомендован курсовой прием хондропротекторов. Длительность курса — от 2 месяцев до года. Лечение начинается сразу после травмы и до снятия гипсовой повязки.
Помимо хондропротекторов, способствующих восстановлению костей и хрящей, применяются витамины и минералы. Препараты восполняют запасы аминокислот, микро-и макроэлементов, укрепляют организм в целом — в итоге реабилитация после переломов занимает гораздо меньше времени.
Второй этап реабилитации
Пациенты длительное время не могут наступать на поврежденную ногу, что может стать причиной ослабления мышц вокруг лодыжки. Физиотерапевтических процедур, массажа бывает недостаточно — требуется комплекс упражнений лечебной физкультуры.
Уже на второй день после наложения гипса нужно постоянно шевелить пальцами больной конечности, напрягая мышцы, поворачивать ногу из стороны в сторону, скользить ею по постели. Кроме того, нужно давать нагрузку здоровой ноге, делать упражнения для рук, корпуса.
Врачи рекомендуют пациентам меньше оставаться в постели. Спустя несколько дней после переломов можно передвигаться на костылях по комнате и коридору.
Но основные занятия ЛФК после перелома лодыжки начинаются на втором этапе реабилитации. Интенсивность, амплитуда движений постепенно повышаются. Упражнения предотвращают мышечную слабость, нормализуют вегетативные функции, что позволяет сократить время восстановления конечности. Кроме того, регулярные занятия улучшают психоэмоциональное состояние человека после переломов: он отмечает, что боль утихает, мышцы становятся крепче, движения увереннее.

С одной стороны это ещё одна операция, а с другой стороны инородное тело, вызывающее в организме определенные реакции.
Итак, рассмотрим необходимые условия и показания к удалению металлоконструкции:
- Сращение перелома, по поводу которого была выполнена операция.
Если сращение перелома не наступило, разумеется, удалять металлоконструкцию не следует. Поможет ответить на этот вопрос рентгенологическое исследование, которое в обязательном порядке проводится всем перед операцией. Не сращение перелома в течение 6 месяцев и более называется ложным суставом и требует обращения к травматологу-ортопеду. В большинстве случаев формирование ложного сустава требует повторной операции с удалением старой и постановкой новой металлоконструкции.
- Ограничение подвижности сустава, рядом с которым установлена металлоконструкция.
Металлоконструкция может конфликтовать с суставными структурами, ограничивая движения в суставе. Так же интенсивный рубцовый процесс, вызванный первичной травмой, операцией и металлоконструкцией (которая является инородным телом) может вызывать формирование контрактуры сустава. В такой ситуации при удалении металлоконструкции возможно провести мобилизацию (освобождение) мышц, сухожилий, что при правильной последующем реабилитации позволит существенно улучшить функцию сустава.
- Установлена металлоконструкция низкого качества.
Пластина и винты должны быть выполнены из специальных сплавов и иметь одинаковый химический состав, чтобы снизить вероятность металлоза. Этот процесс представляет из себя коррозию металлических фиксаторов. В окружающих тканях возрастает концентрация железа, хрома, никеля, титана. Сочетание различных марок стали в конструкции усиливает процесс металлоза, весьма неблагоприятно сочетание в металлических сплавах хрома и кобальта, ванадия и титана, высоких концентраций никеля в нержавеющей стали.
Установлена зависимость степени коррозии металлических имплантатов в условиях снижения рН-среды, что характерно при гнойно-воспалительных осложнениях, остеомиелите, а также при длительном пребывании в организме. Электрохимическая коррозия в металлических имплантатах возникает из-за наличия в тканевых жидкостях растворенных солей металлов (Fe, Na, К, Сb и др.), являющихся электролитами.
Определить качество импланта помогает справка из лечебного учреждения и паспорт импланта, который выдают при выписке.
Если при контрольных рентгенограммах выяснилось, что металлоконструкция начала мигрировать или произошел её перелом - обратитесь к врачу, выполнившему вам операцию, для согласования тактики лечения. Такая ситуация возможна при не сращении кости и/или инфекционном процессе.
- Инфекционный процесс в послеоперационном периоде.
Если после операции были проблемы с заживлением раны, свищи и гнойное отделяемое, врач назначал вам дополнительный курс антибактериальной терапии. Не смотря на то, что сейчас вас может ничего не беспокоить - удалите металлоконструкцию в плановом порядке. Рубцы в такой ситуации являются источником хронической инфекции. Снижение иммунного статуса и травма данной области могут спровоцировать воспалительный процесс, что потребует удаления конструкции в экстренном порядке.
Гипертрофический, келойдный рубец может располагаться на участке тела, подверженному механическому воздействию. Постоянная травматизация, вызывает дискомфорт и ограничения. Например, после остеосинтеза ключицы пластиной лямка рюкзака давит на послеоперационный рубец и человек не может заниматься любым хобби - туризмом.
Удаление металлоконструкции, в отличие от первичной операции, является плановым вмешательством, при котором возможна и полноценная эстетическая коррекция рубца.
- Обязательно проведение этапного удаление металлоконструкции заложенное в лечебную методику.
Наиболее частые ситуации: динамизация перелома костей голени после интрамедуллярного остеосинтеза штифтом с блокированием и удаление позиционного винта после перелома лодыжек. Динамизация перелома позволяет дать необходимую нагрузку на костную мозоль, ускоряя сращение перелома и снижая риск образования ложного сустава. Удаление позиционного винта через 6-8 недель после остеосинтеза перелома лодыжек голени с повреждением дистального межберцового синдесмоза (связки стабилизирующей сустав) позволяет легче восстановить полный объем движений в голеностопном суставе, снизить вероятность развития деформирующего остеоартроза голеностопного сустава и формирования межберцового синостоза (костное сращение большеберцовой малоберцовой костей между собой, нарушающее физиологическую работу сустава).
- Удалите металлоконструкцию если вы занимаетесь спортом или планируете начать это делать.
В особенности это относиться к игровым, контактным и экстремальным видам спорта. При повторной травме выше вероятность перелома по краю пластины и наличие старого импланта будет создавать технические трудности во время операции, особенно если фиксатор установлен более 2-х лет.
- Проконсультируйтесь с травматологом-ортопедом если металлоконструкция находится вблизи сустава.
Любой сустав, получивший травму находится в зоне риска по более раннему развитию деформирующего артроза. Наличие пластины или штифта при операции эндопротезирования (замены сустава на искусственный) будет существенно осложнять оперативное вмешательство, особенно если металлоконструкция установлена 5 лет назад и более.
- Остеопороз (снижение минеральной плотности кости) и наличие фиксатора на нижней конечности.
Пациенты с остеопорозом требуют особенного подхода в выборе металлоконструкций, реабилитации и решении вопроса об удалении фиксатора. Установленная пластина после сращения перелома мешает пластической деформации кости при движении, в процессе которой происходит усиление кровотока в кости. Так же происходит шинирование нагрузки через пластину и создание концентрации напряжения на границе кость-имплант, что также повышает вероятность повторного перелома. Это ситуация требует взвешенного подхода и комплексного обследования пациента.
Теперь давайте разберем противопоказания.
Кроме общих противопоказаний к плановым операциям и анестезиологическому пособию, которые определяются терапевтом, специалистом по вашей профильной патологии (если она есть), анестезиологом следует отметить следующие моменты:
При расположение металлоконструкции в непосредственной близости от сосудисто-нервного пучка, рубцовый процесс вызванный травмой и первичной операцией затрудняет его идентификацию при хирургическом доступе. В такой ситуации возможные риски могут превосходить пользу от удаления металлоконструкции и от оперативного вмешательства стоит воздержаться.
При наличии неврологических нарушений, таких как снижение или исчезновение кожной чувствительности, мышечная слабость или отсутствие активных движений может является показанием к невролизу (освобождению нерва от рубцов) и удалению импланта, разумеется при условии сращения перелома. В такой ситуации оптимально проведение операции травматологом-ортопедом совместно с микрохирургом.
Правильно установленный, современный фиксатор, не вызывающий субъективных жалоб и установленный на верхней конечности у пациента с невысокими двигательными запросами в большинстве случаев не требует удаления. В остальных случаях решение об операции удаления пластины, штифта, спиц и других имплантов принимается совместно с врачом травматологом-ортопедом на очной консультации с обязательным проведением рентгенологического обследования.
Фоторепортаж с подобной операции, проведенной в нашем Стационарзамещающем операционном комплексе.
Читайте также:
- Можно ли открыть больничный в другом городе без прописки беларусь
- Виды наглядности методика работы с учебно наглядными пособиями при изучении частей речи
- Куда можно устроиться на работу по специальности моторист
- Актуарий что это за профессия
- Изменение условий трудового договора генерального директора в ао

