Что делать если у работника болезнь эндокринной системы инсулинозависимый сахарный диабет
Обновлено: 28.04.2024
При сахарном диабете в качестве сопровождающего заболевания часто выступают различные поражения нервной системы. Диабетическая энцефалопатия может иметь разные проявления – это и астенический синдром, и снижение зрения, и сильные головные боли. Причем иногда эти симптомы проявляются раньше, чем симптомы непосредственно самого диабета, и он выявляется именно на их основании.
Лечение сахарного диабета – это важнейшая задача, так как Россия находится на четвертом месте в мире по уровню заболеваемости. Это заболевание – системное, вызывается дефицитом гормона инсулина. Важно как можно раньше начать лечение, потому что в результате нехватки инсулина происходит нарушение углеводного обмена. Постепенно в организме развиваются различные изменения, которые приводят к поздним диабетическим осложнениям, среди которых инфаркт миокарда, поражение сетчатки, выход из строя почек, инсульт.
Причины сахарного диабета
Выделяют несколько причин возникновения диабета:
- наследственность – диабет 1 типа наследуется от матери и отца в 3-7 и 10 %, соответственно. Если же оба родителя имеют такой диагноз, вероятность развития заболевания составляет до 70 %. Диабет II типа наследуется в 80 % случаев, если болен один из родителей, и в 100 % случаев, если оба;
- ожирение – если ИМТ более 30 кг/кв. м, резко возрастает вероятность развития диабета;
- заболевания поджелудочной железы – дисфункция поджелудочной, в том числе вследствие перенесенной физической травмы, часто становится причиной возникновения заболевания;
- вирусные инфекции – они играют роль пускового механизма развития диабета. Грипп, краснуха и другие заболевания могут спровоцировать возникновение СД, но не самостоятельно, а в комплексе с другими причинами: ожирением, наследственностью.
Стресс, несбалансированность рациона, малоподвижный образ жизни – всё это факторы, повышающие риск развития СД.
Типы сахарного диабета
Выделяют несколько типов заболевания. Классификация зависит от причин возникновения, осложнений, сложности лечения.
Этиологическая классификация выделяет следующие типы диабета:
- СД 1 – первый тип, инсулинозависимый. Симптомы сахарного диабета данного типа: повышенная жажда, частое мочеиспускание, значительное снижение веса. Причина развития заболевания кроется в неспособности поджелудочной производить инсулин. К этому типу также относят аутоиммунный и LADA-диабет.
- СД 2 – второй тип, инсулинонезависимый. Он развивается у пожилых людей и тех, кто генетически предрасположен к заболеванию. Причина возникновения заключается в недостаточном уровне выработки инсулина. Если больной придерживается правильного образа жизни, реально удерживать сахар в норме.
- Гестационный диабет имеет непосредственную связь с беременностью и после родов исчезает. Опасность такого вида болезни в негативном влиянии на развитие плода и повышении риска возникновения СД у женщины спустя несколько лет после беременности.
Согласно классификации по разновидностям осложнений выделяют:
- поражение сосудов – за счет их ломкости возникают кровоизлияния, развиваются тромбозы;
- поражение зрения – появляются различные патологии, среди которых катаракта. Возможна полная потеря зрения;
- поражение нервов – проявляется в виде полинейропатии, у больных возникают ощущения жжения, покалывания в руках и ногах;
- синдром диабетической стопы – вследствие нарушения питания сосудов и тканей развиваются гнойные раны, возникают боли в костях, суставах. Обычно это наблюдается у больных СД 2 вида со стажем 15-20 лет.
В зависимости от тяжести течения различают:
- легкую форму. Лечение инсулином не проводится. Относится к СД 2 типа, когда у пациента еще сохраняется трудоспособность, а из симптомов наблюдается только сухость во рту, общая слабость;
- среднюю степень тяжести. Наблюдается серьезное нарушение обменных процессов, лечение может требовать введение инсулина, назначение препаратов, снижающих уровень сахара в крови для обеспечения пациенту возможности питаться;
- тяжелую форму. Требуется регулярное введение инсулина, если лечебные мероприятия подобраны правильно, можно перевести заболевание в среднюю степень тяжести.
Вследствие нарушений питания, нездорового образа жизни возможно приобретение инсулинорезистентного ¬ синдрома, при котором развивается нечувствительность к инсулину и, как следствие, повышается его содержание в крови. Люди с такой болезнью имеют склонность к СД 2 типа.
Современные методы и средства лечения диабета
У большинства больных в России диагностируется СД 2 типа. Официально в стране пациентов с таким диагнозом примерно 3 млн. При этом, по мнению врачей, в преддиабетическом состоянии находятся в два раза больше людей. Практически весь бюджет, выделяемый государством на лечение СД, идет на борьбу с осложнениями, вызванными заболеванием.
В зависимости от видов диабета лечение может подразумевать:
- диету;
- назначение средств, снижающих уровень сахара в крови;
- введение инсулина.
Диета как метод лечения
Самыми главным условием, которое подразумевает диета при диабете, является отказ от алкоголя и сахара, можно использовать сахарозаменители. Лечебное питание назначает врач, исходя из особенностей течения заболевания, сопутствующих недугов. Учитывается тип СД, масса тела пациента, возраст, пол, интенсивность физических нагрузок. На основании этого рассчитывается калорийность рациона.
Сахароснижающие средства
Для поддержания нормального уровня сахара в крови при лечении больным диабетом назначают различные препараты. Их применение имеет смысл при СД инсулинонезависимого типа, когда гормон продуцируется организмом, но в недостаточном объеме. Назначение лекарств, снижающих уровень сахара, проводится под наблюдением эндокринолога и диетолога.
Лечение инсулином
Инсулин назначается врачом вместе с сахароснижающими препаратами. Есть строгие показания для применения, среди них резкая потеря массы тела, кетоз, подготовка к операции, осложнения у пациентов с СД 2 типа. Беременным и больным в коме, прекоме и имеющим заболевания геморрагического характера инсулин не вводится.
Измерение сахара в крови
Важное значение в профилактике и лечении недуга имеет постоянное измерение уровня сахара. Отслеживание показателя у больных СД позволяет врачу делать правильные назначения. Точный диапазон уровня содержания глюкозы устанавливает специалист.
Учитывая особенности возникновения и течения заболевания, лечение СД различается в зависимости от вида недуга и имеет свои особенности.
Лечение диабета 1 типа
Данный тип заболевания является инсулинозависимым, больным необходимо постоянное введение инсулина, обязательно соблюдение правильного режима питания, диеты, крайне желателен активный образ жизни. Избавление от недуга возможно при пересадке поджелудочной и островковых клеток. Больные должны регулярно посещать эндокринолога и обследоваться. Желательно максимально сократить стрессовые ситуации.
Диета не подразумевает исключение всей вкусной и привычной еды. В первую очередь необходимо полностью исключить трудноперевариваемые жиры. Наибольшую часть рациона (50 %) должны составлять углеводы, 30 % – жиры, 20 % – белки. Больные ежедневно просчитывают и контролируют калорийность пищи.
Лечение диабета 2 типа
СД данного типа контролируется на нескольких уровнях и требует длительной и упорной терапии, которая направлена на борьбу с основным заболеванием и сопутствующими. Среди них ожирение, гипертония, ангиопатия, нейропатия, депрессии. Лечение предполагает выдерживание низкоуглеводной диеты, сокращение потребления соли, регулярное выполнение комплекса физических упражнений, и, конечно, прием лекарственных препаратов и гормональные инъекции при необходимости. Каждый из пунктов направлен на определенную проблему, поэтому назначаются они комплексно.
Благодаря диете можно держать в норме уровень сахара. Рекомендуется увеличить потребление жидкости, чтобы восполнить ее потерю при частом мочеиспускании. При этом нельзя употреблять сладкие напитки. Под запретом употребление алкоголя – он нарушает метаболизм глюкозы. Физкультура способствует выведению излишков углеводов. Серьезные физические нагрузки нежелательны, поэтому больным рекомендовано плавание, велоспорт, пешие прогулки. В зависимости от сложности течения заболевания назначаются таблетки и/или инсулин.
Когда заболевание переходит в стадию декомпенсации, как правило, уже нельзя добиться возвращения показателей глюкозы в норму – поджелудочная, как и весь организм, истощена. Поэтому СД 2 вида является неизлечимой болезнью. Вместе с тем, при правильном лечении можно продлить жизнь пациента на долгие годы.
Сахарный диабет (СД) – это группа метаболических (обменных) заболеваний, характеризующихся хронической гипергликемией, которая является результатом нарушения секреции инсулина, действия инсулина или обоих этих факторов. Хроническая гипергликемия при СД сопровождается повреждением, дисфункцией и недостаточностью различных органов, особенно глаз, почек, нервов, сердца и кровеносных сосудов (ВОЗ, 1999, 2006 с дополнениями). [1, 2]
Пользователи протокола: эндокринологи, терапевты, педиатры, врачи общей практики, врачи скорой неотложной медицинской помощи.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Таблица 1 Клиническая классификация CД [1]
- индуцированный лекарственными препаратами или химическими веществами (при лечении ВИЧ/СПИД или после трансплантации органов);
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
- ИФА–определение ICA – антитела к островковым клеткам, GAD65 – антитела к декарбоксилазе глутаминовой кислоты, IA-2, IA-2 β – антитела к тирозин-фосфатазе, IAA – антитела к инсулину;
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию:
- Гликемический профиль: натощак и через 2 часа после завтрака, перед обедом и через 2 часа после обеда, перед ужином и через 2 часа после ужина, в 22 –00 часа и в 3 часа ночи
- Биохимический анализ крови: определение общего белка, билирубина, АСТ, АЛТ, креатинина, общего холестерина и его фракций, триглицеридов, калия, натрия), расчет СКФ;
- Определение кетоновых тел в моче.
Жалобы:
- жажда,
- частое мочеиспускание,
- снижение веса,
- слабость,
- кожный зуд,
- выраженная общая и мышечная слабость,
- снижение работоспособности,
- сонливость.
Анамнез
СД 1 типа, особенно у детей и молодых людей, начинается остро, развивается на протяжении нескольких месяцев или даже недель. Манифестацию СД 1 типа могут спровоцировать инфекционные и другие сопутствующие заболевания. Пик заболеваемости приходится на осенне-зимний период.
До 20% больных СД 1 типа в дебюте заболевания имеют кетоацидоз или кетоацидотическую кому.
ДКА – острая диабетическая декомпенсация обмена веществ, проявляющаяся резким повышением уровня глюкозы и концентрации кетоновых тел в крови, появлением их в моче и развитием метаболического ацидоза, при различной степени нарушения сознания или без нее, требующая экстренной госпитализации больного [3].
I стадия кетоацидоза характеризуется появлением общей слабости, нарастанием жажды и полиурии, повышением аппетита и, несмотря на это, потерей веса, появлением запаха ацетона в выдыхаемом воздухе. Сознание сохранено. Свойственны гипергликемия, гиперкетонемия, кетонурия +, рН 7,25-7,3.
При II стадии (прекома): нарастание указанных симптомов, появляется одышка, аппетит снижается, возможны тошнота, рвота, боли в животе. Появляется сонливость с развитием в последующем сомнолентно-сопорозного состояния. Характерны: гипергликемия, гиперкетонемия, кетонурия + / ++, рН 7,0-7,3.
При проведении инсулинотерапии СД 1 типа, физических нагрузках, недостаточном приеме углеводов больными СД 1 типа могут наблюдаться гипогликемические состояния.
Клиническая картина гипогликемических состояний связана с энергетическим голодом центральной нервной системы.
• чувство тревоги и страха
Легкая: потливость, дрожь, сердцебиение, беспокойство, нечеткость зрения, чувство голода, утомляемость, головная боль, нарушение координации, неразборчивая речь, сонливость, заторможенность, агрессия.
Тяжелая: судороги, кома.
Гипогликемическая кома возникает, если вовремя не принимаются меры к купированию тяжелого гипогликемического состояния.
Таблица 2 Диагностические критерии сахарного диабета и других нарушений гликемии (ВОЗ, 1999, 2006, с дополнениями) [1, 3]
** Диагноз СД всегда следует подтверждать повторным определением гликемии в последующие дни, за исключением случаев несомненной гипергликемии с острой метаболической декомпенсацией или с очевидными симптомами.
Диагноз гестационного СД может быть поставлен на основании однократного определения гликемии.
*** При наличии классических симптомов гипергликемии.
-случайное - означает уровень глюкозы в любое время суток вне зависимости от времени приема пищи.
Нормальным считается уровень HbAlc до 5,7%, при условии, что его определение произведено методом National Glicohemoglobin Standardization Program (NGSP), по стандартизованным Diabetes Control and Complications Trial (DCCT) .
В случае отсутствия симптомов острой метаболической декомпенсации диагноз должен быть поставлен на основании двух цифр, находящихся в диабетическом диапазоне, например, дважды определенный HbAlc или однократное определение HbAlc + однократное определение уровня глюкозы.
Таблица 3 Лабораторные показатели диабетического кетоацидоза [5]
Примечание. ↑ — повышено, ↓ — снижено, N— нормальное значение, КФК — креатин фосфокиназа, АСТ — аспартат аминотрансфераза.
Таблица 4 Классификация ДКА по степени тяжести [3]
| Показатели | Степень тяжести ДКА | ||
| легкая | умеренная | тяжелая | |
| Глюкоза плазмы (ммоль/л) | > 13 | > 13 | > 13 |
| рН артериальной крови | 7.25 – 7.30 | 7.0 – 7.24 | |
| Бикарбонат сыворотки (ммоль/л) | 15 – 18 | 10-15 | |
| Кетоновые тела в моче | + | ++ | +++ |
| Кетоновые тела в сыворотке | ↑↑ | ↑↑ | ↑↑↑↑↑↑ |
| Осмолярность плазмы (мосмоль/л)* | Варьирует | Варьирует | Варьирует |
| Анионная разница** | > 10 | > 12 | > 14 |
| Нарушение сознания | Нет | Нет или сонливость | Сопор/кома |
** Анионная разница = (Na+) – (Cl– +HCO3–) (ммоль/л).
Таблица 5 Показания для консультаций специалистов*[3, 7]
Дифференциальный диагноз
Таблица 6 Дифференциальная диагностика СД 1 типа и СД 2 типа
Лечение
Целью лечения СД 1 типа является достижение нормогликемии, нормализация АД, липидного обмена и профилактика осложнений СД 1 типа. Выбор индивидуальных целей лечения зависит от возраста пациента, ожидаемой продолжительности жизни, наличия тяжелых осложнений и риска тяжелой гипогликемии.
*ОПЖ – ожидаемая продолжительность жизни.
Таблица 8 Данным целевым уровням HbAlc будут соответствовать следующие целевые значения пре/постпрандиального уровня глюкозы плазмы [2, 3]
* Данные целевые значения не относятся к детям, подросткам и беременным женщинам. Целевые значения гликемического контроля для этих категорий больных рассмотрены в соответствующих разделах.
**Нормальный уровень в соответствии со стандартами DCCT: до 6%.
Таблица 9 Показатели контроля липидного обмена[2, 3]
| Показатели | Целевые значения, ммоль/л* | |
| мужчины | женщины | |
| Общий холестерин | ||
| Холестерин ЛНП | ||
| Холестерин ЛВП | > 1,0 | >1,2 |
| триглицериды | ||
* На фоне антигипертензивной терапии
Таблица 11 Индивидуализированные по возрасту целевые уровни показателей углеводного обмена у детей и подростков (ADA, 2009) [5, 8]
Учитывая, что при усвоении 1 грамма углеводов образуется 4 ккал, проводят расчет необходимых граммов углеводов в сутки и соответствующих им ХЕ (таблица 12).
Таблица 12 Ориентировочная суточная потребность в ХЕ в зависимости от возраста
работники преимущественно умственного труда (педагоги, воспитатели, кроме преподователей физкультуры, работники науки, литературы и печати);
работники, занятые легким физическим трудом (работники, занятые на автоматизированных процессах, продавцы, работники сферы обслуживания)
работники, занятые особо тяжелым физическим трудом (каменщики, бетонщики, землекопы, грузчики, труд которых не механизирован)
Общий дневной прием энергии должен быть распределен следующим образом:
- углеводы – 50 %;
- белки – 20%;
- жиры – 30 %.
Учитывая, что при усвоении 1 грамма углеводов образуется энергии 4 ккал, проводят расчет необходимых граммов углеводов в сутки и соответствующих им ХЕ (таблица 14).
Физическая активность (ФА) повышает качество жизни, но не является методом сахароснижающей терапии при СД 1 типа. ФА подбирается индивидуально, с учетом возраста больного, осложнений СД, сопутствующих заболеваний, а также переносимости.
ФА повышает риск гипогликемии во время и после нагрузки, поэтому основная задача – профилактика гипогликемии, связанной с ФА. Риск гипогликемий индивидуален и зависит от исходной гликемии, дозы инсулина, вида, продолжительности и интенсивности ФА, а также степени тренированности пациента.
Профилактика гипогликемии при кратковременной ФА (не более 2 часов) – дополнительный прием углеводов:
- Измерить гликемию перед и после ФА и решить, нужно ли дополнительно принять 1-2 ХЕ (медленно усваиваемых углеводов) до и после ФА.
- При исходном уровне глюкозы плазмы > 13 ммоль/л или если ФА имеет место в пределах 2 часов после еды, дополнительный прием ХЕ перед ФА не требуется.
- В отсутствие самоконтроля необходимо принять 1-2 ХЕ до и 1-2 ХЕ после ФА.
Профилактика гипогликемии при длительной ФА (более 2 часов) – снижение дозы инсулина, поэтому длительные нагрузки должны быть запланированными:
- Уменьшить дозу препаратов инсулина короткого и продленного действия, которые будут действовать во время и после ФА, на 20 – 50 %.
- При очень длительных и/или интенсивных ФА: уменьшить дозу инсулина, который будет действовать ночью после ФА, иногда – на следующее утро.
- Во время и после длительной ФА: дополнительный самоконтроль гликемии каждые 2-3 часа, при необходимости – прием 1-2 ХЕ медленно усваиваемых углеводов (при уровне глюкозы плазмы Инсулиновые шприцы, 100 ЕД/мл
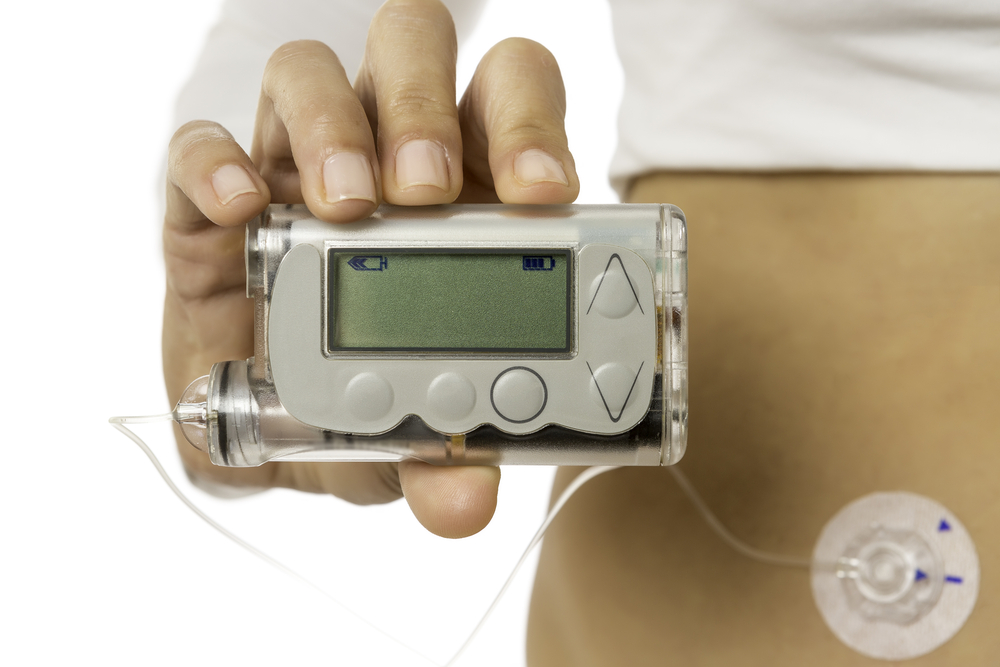
Устройства для постоянной подкожной инфузии инсулина с функцией постоянного мониторирования уровня глюкозы.
Для детей, подростков, пациентов с высоким риском сосудистых осложнений препаратами первого ряда являются аналоги генноинженерного инсулина человека ультракороткого и длительного действия. Оптимальным средством введения инсулина является инсулиновая помпа.
**Использование вида инсулина в педиатрической практике проводится с учетом инструкции.
• У каждого пациента потребность в инсулине и соотношение инсулинов различной длительности индивидуальны.
• В первые 1–2 года заболевания потребность в инсулине в среднем составляет 0,5–0,6 ЕД/кг массы тела;
• Через 5 лет от начала диабета у большинства больных потребность в инсулине повышается до 1 ЕД/кг массы тела, а в период полового созревания она может достигать 1,2–1,5 ЕД/кг.
Инсулиновые помпы – средство для непрерывного подкожного введения инсулина. В ней используется только один вид инсулина, в основном быстродействующий аналог, который подается в двух режимах — базисном и болюсном.
Благодаря НПИИ можно добиться показателей уровня сахара крови, максимально приближенных к нормальным, но при этом избежать гипогликемии. Cегодня НПИИ успешно используется у детей и беременных.
• Качества жизни и состояния здоровья
• неэффективность или неприменимость метода многократных ежедневных инъекций инсулина, несмотря на надлежащий уход;
• большая вариабельность гликемии в течение суток вне зависимости от уровня НbА1с; лабильное течение сахарного диабета;
• дети младшего возраста с низкой потребностью в инсулине, особенно младенцы и новорожденные; не существует возрастных ограничений использования помп; высокая чувствительность к инсулину (доза инсулина менее 0.4 ЕД/кг/сут);
Помпа может быть применима при любой длительности СД, в том числе в дебюте заболевания.
• отсутствие комплаентности пациента и/или членов семьи: недостаточная обученность либо нежелание или неумение применять эти знания на практике;
• психологические и социальные проблемы в семье (алкоголизм, асоциальные семьи, поведенческие особенности ребенка и пр.); психические нарушения;
• перевод в условиях стационара и амбулаторно врачом, прошедшим специальное обучение по вопросам помповой терапии;
- неэффективность помповой терапии по вине пациента (частые пропущенные болюсы, неадекватная частота самоконтроля, отсутствие корректировок доз инсулина);
- частое инфицирование в местах установки катетера.
Аналоги ультракороткого инсулина (лизпро, аспарт или глулизин) в настоящее время считаются инсулином выбора для помповой терапии, и дозировки оцениваются следующим образом:
• Базальная доза: общий начальный подход заключается в снижении общей дневной дозы инсулина при шприцевой терапии на 20% (в некоторых клиниках доза снижается на 25-30%). Вводится 50% общей дневной дозы при помповой терапии в виде базальной дозы, для получения дозы в час эта цифра делится на 24. Количество уровней базальной дозы корректируется путем мониторирования уровней глюкозы крови.
Лечение CД с тяжелым ДКА должно проводиться в центрах, где существуют возможности оценки и мониторинга клинических симптомов, неврологического статуса и лабораторных показателей. Ежечасно регистрируются пульс, частота дыхания, АД, неврологический статус, ЭКГ-мониторинг. Ведется протокол наблюдения (результаты всех измерений содержания глюкозы в крови или плазме, кетоновых тел, электролитов, кальция, фосфата, креатинина в сыворотке, рН и газового состава артериальной крови, глюкозы и кетоновых тел в моче, объем вводимой жидкости, вид инфузионного раствора, способ и продолжительность инфузии, потери жидкости (диурез) и доза инсулина). В начале лечения лабораторные показатели определяют каждые 1–3 ч., в дальнейшем - реже.
Лечение ДКА включает: регидратацию, введение инсулина, восстановление электролитных нарушений; общие мероприятия, лечение состояний, вызвавших ДКА.
Регидратацию проводят 0,9% раствором NaCl для восстановления периферического кровообращения. Регидратация у детей с ДКА должна проводиться более медленно и осторожно, чем в других случаях дегидратации.
Инсулинотерапия ДКА должна осуществляться непрерывно путем инфузии с использованием режима малых доз. Для этого лучше применять дозатор (инфузомат, перфузор). Используются малые дозы в/в вводимого инсулина короткого действия. Начальная доза - 0,1 ЕД/кг массы тела в час (можно развести 50 ЕД инсулина в 50 мл физиологического раствора, тогда 1 ЕД=1 мл). 50 мл смеси пропускают струйно через систему для внутривенных инфузий для абсорбции инсулина на стенках системы. Доза инсулина сохраняется на уровне 0,1 ЕД/кг в час по меньшей мере до выхода больного из ДКА (pH больше 7,3, гидрокарбонаты больше 15 ммоль/л или нормализация анионной разницы). При быстром снижении гликемии и метаболического ацидоза доза инсулина может быть снижена до 0,05 ЕД/кг в час или ниже. У маленьких детей начальная доза может составлять 0,05 ЕД/кг, а при тяжелой сопутствующей гнойной инфекции — увеличиваться до 0,2 ЕД/кг в час. При отсутствии кетоза на 2–3-и сутки - на интенсифицированную инсулинотерапию.
Восстановление калия. Заместительная терапия необходима вне зависимости от концентрации калия в сыворотке крови. Заместительная терапия калием основывается на данных его определения в сыворотке крови и продолжается в течение всего периода внутривенного введения жидкостей.
Борьба с ацидозом. Бикарбонаты используются только в случае тяжелого ацидоза (рН крови ниже 7,0), который грозит подавлением внешнего дыхания (при рН ниже 6,8), при проведении комплекса реанимационных мероприятий.
Мониторинг состояния больного. Содержание глюкозы в капиллярной крови определяется каждый час. Каждые 2–4 ч проводится определение в венозной крови уровня глюкозы, электролитов, мочевины, газового состава крови.
Осложнения терапии ДК: отек мозга, неадекватная регидратация, гипогликемия, гипокалиемия, гиперхлорэмический ацидоз.
• Прием 1 ХЕ быстро усваиваемых углеводов: сахар (3-5 кусков по 5 г, лучше растворить), или мед или варенье (1 столовая ложка), или 100 мл фруктового сока, или 100 мл лимонада на сахаре, или 4-5 больших таблеток глюкозы (по 3–4 г), или 1 тубы с углеводным сиропом (по 13 г). При сохранении симптоматики - прием продуктов повторить через 15 мин.
• Если гипогликемия вызвана инсулином короткого действия, особенно в ночное время, то дополнительно съесть 1-2 ХЕ медленно усваиваемых углеводов (хлеб, каша и т. д.).
• Пациента уложить на бок, освободить полость рта от остатков пищи. При потере сознания нельзя вливать в полость рта сладкие растворы (опасность асфиксии!).
• В/в струйно ввести 40 – 100 мл 40% раствора декстрозы (глюкозы), до полного восстановления сознания.
• Альтернатива – 1 мг (маленьким детям 0,5 мг) глюкагона п/к или в/м (вводится родственником больного).
• Если сознание не восстанавливается после в/в введения 100 мл 40% раствора декстрозы (глюкозы), это свидетельствует об отеке головного мозга. Необходима госпитализация пациентов и внутривенное введение коллоидных растворов из расчета 10 мл/кг/сут: маннитола, маннита, реополиглюкина, рефортана.
• Если причиной является передозировка пероральных сахароснижающих препаратов с большой продолжительностью действия, в/в капельное введение 5–10% раствора декстрозы (глюкозы) продолжать до нормализации гликемии и полного выведения препарата из организма.
• Заболевания с рвотой и диареей сопровождаются снижением уровня глюкозы в крови. Для профилактики гипогликемий – снижение дозы короткого и пролонгированного инсулина на 20–50%, легкая углеводистая пища, соки.
• При развитии гипергликемии и кетоза необходима коррекция инсулинотерапии:
Таблица 17 Лечение кетоацидоза
Таблица 22 Лечение болевой формы ДПН
Таблица 23 Лечение резистентной к терапии болевой ДПН
длительность приема – индивидуально в зависимости от эффекта и переносимости; длительный прием не оправдан
Эндокринология в Ильинской больнице
Удовиченко Олег Викторович
Все врачи
- Механизм развития сахарного диабета 1 типа
Лечение заболевания основано на постоянном введении инсулина. Поскольку инсулин разрушается при приеме внутрь, его необходимо вводить в виде инъекций. В начале XXI века несколькими американскими компаниями были разработаны препараты ингаляционного инсулина (для вдыхания). Однако их выпуск вскоре был прекращен из-за недостаточно высокого спроса. Видимо, сам по себе факт инъекции – не основная сложность в проведении терапии инсулином.
На сегодняшний день медицина не может обратить вспять аутоиммунные процессы, которые разрушили бета-клетки поджелудочной железы. К тому же, при появлении симптомов заболевания обычно остается не более 10% функционирующих бета-клеток. Активно разрабатываются новые методы, позволяющие избавить пациентов от необходимости постоянно вводить инсулин перед едой. На сегодняшний день в этом направлении достигнуты значительные успехи.
Пересадка бета-клеток или поджелудочной железы. Донорский материал может быть только человеческим. Основное условие успеха при трансплантации – постоянный прием препаратов, подавляющих иммунную систему и препятствующих отторжению. В последние годы появились лекарства, избирательно влияющие на иммунную систему - подавляющие отторжение, но не иммунитет в целом. Во многом решены технические проблемы выделения и сохранения бета-клеток. Это позволяет проводить операции по трансплантации более активно. Например, проведение такой операции возможно одновременно с пересадкой почки (которая зачастую требуется пациенту с диабетическим поражением почек – нефропатией).
- Если диабет неизлечим, и я заболел в 15 лет – смогу ли я дожить хотя бы до 50?
До 50 и до 70 – несомненно! Американский Фонд Джослина довольно давно учредил медаль для людей проживших 50 лет (а затем – и 75 лет) после установления диагноза сахарного диабета 1 типа. По всему миру сотни людей получили эти медали, в том числе в России. Таких медалистов было бы больше, если бы не техническая проблема: далеко не у всех сохранились медицинские документы 50-летней давности, подтверждающие факт установления диагноза именно в то время.
Изначально средством измерения сахара крови был глюкометр – портативный прибор, который определяет уровень сахара в капле крови из пальца. В дальнейшем были разработаны специальные сенсоры, которые измеряют уровень сахара в межклеточной жидкости (в подкожной клетчатке). В последние несколько лет на рынок вышли такие устройства, позволяющие оперативно получать информацию о текущем уровне сахара. Примеры – приборы DexCom и FreeStyle Libre.
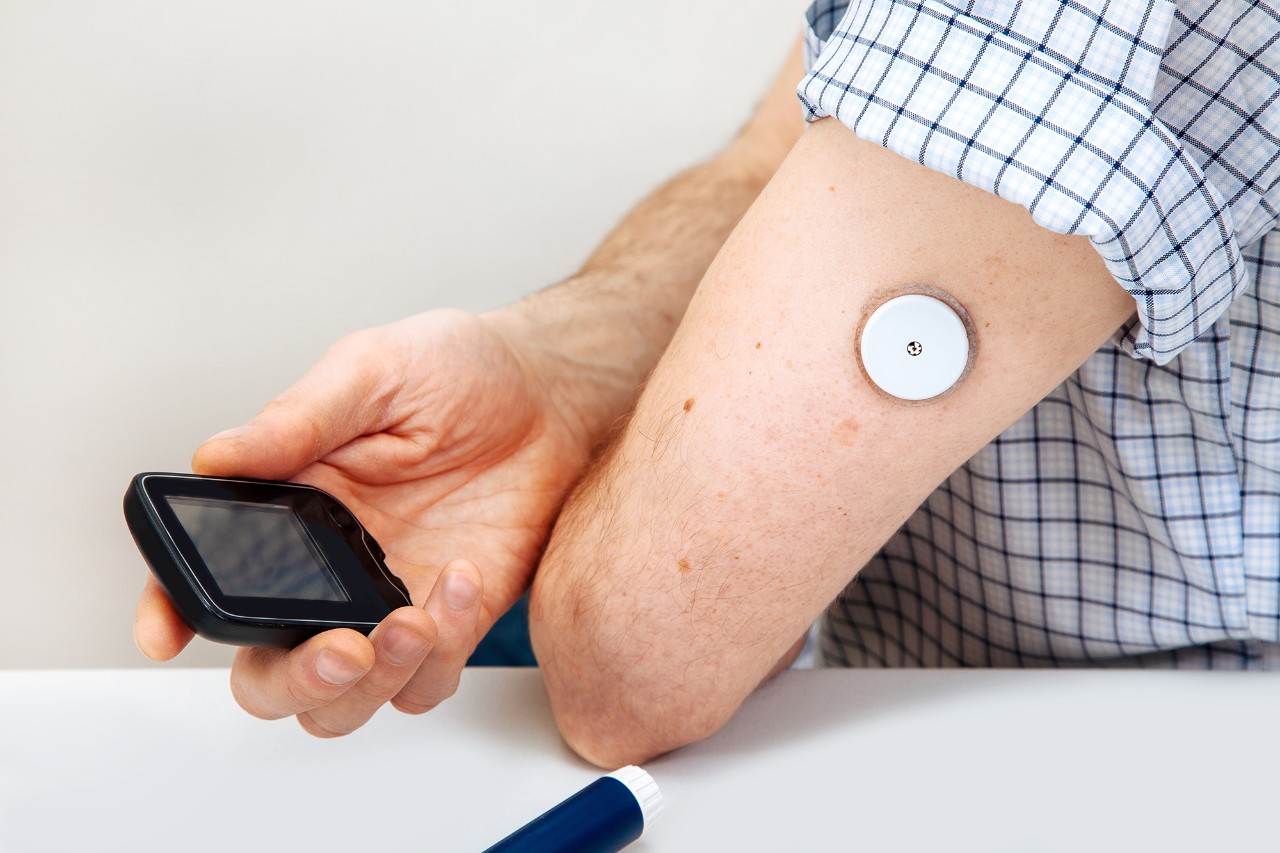
Cистема непрерывного мониторирования глюкозы крови
- У меня сахарный диабет 1 типа. Если у меня будут дети – у них тоже будет диабет? Передается ли сахарный диабет по наследству?
Как ни странно, при сахарном диабете 2 типа наследственная предрасположенность намного выше, чем при диабете типа 1. Хотя сахарный диабет 2 типа обычно возникает в старшем возрасте, генетическая предрасположенность к нему имеется с рождения. При сахарном диабете 1 типа наследственная предрасположенность невелика: при наличии диабета 1 типа у одного из родителей вероятность этого заболевания у ребенка составляет от 2 до 6% (при наличии СД 1 типа у отца ребенка вероятность наследования выше, чем при диабете у матери). Если в семье болеет диабетом 1 типа один ребенок, то вероятность заболевания у любого его брата или сестры составляет 10%.
Людям с диабетом вполне доступно счастливое материнство и отцовство. Но для безопасного протекания беременности у женщины с сахарным диабетом 1 типа очень важен стабильный уровень сахара до зачатия и наблюдение эндокринолога по специальной программе во время всей беременности.
Сахарный диабет – эндокринное заболевание, при котором сильно увеличивается концентрация сахара в крови из-за недостатка инсулина либо его пониженной биологической активности. В результате нарушаются все виды обмена веществ, поражаются кровеносные сосуды.
Сахарный диабет входит в тройку самых распространенных заболеваний, уступая только сердечно-сосудистым болезням и раку.

Сахарный диабет у женщин развивается в 2 раза чаще, чем у мужчин. В последнее время довольно часто диагностируется диабет у детей, в том числе и у новорожденных.
Классификация патологии
В зависимости от причины развития болезни существует 2 основных типа сахарного диабета: инсулинозависимый (1 тип) и инсулиннезависимый (2 тип). При инсулинозависимом диабете поджелудочная железа не синтезирует инсулин либо вырабатывает его в недостаточном количестве, а при инсулиннезависимом - понижается чувствительность тканей к инсулину.
Дополнительно различают вторичный диабет (развивается на фоне других заболеваний) и гестационный (возникает у беременных женщин).
В зависимости от компенсации сахарный диабет бывает:
- компенсированным – обмен углеводов нормализуется, и концентрация глюкозы приближается к норме;
- субкомпенсированным – периодически повышается или понижается уровень сахара в крови;
- декомпенсированным – понизить глюкозу не удается ни диетой, ни лекарствами, из-за чего у диабетиков часто развиваются прекома или кома, что может привести к смерти.
Чтобы успешно компенсировать сахарный диабет, важно регулярно производить измерение уровня сахара в крови и своевременно вносить коррективы в лечение.
Степени сахарного диабета
Согласно классификации ВОЗ, различают 3 степени болезни:
- легкую (уровень глюкозы не превышает 7 ммоль/л) – часто протекает скрыто, симптоматика отсутствует либо слабо заметна, осложнения не возникают;
- среднюю (концентрация сахара – 7-14 ммоль/л) – наблюдаются осложнения в виде поражения кожи, сосудов, сердца, почек, глаз, нервов;
- тяжелую (уровень глюкозы находится в пределах 15-25 ммоль/л, а иногда и выше) – возникают тяжелые осложнения (диабетические язвы, почечная недостаточность, гангрена конечностей, диабетическая кома), возможен летальный исход.
Причины болезни
Первостепенное значение в развитии сахарного диабета имеет наследственный фактор. Предрасположенность к болезни в 5% случаев передается по материнской линии и в 10% случаев – по линии отца. Если же оба родителя болеют сахарным диабетом, то риск возникновения патологии достигает 100%.
Также в число основных причин инсулиннезависимого диабета входят:
- малоподвижность и переедание, приводящие к ожирению – если масса тела на 50% превышает норму, то риск повышения глюкозы вырастает до 60%;
- неправильное питание.
Главные причины инсулинозависимого диабета:
- аутоиммунные болезни (волчанка, аутоиммунный тиреоидит, гломерулонефрит, гепатит);
- вирусные инфекции, разрушающие бета-клетки поджелудочной железы, ответственные за выработку инсулина (ветряная оспа, краснуха, гепатит, паротит).
Признаки заболевания
Основные симптомы и признаки диабета сходны для обоих типов болезни:
- полидипсия – сильная жажда;
- полиурия – частые обильные мочеиспускания, в том числе и в ночное время (никтурия);
- полифагия – чрезмерный аппетит и постоянный голод.
Но есть и различия. Например, при диабете 1 типа больные худеют (несмотря на хороший аппетит), а при 2 типе – набирают вес.
Сахарный диабет у мужчин нередко сопровождается сексуальными проблемами: эректильной дисфункцией, ранним семяизвержением, бесплодием.
Возможные осложнения
При отсутствии лечения либо несоблюдении врачебных предписаний развиваются опасные осложнения:
Следует учесть, что чем выше содержание глюкозы в крови и чем дольше развивается болезнь, тем больше риск появления осложнений. У диабетиков в 4-6 раз чаще образуются злокачественные опухоли. Причиной более половины всех проводимых ампутаций служат осложнения сахарного диабета.
Диагностика
Сахарный диабет диагностируют на основании результатов анализа крови, если уровень глюкозы натощак превышает 6,1 ммоль/л, а через 2 часа после еды поднимается выше 11,1 ммоль/л.
Дополнительно проверяют уровень гликозилированного гемоглобина (при сахарном диабете он составляет более 6,5%), наличие в моче сахара и ацетона.
Методы лечения
В настоящее время нет возможности устранить причину болезни и полностью вылечить сахарный диабет. Поэтому диабетикам назначают симптоматическое лечение, направленное на избавление от неприятной симптоматики, поддержание стабильного уровня глюкозы, нормализацию массы тела и предотвращение осложнений.
При 1 типе сахарного диабета назначают инсулинотерапию, а при втором – сахаропонижающие лекарственные средства. Важное значение для успешного лечение имеют умеренная физическая активность и правильная диета.
Прогноз
Прогноз при обоих типах заболевания условно благоприятный. При правильно подобранном лечении и соблюдении больным всех врачебных рекомендаций удается компенсировать сахарный диабет и сохранить трудоспособность, остановить или замедлить развитие осложнений.
Читайте также:

