Шейно черепной синдром берут ли в армию
Обновлено: 30.06.2024
Корешковый синдром шейного отдела позвоночника (цервикальная радикулопатия) - это клиническое описание боли и / или неврологических симптомов, вызванных различными патологиями, при которых происходит компрессия корешков в шейном отделе позвоночника.
Цервикальная радикулопатия встречается гораздо реже, чем радикулопатия поясничного отдела позвоночника. Ежегодная заболеваемость составляет примерно 85 случаев на 100 000 населения. У более молодого населения корешковый синдром (радикулопатия) шейного отдела позвоночника является следствием грыжи диска или острой травмы, вызывающей местное воздействие на нервный корешок. Грыжа диска составляет 20-25% случаев цервикальной радикулопатии. У пациентов старшего возраста шейная радикулопатия часто является результатом сужения межпозвоночных суставов из-за образования остеофитов, снижения высоты диска, дегенеративных изменений в унковертебральных суставах. Лечение корешкового синдрома шейного отдела позвоночника может быть как консервативным, так и оперативным, в зависимости от клинической картины и генеза компрессии.
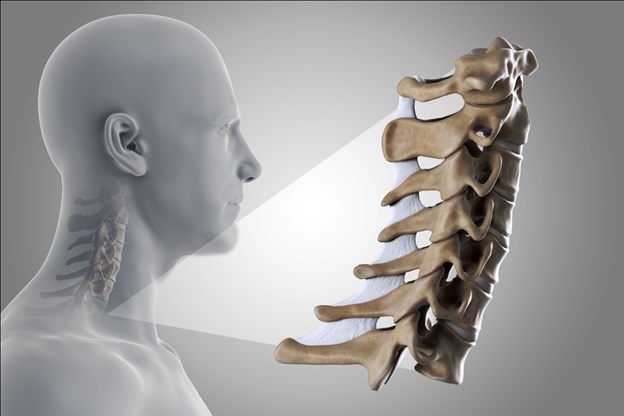
Спинномозговые корешки (С1 - С8) выходят из шейного отдела позвоночника и затем разветвляются, осуществляя иннервацию мышц верхних конечностей (плеч, рук, кистей), что позволяет им функционировать. Они также несут чувствительные волокна к коже, что обеспечивает чувствительность кожи в зоне иннервации .
При раздражении корешков шейного отдела позвоночника, при воспалении или компрессии, появляются боли в шее с иррадиацией в руки, нарушения чувствительности, мышечная слабость в зоне иннервации поврежденного корешка.
Симптомы корешкового синдрома в шейном отделе позвоночника могут развиваться внезапно или постепенно, и периоды обострения сменяются ремиссией.
Причины цервикальной радикулопатии
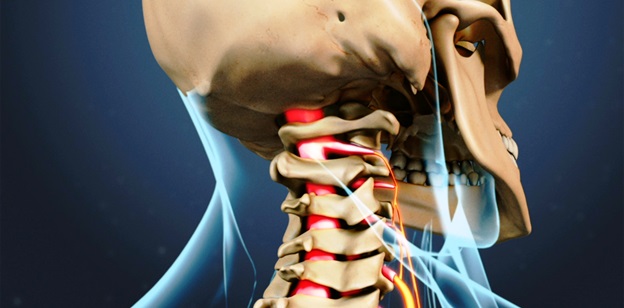
Любое патологическое состояние, которое каким-то образом сжимает или раздражает нервный корешок в шейном отделе позвоночника, может вызвать цервикальную радикулопатию.
Наиболее распространенными причинами являются:
- Грыжа диска. Если внутренний материал межпозвонкового выпячивается и раздражает близлежащий корешок в шейном отделе, то возможно развитие корешкового синдрома (цервикальной радикулопатии). Если у молодого человека (20 или 30 лет) имеется цервикальная радикулопатия, наиболее вероятной причиной является грыжа межпозвоночного диска.
- Цервикальный стеноз позвоночника. Как часть дегенеративного процесса шейного отдела позвоночника, изменения в спинномозговых суставах могут привести к уменьшению пространства в позвоночном канале. Спинальный стеноз является распространенной причиной симптомов корешкового синдрома в шейном отделе позвоночника шейки у людей старше 60 лет.
- Остеохондроз (дегенеративное заболевание дисков). По мере дегенерации дисков в шейном отделе позвоночника, диски становятся более плоскими и жесткими и не поддерживают позвоночник. У некоторых людей этот дегенеративный процесс может привести к воспалению или поражению близлежащего нервного корешка. Цервикальная дегенеративная болезнь дисков является общей причиной радикулопатии у людей старше 50 лет.
- Цервикальная радикулопатия может быть вызвана другими состояниями, при которых возникают условия для компрессионного воздействия на нервные корешки или вызывать повреждение шейных нервных корешков, такими как: опухоли, переломы, инфекции или саркоидоз, синовиальная киста, синовиальный хондроматоз фасеточных суставов, гигантоклеточный артериит корешковых сосудов.
- К факторам, связанным с повышенным риском развития корешкового синдрома шейного отдела позвоночника, относятся: тяжелый ручной труд, требующий подъема более чем 10 кг, курение и длительное вождение или работа с вибрационным оборудованием.
- Радикулопатия C5 -может вызывать боль и / или слабость в плечах и руках. Характерный симптом- это дискомфорт около лопаток, онемение или покалывание бывает редко .
- Радикулопатия C6 (одна из наиболее распространенных) вызывает боль и / или слабость по всей длине руки, включая бицепсы, запястье, большой и указательный палец.
- Радикулопатия C7 (наиболее распространенная) вызывает боль и / или слабость от шеи до кисти и может включать трицепсы и средний палец.
- Радикулопатия C8 вызывает боль от шеи к руке. Пациенты могут испытывать слабость в руке, а боль и онемение могут распространяться вдоль внутренней стороны кисти, безымянного пальца и мизинца.
- При одновременном поражении нескольких корешков возможна комбинация симптомов
- Симптомы могут усиливаться при выполнении определенных действий, таких как длительное нахождение в положении с наклоном шеи (работа на компьютере) и уменьшаться в состоянии покоя.
- Но в некоторых случаях, симптомы могут стать постоянными и не уменьшаться, когда шея находится в поддерживаемом положении покоя.
- История пациента. Врач собирает подробную информацию о наличии любых предшествующих или текущих заболеваниях или состояниях, несчастных случаях или травмах, семейной истории и образе жизни. Это позволяет получить более полное представление о том, что может потребоваться для дальнейшего обследования.
- Физический осмотр. Врач на основании осмотра и пальпации определяет наличие аномалий, болезненных участков, а также диапазон движений и силу мышц шеи.
- Сперлинг(Spurling) тест позволяет врачу определить, может ли компрессия шейного отдела позвоночника спровоцировать или (временно) ухудшить корешковые симптомы у пациента. Этот тест обычно проводится так: пациент наклоняет голову в сторону, где появились симптомы, а затем врач рукой оказывает мягкое давление на верхнюю часть головы. Этот процесс приводит к сужению фораминальных отверстий, откуда выходят нервные корешки и это приводит к воспроизведению корешковых симптомов, которые испытывал пациент. Если тест Сперлинга воспроизводит корешковые симптомы, то, вероятно, имеет место цервикальная радикулопатия.
- Пациентам, у которых уже есть признаки цервикальной миелопатии (компрессия спинного мозга) или корешковые симптомы появились после эпизода травмы (и, следовательно, могут быть переломы), тест Спурлинга проводить не рекомендуется.
- Рентгенографияшейного отдела позвоночника обычно является первым методом диагностики корешкового синдрома и позволяет обнаружить наличие травм, остеофитов, сужение пространства между позвонками. Рентгенография считается наиболее оптимальным начальным исследованием у всех пациентов с хронической болью в шее.
- КТ (МСКТ)
- тошнота. Она будет присутствовать независимо от того, когда вы последний раз принимали пищу. И, в отличие от отравления, самочувствие после рвоты не улучшится;
- сильная головная боль, усиливающаяся при движении и ослабевающая в вертикальном положении;
- судороги и эпилептические припадки;
- нарушение внимания и ослабление памяти.
- теряется чувствительность на отдельных участках тела;
- случаются внезапные головокружения;
- ослабевают мышцы, чаще на одной стороне тела;
- наваливается сильная усталость и сонливость;
- двоится в глазах.
- нарушение чувствительности и онемение отдельных участков тела;
- частичная или полная потерей слуха или зрения;
- ухудшение памяти, спутанность сознания;
- изменение интеллекта и самосознания;
- спутанность речи;
- нарушение гормонального фона;
- частая смена настроения;
- галлюцинации, раздражительность и агрессия.
- электроэнцефалография покажет наличие опухолей и очагов судорожной активности коры мозга; покажет очаги воспаления, состояние сосудов и самые мелкие структурные изменения головного мозга; , особенно с применением контрастной жидкости, поможет определить границы поражения;
- анализ ликвора — жидкости из желудочков мозга — покажет количество белка, состав клеток и кислотность;
- исследование спинномозговой жидкости на наличие раковых клеток;
- биопсия опухоли поможет понять, доброкачественное это или злокачественное новообразование.
- есть все ранние симптомы новообразования (усталость, головная боль и т. д.);
- была черепно-мозговая травма или инсульт;
- отягощённая наследственность: некоторые родственники страдали от онкологических заболеваний.
- Травмы височно-нижнечелюстного сустава
- Опухоли (доброкачественные и злокачественные) головного мозга и области лица
- Аномалии развития черепа
- Травмы черепа – родовая, перелом, основания, повреждение лица или челюсти
- Полиомиелит
- Туберкулез легких
- Отит
- Синусит
- Хронический кариес
- Воспаление после удаления или лечения зубов
- Гипертония
- ВИЧ и СПИД
- Отравление
- Воспаление среднего уха
- Сильное переохлаждение головы
- Изменение гормонального фона у женщин
- Воспаление десны
- Синдром Рамзи Ханта
- Инсульт
- Паралич Белла
- Привкус металла в ротовой полости
- Мышечная слабость
- За 2-3 дня до поражения мимики возникает боль за внешним ухом, распространяющиеся на лицо, затылочную часть и глаза
- Асимметрия лица
- Невозможность закрыть глаз с больной стороны
- Опущенный уголок рта
- Сухость во рту
- Неразборчивая речь
- Сходящее косоглазие
- Неконтролируемое слезоотделение
- Нарушение работы вкусовых рецепторов
- Усиленное слюнотечение
- Спазмы лицевых мышц
- Повышенная или пониженная чувствительность лица
- Повышение температуры
- Ультразвук
- Лазерное облучение крови
- Электрофорез лекарств
- Микроволновая терапия
- Воздействие электричеством ультравысокой частоты
- Озокеритолечение
- Миоэлектростимуляция
- Дарсонвализация
- Маски из глины или парафина
- Иглоукалывание
- Рефлексотерапия
- Уколы для устранения мышечных нарушений
- Лечебные ванные
- Тейпирование – натяжение лица при помощи лейкопластырей
- Иммуносорбация – очистка крови от антигенов и антител
- Биоуправление – тренировка мышц лица
- Закрыть глаза
- Поднять брови вверх
- Нахмуриться
- Прищуриться
- Улыбнуться с закрытым ртом
- Улыбнуться с открытым ртом
- Надуть щеки
- Втянуть их обратно
- Посвистеть
- Расширить ноздри
- Свернуть губы трубочкой
- Поднять верхнюю губу и вернуться в исходное положение
- Опустить нижнюю губу и вернуться в исходное положение
- Набрать в рот воды
- Прополоскать ротовую полость
- Закрыть рот
- Водить кончиком языка по деснам
- Двигать языком вправо и влево
- Избегать сквозняка и переохлаждения
- Держать голову в тепле в холодное время года
- Следить за давлением
- Своевременное лечение инфекционных и бактериальных заболеваний
- Проходить плановый осмотр у онколога
- Избегать травм черепа и головы
- Психостимуляторы-адаптогены. Препараты природного происхождения, которые стимулируют умственную и физическую работоспособность на фоне утомления, повышая энергопродукцию.
- Ноотропы. Нейрометаболические стимуляторы, которые оказывают прямое активирующее влияние на процессы обучения, повышая устойчивость головного мозга к агрессивным воздействиям.
- Корректоры энергетического метаболизма. Специально разработанные натуральные составы, которые действуют постепенно. Результат заключается в улучшении деятельности головного мозга.
- Истощение организма, вследствие хронического стресса, недосыпания, депрессии.
- Недостаток витамина B и его производных.
- Нарушения мозгового кровообращения. Атеросклероз.
- Сахарный диабет, дисфункция щитовидной железы; сердечно-легочная, почечная недостаточности.
- Алкогольная или наркотическая зависимость.
- Общий наркоз, употребление некоторых лекарственных средств.
- ЧМТ (черепно-мозговая травма), хирургическое лечение височных долей мозга.
- Деменция и другие дегенеративные патологии: болезнь Альцгеймера, Паркинсона и пр.
- Психиатрические диагнозы.
- Инфекции: энцефалит, менингит.
- Доброкачественные или злокачественные новообразования.
- влияет на обменные процессы в клетках;
- нормализует состав крови и улучшает периферическую микроциркуляцию;
- способствует расширению сосудов и их укреплению;
- уменьшает тромбообразование.
- улучшает внимание и память;
- активизирует нейронные реакции;
- расширяет сосуды;
- защищает мозг от гипоксии.
- расширяет сосуды, укрепляя их стенки;
- уменьшает тромбообразование, разжижает кровь;
- усиленно снабжает мозг кислородом и глюкозой, которая отвечает за бесперебойное поступление энергии;
- препятствует зарождению свободных радикалов в клетках.
- обладает анксиолитическими свойствами, снижая нервное напряжение и тревожность;
- не расслабляет мускулатуру;
- оказывает противосудорожный эффект.
Симптомы
Симптомы корешкового синдрома шейного отдела позвоночника шейки обычно включают боль, слабость или онемение в областях, находящихся в зоне иннервации пораженного корешка. Боль может ощущаться только в одной области, например в плече, или распространяться по всей руке и в пальцы кисти .
Тип боли также может варьироваться. Некоторые пациенты описывают тупую, постоянную боль. Однако другие пациенты описывают боль как острую (ножевую) или сильное жжение.
Пациенты могут ощущать покалывание пальцев, что также может сопровождаться онемением. Ощущение онемения или слабости в руке также может повлиять на способность захватывать или поднимать объекты, а также выполнять другие повседневные задачи, такие как написание, одевание одежды.
Определенные движения шеи, такие как разгибание шеи назад, наклон шеи или ротация, могут увеличить боль. Некоторые пациенты отмечают, что боль уменьшается, когда они кладут руку за голову; движение может снимать давление на нервный корешок, что, в свою очередь, уменьшает выраженность симптомов.
Виды цервикальной радикулопатии
Симптомы при корешковом синдроме в шейном отделе позвоночника зависят от того, какой корешок подвержен компрессии шейки. Например, C6-радикулопатия возникает, когда повреждается нервный корешок , который выходит над C6-позвонком.
В то время как специфические симптомы у любого пациента могут широко варьироваться, существуют характерные симптомы для каждого уровня поражения корешка:
Для подбора адекватной тактики лечения корешкового синдрома в шейном отделе позвоночника необходимо правильно идентифицировать причину симптомов. Например, цервикальная радикулопатия и синдром запястного канала могут иметь похожие симптомы, такие как боли в руке и онемение, поэтому необходимо точно определить генез симптоматики, что позволит прицельно воздействовать на фактический источник проблемы.
Диагностика
При наличии таких симптомов как боль в шее или связанные с ней симптомы, такие как покалывание, слабость или онемение плеча, руки и / или кисти, врач, скорее всего, начнет со следующего:

Инструментальные методы диагностики
КТ-сканирование обеспечивает хорошую визуализацию морфологии костей и может быть полезным диагностическим инструментом для оценки острых переломов. Точность диагностики грыж дисков в шейном отделе позвоночника при КТ –визуализации колеблется от 72-91% .
КТ-сканирование с миелографией имеет точность, приближающуюся к 96% при диагностике грыжи диска шейного отдела позвоночника. Кроме того, использование контрастного материала позволяет визуализировать субарахноидальное пространство и оценить состояние спинного мозга и нервных корешков.
МРТ стала методом выбора для визуализации шейного отдела позвоночника и позволяет обнаружить значительную часть патологий мягких тканей, например грыжу диска. МРТ может обнаруживать разрывы связок или секвестрацию грыжи диска, что не может быть обнаружено с помощью других методов визуализации. МРТ может хорошо визуализировать весь спинной мозг, нервные корешки и позвоночный столб . Было обнаружено, что МРТ достаточно информативный метод оценки количества спинномозговой жидкости (CSF), окружающей тяж спинного мозга , при обследовании пациентов с стенозом спинального канала:
Электродиагностические методы исследования важны для выявления физиологических нарушений нервного корешка и исключения других неврологических причин симптоматики у пациента. Было показано, что ЭМГ ( ЭНМГ) исследование полезно при диагностике радикулопатии и хорошо коррелирует с результатами миелографии и хирургического лечения.
Лечение
Консервативное лечение корешкового синдрома шейного отдела позвоночника может включать в себя следующие методы лечения:
Отдых или изменение активности. Ношение шейного воротника во время острого болевого синдрома. Часто цервикальная радикулопатия разрешается сама по себе, особенно если симптомы незначительны. Ограничение напряженных действий, таких как занятия, спортом или подъем тяжелых предметов или улучшение осанки во время сидения или вождения, иногда может быть достаточно в качестве лечения.
ЛФК. Физические упражнений и растяжки могут помочь облегчить симптомы. Врач ЛФК может разработать индивидуальный план для конкретного пациента. ЛФК - наиболее эффективный метод лечения корешкового синдрома как в краткосрочной, так и в долгосрочной перспективе. Упражнения, направленные на открытие межпозвонкового отверстия, являются лучшим выбором для снижения воздействия компрессии на корешок Упражнения, такие как контралатеральная ротация и латеральное сгибание, относятся к простейшим формам упражнений, которые эффективны для уменьшения симптомов корешкового синдрома и увеличивают объем движений в шее. Также могут выполняться упражнения для усиления мышц, что позволит улучшить стабильности шеи и снизить риск развития раздражения нервного корешка в будущем, если компрессия корешка не обусловлена причинами, при которых ЛФК не оказывает лечебного эффекта. На начальных этапах лечения усиление мышц должно быть ограничено изометрическими упражнениями в вовлеченной верхней конечности. Как только острые симптомы будут устранены, можно начинать прогрессивное изотоническое укрепление. Первоначально, упражнения с отягощением должны проводиться с небольшим весом и частыми повторениями (15-20 повторений). Заниматься ЛФК необходимо в течение продолжительного времени, периодически корректирую объем и интенсивность нагрузок с врачом ЛФК.
Медикаменты. Для уменьшения симптомов боли возможно использование различных противовоспалительных препаратов ( диклофенак, мовалис, ибупрофен) миорелаксантов.
Если лекарственные препараты этой группы не оказывают эффекта, то возможно подключение опиоидов на короткий промежуток времени.
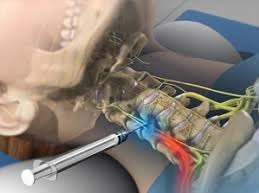
Шейные эпидуральные инъекции стероидов используются у пациентов с рефрактерностью к другим методам лечения. При правильном выполнении опытными врачами под рентгеновским контролем в большинстве случаев корешкового синдрома в шейном отделе удается добиться достаточно хорошего эффекта .
Мануальная терапия. Манипуляции при мануальной терапии позволяют снять блоки и улучшить мобильность двигательных сегментов и таким образом уменьшить симптоматику .
Тракционная терапия. Скелетное вытяжение достаточно часто применяется при лечении корешкового синдрома в шейном отделе позвоночника. Тракции выполняются на специализированных тракционных столах с контролируемой нагрузкой. Тракция позволяет немного уменьшить компрессию корешка за счет увеличения расстояния между позвонками. •
Иглорефлексотерапия, наравне с другими методами, используется в лечении корешкового синдрома в шейном отделе позвоночника. Этот метод лечения позволяет улучшить проводимость в нервных волокнах, уменьшить боль и восстановить чувствительность .
Физиотерапия. Современные методики физиотерапии, такие как криотерапия или Хивамат, также как и традиционные методы ( электрофорез, фонофорез ) широко используются как в острой стадии корешкового синдрома, так и в комплексе реабилитационных методик.
Хирургическое лечение
Если консервативные методы лечения не обеспечивают снижение боли или если такие неврологические симптомы, как онемение и слабость рук, продолжают прогрессировать, то тогда можно рассмотреть вопрос о хирургическом вмешательстве.
Наиболее часто в лечении цервикальной радикулопатии применяются следующие оперативные методики:
Передняя цервикальная дискэтомия и фиксация. Эта операция проводится через небольшой разрез в передней части шеи для удаления грыжи диска , а затем проводится фиксация этого двигательного сегмента шейного отдела позвоночника, что позволяет обеспечить стабильность позвоночника . Это наиболее распространенная операция для декомпрессии корешка .
Замена межпозвонкового диска на искусственный диск. Эта методика позволяет заменить фиксацию позвонков. Потенциальным преимуществом этой методики является то, что она направлена ??на поддержание мобильности на этом уровне шейного отдела позвоночника, а не на сращивание двух позвонков.
Хирургическое лечение корешкового синдрома в шейном отделе позвоночника позволяет эффективно снизить симптоматику и восстановить проводимость по нервным волокнам. По данным статистики коэффициент эффективности составляет от 80% до 90% . Как и при любой операции, есть некоторые риски, но чаще всего польза оперативного лечения перевешивает риски.
Первые признаки опухоли головного мозга легко спутать с симптомами других, менее опасных заболеваний. Поэтому и пропустить начало развития онкологии мозга очень легко. Рассказываем, как этого не допустить.

В России ежегодно выявляют около 34 000 случаев опухоли головного мозга. Как и прочие заболевания, оно молодеет. Дело в том, что первые признаки опухоли головного мозга напоминают усталость, депрессию и тревожные расстройства. А при жалобах на головную боль, бессонницу и потерю внимания обычно советуют взять отпуск, а не сделать МРТ, особенно в молодом возрасте. Именно поэтому так легко пропустить начало болезни.
Первые симптомы новообразований
Первые признаки болезни не дают чёткой картины — очень уж сильно они схожи с симптомами многих других заболеваний:
О наличии опухоли говорит совокупность этих симптомов. Конечно, есть вероятность, что они появятся по другим причинам независимо друг от друга, но встречается такое достаточно редко.
Именно на этой стадии вылечить опухоль проще всего. Но, к сожалению, редко кто принимает подобные симптомы всерьёз.
Первые общемозговые симптомы опухоли
Когда наступает вторая стадия развития заболевания, возбуждаются мозговые оболочки и повышается внутричерепное давление. В результате наступают общемозговые изменения.

Опухоль давит на мозг, влияя на его работу.
В это время лечение ещё успешно, но проходит дольше и сложнее. Симптомы второй стадии уже не так легко спутать с симптомами других болезней:
Вместе с тем, общее самочувствие портиться, продолжается утренняя тошнота. Всё это проявляется у больного независимо от того, в какой части мозга находится новообразование.
Однако, спутать симптомы всё-таки можно — они примерно такие же, как и при эпилепсии, нейропатии или гипотонии. Так что если вы обнаружили у себя эти симптомы, не спешите впадать в панику. Но к врачу обязательно сходите — неизвестность ещё никому не шла на пользу. Да и с такими симптомами не стоит шутить.
Очаговые признаки опухолей на ранних стадиях
Если общемозговые симптомы проявляются из-за поражения всего головного мозга и влияют на самочувствие всего организма, то очаговые зависят от участка поражения. Каждый отдел мозга отвечает за свои функции. В зависимости от местонахождения опухоли поражаются различные отделы. А значит и симптомы болезни могут быть разными:
Симптомы могут подказать, в какой части мозга располагается опухоль. Так, параличи и судороги характерны для поражения лобных долей, потеря зрения и галлюцинации — затылочных. Поражённый мозжечок приведёт к расстройству мелкой моторики и координации, а опухоль в височной доле приведёт к утрате слуха, потере памяти и эпилепсии.
Диагностика при подозрении на опухоль головного мозга

На наличие опухоли могут косвенно указывать даже общий или биохимический анализ крови. Однако, если есть подозрения на новообразование, назначают более точные анализы и исследования:
Когда бить тревогу?
Так как первые признаки опухоли головного мозга могут встречаться даже для относительно здоровых людей, следует отнестись к ним разумно: не игнорировать, но и не паниковать раньше времени. К врачу следует обратиться в любом случае, но особенно важно это сделать, если у вас:

Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Воспаление лицевого нерва – неприятный недуг, который не проходит безболезненно. Главные жалобы пациентов – резкие приступы боли в области лица, в верхних и нижних челюстях.
Такое воспаление считается одним из самых распространенных среди лицевых болей. Чаще всего недуг протекает бесследно, но при пренебрежении лечением может появиться паралич.
Заболевание чаще возникает у женщин старше 50 лет, мужчины обращаются с таким недугом гораздо реже. В группу риска также входят люди с генетической предрасположенностью, например, с узким костным каналом. Из-за такой анатомической особенности повышен риск защемления при нарушении кровоснабжения и различных воспалениях.
Что такое лицевой нерв?
Тройничный нерв, он же лицевой, является самым крупным среди двенадцати черепных нервов. Он берет свое начало в ухе, после чего разветвляется, первый путь доходит до лобной части, второй располагается у челюсти. Нерв огибает почти всю поверхность человеческого лица, он буквально управляет им.
У каждого человека два лицевых нерва – по одному на каждую из сторон головы. Он соприкасается с другими черепными нервами и имеет сверхчувствительные волокна.
Врачи разделяют заболевание на два вида – первичное и вторичное. Первичное проявляется как осложнение от перенесенной простуды, в этом случае нарушается нормальное питание нерва. Вторичное возникает при сильной интоксикации на фоне воспалительных или инфекционных заболеваний, а также опухолевых процессов.
Причины воспаления тройничного нерва на лице
Обычно провоцируют заболевание инфекции или бактерии. Список причин, по которым может возникнуть воспаление лицевого нерва:
Причины варьируются от незначительных до заболеваний, угрожающим жизни. Каждая из причин определяет дальнейшее лечение пациента. В некоторых случаях проводят специальные тесты для диагностики – слуховой, слезный, инфекционный, на слюноотделение или вкусовой. Таким образом проверяется работа рецепторов и органов чувств.
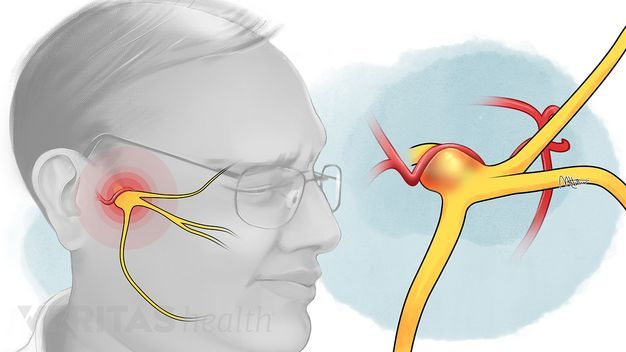
Симптомы воспаления тройничного нерва
К главным симптомам невралгии лицевого нерва специалисты относят кратковременную, но острую и интенсивную боль в разных отделах головы. Стреляющие приступы распространяются по всей поверхности лица - губам, глазам, носу, верхней и нижней челюсти, деснам и языку.
Также пациенты сообщают о следующих симптомах:
Из-за дискомфорта и болей у пациента начинает развиваться фобия и повышенная тревожность. Он пытается избегать поз и движений, которые провоцируют неприятные ощущения.
Диагностика воспаления тройничного нерва
В зависимости от зоны поражения и набора симптомов определяется стратегия диагностики заболевания. Чтобы определить место поражения нерва, степень тяжести и динамику восстановления, врачи назначают метод аппаратной диагностики, например, электромиографию. Для определения наличия опухолей в головном мозге используются МРТ и КТ.
Лечение при воспалении лицевого нерва
Медикаментозное лечение
В особых случаях процесс восстановления лицевого нерва может быть замедлен. Тогда пациенту назначают глюкокортикостероиды, которые улучшают обменные процессы нервной ткани. Также скорейшему выздоровлению способствуют различные биостимуляторы и гиалуронидаз.
Нельзя назначать себе препараты самостоятельно. Обязательно при первых симптомах стоит показаться неврологу или невропатологу для определения диагноза и стратегии лечения. Препараты для восстановления рекомендуются пациентам в каждом конкретном случае, обращая внимание на наличие хронических заболеваний, особенности симптомов и так далее.
Хирургическое лечение
Еще один способ лечения лицевого нерва – хирургическое вмешательство. Однако к этому варианту врачи обращаются довольно редко – только при разрыве тройничного нерва. Также операция требуется в случае отсутствия эффекта от консервативного метода спустя полгода-год. Хирургическое вмешательство актуально только в течение первого года наличия заболевания, позднее мышцы на лице необратимо атрофируются.
Процесс операции – специалисты сшивают поврежденный участок лицевого нерва для восстановления его двигательной функции.

Массаж
Следующий метод лечения – массаж при лечении лицевого нерва. Цель такого способа – убрать отек, улучшить кровообращение, восстановить чувствительность и проведение нервных импульсов. Массаж противопоказан при туберкулезе, онкологии, атеросклерозе и повышенной температуре.
Изначально массажист работает только со здоровой стороной лица, воротниковой зоной, шеей и областью над плечами. В основном мастер использует растирание, поглаживание, разминание и вибрацию.
Для заметных желаемых изменений необходимо провести десять-двадцать сеансов массажа от пяти до пятнадцати минут. Длительность определяется исходя из степени воспаления тройничного нерва, задач терапии и динамики восстановления.
Физиотерапия
Следующий метод лечения – это физиотерапия. Она облегчает тяжесть симптомов, помогает активизировать обменные процессы в тканях и восстановить функции лицевого нерва.
Врачи назначают такой курс лечения с первых дней появления неврита. В список физиопроцедур входят:
Такой комплекс показан на первую неделю лечения. Врачи назначают его совместно с медикаментозным. Такой тандем помогает ускорить процесс восстановления лицевого нерва. А самые главные его преимущества – отсутствие побочных эффектов и безболезненность.
Альтернативные методы
Существуют и альтернативные методы лечения. Это процедуры, нацеленные на восстановление мимических мышц и устранение симптомов неврита лицевого нерва. К таким процедурам относят:
Гимнастика для лица
Также в совокупности с комплексным лечением можно делать гимнастику для лица. Перед этим необходимо проконсультироваться со специалистом, врач составит индивидуальный список упражнений, исходя из остроты процесса, места поражения и симптомов. Обычно такая гимнастика занимает около десяти минут в день.
Гимнастика при воспалении тройничного нерва:
Профилактика заболевания
Врачи рекомендуют исключить воздействия на организм, которые вызывают воспаление тройничного нерва. Вот несколько рекомендаций, которые помогут избежать недуг:
Мы работаем в Красноярске с 2006 года и оказываем качественные медицинские услуги населению. В штате работают высококлассные врачи широкой и узкой специализации.

Головной мозг отвечает за регуляцию функций жизнедеятельности человека. К ним относят: сердцебиение, дыхание, глотание, работу мышц, слуховые и зрительные рефлексы, координацию движений и др. Одной из значимых ролей головного мозга считают память.
Ученые доказали, что воспоминания разбросаны по всем нейронным связям организма. Главную роль в функционировании памяти играет лимбическая система. Находится она с внутренней стороны височных отделов, где и гипоталамус. Последний группирует мыслительный процесс.
Самые лучшие препараты для улучшения памяти представлены в рейтинге ниже. Мы собрали список лекарственных средств, которые действительно работают, воздействуя на причину проблемы.
Классификация препаратов для улучшения памяти

Почему ухудшается память

Какие лекарства ухудшают память

Существует ряд лекарственных препаратов, ухудшающих память. Данное свойство относится к нежелательным побочным эффектам. Снижение памяти – индивидуальная реакция, которая развивается далеко не у всех.
Антигистаминные препараты
Назначают с целью устранения аллергических проявлений. Первое поколение этих медикаментов подавляет центральную нервную систему, вызывает чувство сонливости, затуманивание зрения. Супрастин, димедрол и тавегил – лекарства из этого списка. Они частично блокируют функцию мозга, которая отвечает за обучение и запоминание.
Продолжительное применение таких таблеток провоцирует в отдаленной перспективе деменцию. Чтобы свести риск к минимуму, разработаны антигистаминные нового поколения – цетиризин, лоратадин и др.
Препараты для лечения гипертонии и стенокардии
Группа бета-блокаторов вмешивается в работу мозга, воздействуя на адреналин и норадреналин. Такие лекарства, как анаприлин, атенолол, бисопролол, карведилол и т. д., назначают, когда сочетаются повышенное давление и пульс. Замедляя сердцебиение, компоненты лекарств затормаживают работу ЦНС. Следствием становятся утомляемость, слабость и нарушения памяти.
Созданы препараты нового поколения, которые действуют только на сердце, а отрицательный эффект минимален. При наличии показаний, стоит предпочесть селективные бета-адреноблокаторы: небиволол, бетаксолол и др.
Противосудорожные препараты
Судорожные припадки – повод для применения лекарств этой группы. Карбамазепин и другие производные вальпроевой кислоты сокращают течение сигнала в центральную нервную систему. Появляется мышечная слабость, пациент теряет возможность сосредоточиться, снижается эмоциональность. Следствием замедления работы головного мозга становится потеря его функций, включая память. На рынке лекарств появился ламотриджин, токсичность которого снижена.
Успокоительные и снотворные
Снотворные снижают мозговую деятельность в основных отделах. Лекарства облегчают засыпание и снимают напряжение. Некоторые из них, например, Корвалол, отпускают без рецепта. Это вводит в заблуждение пациента, сулит безопасность. В составе медикамента серьезный компонент фенобарбитал, который вкупе со спиртом несет угрозу для здоровья.
Бензодиазепины прописывают при тревожных состояниях, судорогах. Компоненты этих средств отрицательно влияют на запоминание информации. Эту группу лекарств применяют краткосрочно, во избежание негативных последствий.
Антибиотики
Гормоны и вещества, жизненно важные для мозга, находятся в желудочно-кишечном тракте. Антибиотики уничтожают полезные субстанции, наравне с вредоносными и параллельно негативно воздействуют на работу мозга. Стандартный короткий курс таких препаратов не угрожает памяти. Нарушения настигают тех, кто вынужден длительно применять медикамент или злоупотребляет самолечением.
Рейтинг препаратов для улучшения памяти и работы мозга

Основным признаком неудовлетворительного мозгового кровоснабжения считают нарушение памяти. Такое проявление одним из первых замечают трудоспособные люди. Служащие умственных сфер деятельности сталкиваются со снижением работоспособности. Проблемы с памятью – основной симптом течения органических патологий головного мозга. Вышесказанное дает основание сделать вывод, что игнорировать данный симптом нельзя.
Ознакомьтесь с рейтингом лучших препаратов для памяти. Лекарства подобраны в зависимости от эффективности, доступности по цене и безопасности при использовании. Важно: самолечение – опасно. Назначение медикаментов производится строго после постановки диагноза. Правильно выбрать подходящий препарат может только врач, опираясь на результаты проведенных исследований.
Антигипоксант, разработанный на основе сухого стандартизированного экстракта листьев гинкго двулопастного. Назначается при устойчивом нарушении кровообращения в области головного мозга. Самый лучший препарат для памяти показан при головокружениях, проблемах с запоминанием и звоне в ушах.

Производитель: KRKA [КРКА], Словения
Длительное применение препарата позволяет уменьшить шум в ушах. Опытным путем доказано, что ощутимые улучшения станут заметны уже через 3 месяца. При значительных расстройствах внимания и ухудшении памяти курс приема продолжают от 3-х до 6-ти месяцев.

Производитель: Эвалар, Россия
Пирацетам восстанавливает когнитивные процессы, корректирует микроциркуляцию в зоне ишемии. Регулирует межполушарное взаимодействие.
Психостимуляторы помогают при истощении и неврозах, которыми могут сопровождаться расстройства мозгового кровообращения. Лекарственное средство повышает работоспособность и физическую активность.

Производитель: Балканфарма, Болгария
Комбинированный корректор кровоснабжения мозга, который содержит α-дигидроэргокриптин и кофеин. Препарат блокирует рецепторы адреналина. Уменьшает способность тромбоцитов и эритроцитов соединяться друг с другом, повышает процент рабочих капилляров. Усиливает устойчивость тканей к недостатку кислорода.
Кофеин – стимулятор сосудодвигательного и дыхательного процессов. Наращивает возбуждение в головном и спинном мозге, инициирует работоспособность, устраняет сонливость. Обладает мочегонным действием.

Производитель: Chiesi Farmaceutici [Кьези Фармацевтичи], Франция
Лекарство наглядно продемонстрировало улучшение памяти. Количество эпизодов приступов головной боли и головокружений доподлинно уменьшилось. Возросла работоспособность. Улучшилось качество сна. Фармацевтический рынок представил множество средств на основе гинкго билоба. Это свидетельствует в пользу того, что такая группа препаратов для мозга и памяти востребована у взрослого населения.

Производитель: Бофур Ипсен Индастри, Франция

Производитель: Pfizer [Пфайзер], Италия
Ноотропное средство, которое содержит концентрат церебролизина. В составе вещества peptide мозга свиней. По информации производителя, пептиды проникают сквозь физиологический барьер. Такие коллагены ограждают ЦНС от токсинов в кровяном русле, но пропускают полезные элементы и кислород.
Лекарство способствует синтезу белка в головном мозге. Оберегает нейроны от повреждений и гибели, наращивает выживаемость этих клеток в неблагоприятных условиях гипоксии или ишемии.

Производитель: Ever Neuro Pharma [Эвер Нейро фарма], Австрия
Блокатор кальциевых каналов. Влияет преимущественно на сосуды головного мозга. Действующее вещество: циннаризин.

Производитель: Pharma, AD [Фарма], Болгария

Производитель: Gedeon Richter [Гедеон Рихтер], Австрия
Ангиопротекторное средство. Действующее вещество: экстракт из листьев гинкго. Применяют при патологическом кровоснабжении мозга. Эффективен при сбоях в когнитивных процессах, звоне в ушах, головных болях.

Производитель: Dr. Willmar Schwabe [Др. Вильмар Швабе], Германия
Психостимулятор и ноотропное средство. Действующее вещество: винпоцетин. Препарат расширяет сосуды, в результате чего нормализуется мозговое кровообращение. Незаменим при ухудшении памяти, головокружениях, головных болях, при лечении гипертонии и широко используется для устранения последствий инсульта. Защищает нейроны от разрушения, от патологического воздействия свободных радикалов, за счет антиоксидантных свойств.

Производитель: Gedeon Richter [Гедеон Рихтер], Венгрия
Нейтрализует токсичность алкоголя. Корректирует, приближая к норме внутричерепное давление. Борется с астеническими проявлениями. Гипотоники в процессе лекарственной терапии могут ощутить спутанность сознания, головокружение, т.к. препарат снижает АД.

Производитель: Обнинская химико-фармацевтическая компания, Россия
Ноотроп. Действующее вещество: кальция гопантенат. Повышает адаптационные возможности мозга к кислородной недостаточности и воздействию токсинов. Работает как нейропротектор. Обладает нейрометаболическими свойствами.
Приумножает умственную работоспособность и выносливость. Комбинирует мягкое седативное действие с легкой стимуляцией. Обладает противосудорожным эффектом и анальгезирующими свойствами.
Стабилизирует состояние при алкогольной интоксикации в момент отмены. Помогает в случае задержки речевого развития. Стимулирует восстановление когнитивных способностей: памяти, восприятия и воспроизведения информации.

Производитель: Valenta [Валента Фарм], Россия
Ноотроп, антиоксидант и регулятор метаболизма. Действующее вещество: идебенон. Активизирует синтез глюкозы, питая мозг. Способствует нормализации кровоснабжения, повышает физиологическую мозговую реактивность.

Производитель: Биннофарм, Россия

Производитель: Grindex [Гриндекс], Латвия

Для улучшения памяти нужно регулярно тренировать мозг. Для снижения негативного влияния перегрузок на помощь приходит целая линейка медикаментов. Трудно сказать какой препарат самый лучший для работы мозга и восстановления памяти. Самостоятельно сложно найти подходящий препарат для улучшения работы мозга. Целесообразнее обратиться за помощью к профессионалу.
Читайте также:

