Полиартрит передается ли по наследству
Обновлено: 19.05.2024
Детский ювенильный ревматоидный артрит — это воспалительное заболевание суставов и внесуставных структур, развивающееся у детей в возрасте до 16 лет. Суставная форма болезни проявляется деформацией, отеком суставов шеи и конечностей. При системной форме добавляются общие признаки (повышенная температура тела, увеличение селезенки, печени, полиморфная сыпь, увеличение лимфоузлов по всему телу, поражение легких, сердца, почек).
Диагноз ставится на основе клинической картины заболевания, данных рентгенографии, лабораторных исследований, пункции суставов. Протокол лечения ювенильного идиопатического артрита у детей включает в себя медикаментозную терапию, массаж, ЛФК, физиопроцедуры.
Симптомы ювенильного артрита у детей
Заболевание может протекать в острой, подострой, хронической форме. Именно от формы заболевания во многом зависит клиническая картина. Тем не менее, есть ряд общих симптомов ювенильного ревматоидного артрита (ЮРА), которые наблюдаются у большей части пациентов:
- боли в области пораженных суставов, покраснение и припухлость тканей;
- местное повышение температуры в очаге поражения;
- отеки вокруг сустава;
- нарушение функции — больные суставы становятся тугими, амплитуда движения сокращается, вплоть до полной неподвижности.
При системной форме к вышеперечисленным симптомам болезни добавляются:
- озноб, лихорадка;
- повышение температуры тела;
- ломота в мышцах;
- появление на коже высыпаний, которые не чешутся, не причиняют дискомфорта, они быстро исчезают, но через некоторое время появляются снова.
Внесуставные признаки ЮРА чаще всего появляются по утрам. В этом главное отличие ювенильного артрита от ОРВИ. Высыпания на коже усиливаются по мере нарастания болей и исчезают в периоды ремиссии Источник:
Ювенильные артриты. Кляритская И.Л., Иськова И.А. Крымский терапевтический журнал №1, 2011 .
Наиболее опасными признаками системной формы заболевания являются:
- боли в области груди, желудка;
- чувство нехватки воздуха, которое усиливается при принятии пациентом горизонтального положения;
- сильный, удушливый, приступообразный кашель с мокротой или без нее;
- отеки ног;
- синюшность или анемия слизистых оболочек, кожи пальцев, лица;
- снижение веса;
- увеличение лимфоузлов по всему телу с сохранением их подвижности;
- проблемы с глазами (слезотечение, светобоязнь, покраснение конъюнктивы, изменение формы зрачка, ухудшение зрения);
- увеличение селезенки и печени;
- псориатические поражения кожи.
При отсутствии своевременного лечения заболевание прогрессирует, что приводит к истончению хрящей и деформации суставов. У детей наблюдается задержка роста, возникают переломы костей, развивается остеопороз. Ребенок жалуется на боли в суставе, хромает. Подбородок может приобретать скошенный вид, одна нога становится короче другой.
Ювенильный артрит чаще развивается в средних и крупных суставах конечностей (коленный, голеностопный, тазобедренный, лучезапястный, локтевой). Также при данном заболевании может поражаться шейный отдел позвоночника и височно-челюстной сустав. В мелких суставах ЮРА развивается редко.
Причины заболевания
Заболевание имеет аутоиммунное происхождение. Ювенильный артрит является самой распространенной патологией в детской ревматологии. К его развитию приводят различные провоцирующие факторы эндогенного и экзогенного характера:
- перенесенные ребенком бактериальные или вирусные инфекции;
- длительное нахождение на солнце;
- повреждения кровеносных сосудов;
- переохлаждение;
- профилактические прививки;
- инфицирование плода во время внутриутробного развития;
- наследственная предрасположенность.
Под воздействием вышеприведенных факторов происходит нарушение работы иммунной системы. Организм начинает воспринимать собственные клетки соединительной ткани как чужеродные вещества и вырабатывает против них антитела. Это приводит к развитию воспаления и ревматического артрита.
Классификация
По характеру течения и клинической картине выделяют следующие формы заболевания:
- Пауциартикулярный артрит. Обычно развивается у детей 1-6 лет (в основном у девочек). Почти всегда поражает коленные суставы. Кроме этого, развивается воспаление сосудистой оболочки глаз (увеит). При своевременно начатом лечении прогноз благоприятный, у пациента наступает длительная ремиссия. Если болезнь не лечить, то возможно развитие полиартрита и тяжелых поражений суставов.
- Юношеский ревматоидный полиартрит серонегативный. Чаще встречается у девочек до 15 лет. Поражается большое количество суставов, в том числе височно-челюстной и суставы шейного отдела позвоночника. Ревматоидного фактора в крови не обнаруживается. По течению данная форма напоминает взрослый вариант болезни. В большинстве случаев прогноз благоприятный, но иногда возникают осложнения в виде стойкого нарушения функции пораженной конечности.
- Юношеский ревматоидный полиартрит серопозитивный. Развивается обычно у девочек в возрасте 8 лет и старше, поражает разные суставы. Чем раньше стартует болезнь, тем хуже прогноз, вплоть до инвалидизации. В крови присутствует АНФи ревматоидный фактор.
- Системный ревматоидный артрит. Не зависит от возраста и пола. Заболевание начинается остро, с поражением лимфоузлов, суставов, внутренних органов. В крови пациентов обнаруживают большую концентрацию ревматоидного фактора.
- Идиопатический ювенильный артрит. Имеет неустановленное происхождение. Встречается часто. Такой диагноз ставится после исключения всех других форм заболевания.
Осложнения
При своевременно начатом лечении прогноз для большинства детей благоприятный, наступает длительная ремиссия. Обострения случаются редко, в результате воздействия провоцирующих факторов. В ряде случаев ЮРА имеет непрерывно-рецидивирующее течение.
Если вовремя не начать терапию, то прогноз ювенильного хронического артрита у детей неблагоприятный.
- нарушение подвижности пораженного сустава с последующим развитием инвалидности у пациента;
- развитие заболеваний органов зрения, вплоть до полной слепоты (в большинстве случаев такое осложнение развивается у девочек школьного возраста);
- легочная и сердечная недостаточность;
- амилоидоз внутренних органов — возникает в результате длительно протекающего воспалительного процесса, проявляется нарушением белкового обмена, в результате которого в тканях накапливается амилоид, пораженный орган утрачивает свою функцию;
- генерализованная вирусная или бактериальная инфекция.
Диагностика
Диагноз ставится на основе данных анамнеза, опроса и осмотра пациента, данных лабораторных и инструментальных исследований. Это многоступенчатый и довольно длительный процесс. Диагноз считается своевременно поставленным, если он окончательно подтвержден спустя полтора месяца после первого визита больного.
Основными методами диагностики являются:
- биохимический, общий, иммунологический анализ крови у детей на ювенильный артрит;
- анализ мочи;
- ЭКГ;
- рентгенография грудной клетки, а также пораженных конечностей или позвоночника (при наличии показаний);
- УЗИ почек, миокарда, органов брюшной полости;
- МРТ (при наличии показаний).
Кроме этого, ребенка отправляют на прием к офтальмологу для проверки состояния здоровья органов зрения.
Также проводится комплексное обследование на наличие инфекции в организме. Оно включает в себя посевы на бета-гемолитический стрептококк, вирус герпеса, сальмонеллы, токсоплазмы, цитомегаловирус, хламидии и ряд других патогенных и условно-патогенных микроорганизмов.
Дополнительно пациенту могут быть назначены АНА, АЦПП, иммуногенетическое исследование и ряд других. Это необходимо для определения типа артрита и проведения дифференциальной диагностики Источник:
Нозологическая диагностика ювенильного артрита при длительном катамнестическом наблюдении. Салугина С.О., Кузьмина Н.Н. Педиатрия. Журнал им. Г. Н. Сперанского, 2011. с. 29-35 .
Лечение ювенильного ревматоидного артрита у детей
Лечение заболевания комплексное. Оно начинается сразу после постановки диагноза. В период обострений необходимо ограничить двигательную активность ребенка (активные игры, спорт, прыжки, бег), а также избегать долгого нахождения на солнце.
Важно! Назначать препараты данных групп, определять их дозировку и продолжительность курса лечения должен лечащий врач. Самолечение недопустимо и может привести к развитию тяжелых осложнений.
Помимо медикаментозного лечения в состав комплексной терапии ювенильного артрита входят массаж, ЛФК, физиотерапия (парафиновые, грязевые, озокеритовые аппликации, фонофорез, лазеротерапия, УФО Источник:
Стандарты лечения ювенильных артритов. Никишина И.П. Научно-практическая ревматология, 2008. с. 59-62 ).
Своевременно начатое лечение позволяет предотвратить прогрессирование заболевания, добиться стойкой ремиссии и улучшить прогноз. При развитии тяжелых осложнений и выраженных деформаций, которые не поддаются консервативной терапии, показано хирургическое лечение, которое заключается в протезировании пораженных суставов Источник:
Реабилитация больных ювенильным артритом. Латыпов В.Э. Вестник Совета молодых учёных и специалистов Челябинской области №1, 2017 .
Профилактика
Для профилактики рецидивов детского ювенильного артрита необходимо соблюдать следующие рекомендации:
- заниматься лечебной физкультурой;
- больше гулять на свежем воздухе;
- правильно питаться;
- соблюдать режим труда и отдыха;
- не переохлаждаться и не перегреваться на солнце;
- отказаться от повышенных нагрузок и профессиональных занятий активными видами спорта;
- по возможности избегать нервного перенапряжения;
- своевременно лечить сопутствующие заболевания;
- регулярно проходить курсы противорецидивного лечения, чтобы избежать обострения артрита.
Ревматоидный ювенильный артрит — это тяжелое заболевание, которое при отсутствии лечения может привести к развитию целого ряда осложнений и инвалидизации пациента. Чтобы избежать подобного развития событий необходимо при появлении первых симптомов немедленно обратиться к врачу и начать лечение.
Источники:
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Полиартрит - это воспалительная болезнь опорно-двигательного аппарата, которая одновременно поражает 2 и более суставов. При полиартрите может резко заболеть несколько суставов, а может поочередно беспокоить то один, то другой. Это заболевание не всегда поражает сочленения симметрично, иногда может локализоваться в совершенно разных частях тела.
Опасен полиартрит не только нарушениями подвижности, которые могут привести к инвалидности, но и своими осложнениями. Оставленный без лечения, он с каждым годом повышает риск инфаркта, отрицательно сказывается на зрении, работе легких. А ведь вопрос о том, как вылечить полиартрит и можно ли это сделать вообще, может встать перед человеком любого возраста!

Полиартрит суставов – воспалительная болезнь, поражающая несколько суставов одновременно
Виды полиартрита суставов
Полиартрит может поражать как крупные, так и мелкие суставы конечностей, а также суставы челюсти и позвоночника. Отдельные виды заболевания могут иметь характерную локализацию, что косвенно помогает диагностике полиартрита. Например:
- Ревматоидный полиартрит. Для него характерно симметричное поражение суставов, чаще всего - лучезапястных и межфаланговых, с постепенным нарастанием симптомов полиартрита. Нередко страдают коленные и локтевые сочленения. Боль в суставах может дополняться нарушениями со стороны нервной, сердечно-сосудистой системы, проблемами со зрением и почками.
- Реактивный полиартрит. Поражает преимущественно суставы ног. Первые признаки полиартритамогут проявиться в срок от 2 недель до 3 месяцев после заболевания сальмонеллезом, иерсиниозом, микоплазмозом, циститом, пневмонией, бронхитом, простатитом, фарингитом и другими инфекционными болезнями. Может сопровождаться поражением слизистых и/или болью в сердце.
- Метаболический полиартрит. Нарушает работу суставов ног (плюсневых, голеностопных, коленных и прочих), проявления носят приступообразный характер. Обычно болезнь обостряется после нарушения диеты по основному заболеванию.
- Инфекционный полиартрит. Возникает вследствие специфических инфекционных заболеваний - туберкулеза, сифилиса, дизентерии, бруцеллеза, гонореи - и поражает преимущественно крупные суставы. Боль проявляется в первую очередь в плечевых, локтевых, голеностопных, коленных, реже - тазобедренных суставах.
- Псориатический полиартрит. Несмотря на характерную причину, симптомы полиартрита могут появиться прежде, чем кожные проявления болезни. Поражает обычно межфаланговые суставы, что придает пальцам характерную веретенообразную форму.
- Идиопатический ювенильный полиартрит. Ассиметрично поражает крупные суставы, в т.ч. шейного отдела позвоночника и височно-челюстные.
Причины и симптомы полиартрита
Полиартрит может настичь человека внезапно, как гром среди ясного неба, а может нарастать постепенно, начинаясь с вполне безобидных симптомов. До 70% больных, которые обратились за помощью, составляют женщины старшего возраста, причем у их родственников уже наблюдались заболевания опорно-двигательного аппарата.
Среди наиболее распространенных причин болезни можно назвать:
- инфекционные заболевания (дизентерия, гонорея, туберкулез, краснуха, свинка и другие инфекции, преимущественно кишечные, мочеполовые);
- наследственные причины;
- метаболические нарушения (подагра, сахарный диабет);
- аутоиммунные болезни (ревматоидный артрит, системная красная волчанка, псориаз);
- перегрев, переохлаждение, длительное пребывание на солнце;
- декомпенсированные и чрезмерные физические нагрузки;
- избыточный вес;
- недостаточный или несбалансированный рацион питания (дефицит белка, кальция, незаменимых аминокислот и антиоксидантов), а также обезвоживание;
- курение и другие вредные привычки.
Как правило, развитию полиартрита способствует не одна, а сразу несколько причин, в отдельных случаях этиология болезни остается невыясненной (например, при ювенильном идиопатическом полиартрите, который возникает у детей в возрасте 16 лет).
Нередко симптомы полиартрита напоминают признаки ревматоидного артрита, который чаще поражает женщин в возрасте 30-35 лет. Эти болезни объединяют боль и скованность в суставах, повышенная утомляемость, отек и гиперемия кожи, сыпь над больным местом, высокая температура тела, снижение аппетита и массы тела. Однако направления терапии разнятся - именно поэтому лечение полиартрита суставов должен подбирать врач, который способен установить его истинную причину.
Специфические признаки и лечение полиартрита у женщин и мужчин отсутствуют, однако ученые выяснили, что:
- женщины чаще страдают от ревматоидного полиартрита, поскольку их организм вырабатывает больше антител;
- метаболический, в частности, подагрический, полиартрит почти в 20 раз чаще поражает мужчин.
Диагностика полиартрита, как правило, начинается с лабораторных анализов крови, которые позволяют установить у пациента серопозитивную (в крови присутствуют антитела к собственным клеткам организма) или серонегативную (“неправильные” антиитела отсутствуют) форму болезни.
Стадии полиартрита суставов
Разделение воспалительного процесса на стадии при полиартрите имеет практическое обоснование: для каждой стадии существуют свои риски, различия в медикаментозном лечении полиартрита и интенсивности терапии.
Для диагностики полиартрита и определения стадий применяется рентгенологическое исследование больных суставов, УЗИ, при необходимости - КТ и МРТ. Также может потребоваться забор крови и суставной жидкости для лабораторного исследования, артроскопия. Определение биохимических признаков для лечения полиартрита играет ключевую роль.
1 стадия полиартрита
Вне зависимости от причины, симптомы полиартрита демонстрируют минимальную активность болезни:
- боль выражена слабо или умеренно;
- заметные отеки, как правило, отсутствуют;
- наблюдается незначительная утренняя скованность в суставах;
- снижается мышечная выносливость, что приписывают обычной усталости;
- изредка больных могут беспокоить судороги.
Дискомфорт в состоянии покоя, как правило, не отмечается пациентами как патология, поэтому они не задумываются о симптомах и лечении полиартрита. Признаки болезни могут проявляться эпизодически - например, на смену погоды или после физической нагрузки - и исчезают без приема лекарств от полиартрита суставов.
При обращении к врачу на первой стадии болезни излечивается 9 из 10 пациентов! У тех же больных, у которых патология переходит в хроническую форму, адекватное лечение полиартрита позволяет снизить риски для здоровья, повысить качество жизни, замедлить разрушение суставов.
2 стадия полиартрита
На этой стадии наблюдаются явные признаки полиартрита:
- пациент ощущает острую боль при движении, тупую, ноющую или распирающую - в состоянии покоя;
- отеки;
- скованность суставов, явно заметная при выполнении повседневных движений;
- повышение локальной или общей температуры тела;
- начинается атрофия мышц и деформация пораженных суставов.
3 стадия полиартрита
Последняя стадия болезни ведет к инвалидности и нетрудоспособности пациента даже в том случае, если он получает постоянное медикаментозное лечение полиартрита. Для нее характерны:
- сильные боли, которые мучают больного даже в состоянии покоя и не уходят во время ремиссии;
- признаки острого воспалительного процесса (температура, потеря веса, снижение настроения и аппетита);
- серьезные ограничения подвижности в суставах и их деформация с отеками.
При некоторых видах полиартрита суставов на этой стадии возникают серьезные поражения дыхательной и сердечно-сосудистой, пищеварительной и других систем внутренних органов.
Лечение полиартрита
Полиартрит суставов, который связан с изменяемыми факторами (образ жизни, последствия нехронических инфекционных заболеваний), имеет высокие шансы на полное излечение пациента. Если же полиартрит вторичен и связан с хроническими болезнями (ревматоидный артрит, псориаз), больному требуется пожизненная терапия основного заболевания и профилактика обострений со стороны суставов.
Комплексная терапия непосредственно полиартрита включает меры по устранению боли и снятию воспаления, активизации обменных процессов и регенерации хрящевой ткани в больных суставах. Помимо фармако- и физиотерапии, к ним относят контроль за диетой и массой тела, нормализацию сна и нагрузок, применение ортезов.
До того, как лечить полиартрит, врачу необходимо установить этап воспалительного процесса - находится ли он в стадии обострения или ремиссии. Это связано с тем, что в острой фазе заболевания массаж, ЛФК и некоторые физиотерапевтические методики противопоказаны и замещаются противовоспалительными лекарствами от полиартрита суставов.
Физиотерапия при полиартрите суставов
При отсутствии противопоказаний больным с признаками полиартрита назначают:
- магнитную терапию;
- лазеротерапию;
- иглорефлексотерапию;
- электрофорез с лекарствами от полиартрита;
- амплипульс;
- термотерапию (прогревающие аппликации, криотерапия и прочее);
- УФ-терапию;
- ультразвуковую терапию;
- УВЧ;
- баротерапию;
- бальнеологические методики (травяные, радоновые, бромные и другие ванны) и грязелечение.
Массаж при полиартрите суставов
При отсутствии острого воспаления больные полиартритом могут посещать сеансы лечебного массажа, который препятствует атрофии мышц и улучшает обменные процессы в суставе. Но некоторые массажные движения можно повторить и дома, самостоятельно:
- Поверхностные растирающие движения (круговые, вперед-назад) - повторяйте их до тех пор, пока кожа не станет ощутимо теплой.
- Растягивающие движения (например, ребром ладони), призванные мягко потянуть мышцы и связки, не травмируя их в местах прикрепления к суставным головкам.
- Глубокие разминающие движения (преимущественно кончиками пальцев).
ЛФК в лечении полиартрита
Лечебная гимнастика эффективна для снятия воспаления, питания и регенерации хряща и околосуставных тканей, снижения болевых ощущений.
Упражнения ЛФК для лечения полиартрита суставов выполняются ежедневно, не менее 3-х раз в день по 15 минут. Это помогает закрепить результат от лекарственных средств и физиотерапии и вывести заболевание в стойкую безмедикаментозную ремиссию.
Индивидуальный перечень упражнений с учетом возраста, пола, физической подготовки, стадии болезни и образа жизни пациента должен составлять специалист - инструктор ЛФК, реабилитолог.
Лекарственные препараты для лечения полиартрита
Медикаментозное лечение полиартрита включает прием противовоспалительных и обезболивающих средств, хондропротекторов, корректоров микроциркуляции крови и ангиопротекторов, витаминов и минералов. В зависимости от причины болезни, для эффективного медикаментозного лечения полиартритатакже может потребоваться иммуносупрессивная, антигистаминная и/или антибиотикотерапия. Исходя из психоэмоционального состояния пациента, врач также может назначить антидепрессанты.
Хондропротекторы при полиартрите
Эти препараты для лечения полиартрита направлены на устранение не симптомов, а последствий болезни - они запускают процесс регенерации синовиального хряща в суставе, замедляют его распад и деформацию сочленения. Эффект после приема хондропротекторов наступает в течение 3-6 месяцев. Для поддержание суставов рачи рекомендуют пожизненное употребление глюкозамин и хондроитин сульфата курсами около 6 месяцев в год.
К числу эффективных хондропротекторов относятся: артракам, дона, мовекс, хондрос, структум, алфлутоп, артифлекс, эльбона, протекон, хондроитин комплекс и другие.
Противовоспалительные при полиартрите
Противовоспалительные средства в лечении полиартрита применяются наружно, перорально, внутривенно, внутримышечно или в виде внутрисуставных инъекций (в этом случае их могут комбинировать с анестетиками, препаратами гиалуроновой кислоты, антибиотиками).
На ранних стадиях, при легком или среднем течении болезни назначаются нестероидные противовоспалительные лекарства от полиартрита суставов (НПВС): ибупрофен, кетопрофен, диклофенак, мелоксикам, пироксикам, нимесулид, вольтарен, индометацин, напроксен.
Если НПВП недостаточно, чтобы совладать с симптомами болезни, применяются глюкокортикостероидные препараты для лечения полиартрита: преднизолон, метилпреднизолон, бетаметазон, макситрол, метипред, кеналог, кленил, гидрокортизон.
Нередко НПВС сочетают с средствами для защиты ЖКТ (например, омепразолом).
Иммуносупрессанты при полиартрите
При ревматоидном полиартрите проводится т.н. базисная терапия при помощи лекарств от полиартрита, которые подавляют активность иммунной системы. К ним относятся: метотрексат, сульфасалазин, кселода, азатиоприн, лефлуномид, фторафур и другие.
Внимание: прием этих лекарств при полиартрите суставов необходимо приостанавливать на время простуды и других заболеваний.
Вспомогательные средства в лечении полиартрита
Для облегчения симптомов и нормального питания околосуставных тканей в лечении полиартрита суставовприменяются препараты, которые защищают сосуды и расслабляют мышцы.
Спазмолитики и миорелаксанты: мидокалм, папаверин, но-шпа, сирдалуд (тизанидин), новиган, баклосан, толперизон и другие.
Ангиопротекторные лекарства от полиартрита: троксерутин, троксевазин, экстракт конского каштана, детралекс, актовегин, пентоксифиллин.
Диета при полиартрите
Диета при полиартрите призвана исключить продукты, которые могут спровоцировать воспаление. Однако подбирать меню необходимо с учетом причины полиартрита, возраста, физической активности пациента, наличия лишнего веса, пола и других индивидуальных особенностей. Например, диета с недостаточным для пациента содержанием кальция может вызвать остеопороз и ускорить разрушение хрящевой и костной тканей, а с завышенным - ускорить образование остеофитов и деформацию суставов.
Некоторые особенности имеют диеты и лечение полиартрита при подагрическом и ревматоидном типах болезни. При подагре из меню исключают все соленые и жареные продукты, насыщенные бульоны (кроме овощных), копченую пищу, специи, щавель, бобовые и, конечно, любой алкоголь. Можно употреблять только диетические виды мяса (птица, кролик, дичь) и рыбы в умеренных количествах.
При ревматоидном артрите, напротив, желательно употреблять мясо и рыбу ежедневно (можно даже в количествах выше суточной нормы для здорового человека). Но важно исключить из диеты при полиартритевсе возможные аллергены (шоколад, цитрусы или прочее - определяется индивидуально), насыщенные бульоны, сладости, жирное мясо, крепкий кофе. Важно следить и за температурой пищи - она не должна быть ни слишком горячей, ни слишком холодной.
Маринады, консервы, пряная пища, полуфабрикаты, выпечка, белый хлеб и колбасные изделия нужно исключить при любых видах полиартрита. Вместо них стоит разнообразить рацион продуктами, которые помогают защитить суставы на клеточном уровне и снять воспаление:
Хронические воспалительные заболевания у детей и подростков являются одной из самых актуальных проблем в медицине, так как часто приводят к инвалидности. Самым распространенным среди них является ювенильный ревматоидный артрит, отличающийся прогрессирующим течением и частым вовлечением в патологический процесс внутренних органов.
Статистика заболеваемости
Ювенильный ревматоидный артрит (ЮРА) – это особая форма ревматоидного артрита, развивающаяся в возрасте до 16 лет. Он характеризуется острым началом, хроническим прогрессирующим течением, поражением одного-двух крупных суставов и внутренних органов.
- распространенность этой патологии в мире - 0,05 - 0,6%;
- число случаев заболевания в год на 100000 детского населения:
- в мире - 2- 19;
- в России 16,2.
В группе риска девочки-подростки 14 - 16 лет.
В России официально придерживаются классификации юношеского ревматоидного артрита по МКБ-10 (код М08).
Этиология (причины)
Этиология болезни полностью не изучена, но считается, что основной ее причиной является наследственная предрасположенность. Это доказывается случаями семейных заболеваний. Имеет значение также окружающая среда, в которой живет заболевший, особенности климата. Чаще развитие болезни происходит в сыром холодном климате. Но климат все же больше играет роль пускового фактора. Им являются и:
- инфекционные возбудители – бактерии, грибки, вирусы (ЮРА развивается через некоторое время после перенесенной инфекции);
- прививки – в ряде случаев заболевание началось начался после прививок от кори, краснухи и паротита;
- суставные травмы;
- переохлаждения;
- длительное пребывание под прямыми солнечными лучами, солнечные ожоги.
Что происходит в организме больного – патогенез
Ювенильный ревматоидный артрит – это патология, при которой в организме преобладают аутовоспалительные процессы, тогда как у взрослых процессы имеют в основном аутоиммунный характер. Под воздействием пусковых факторов происходит разбалансировка иммунной системы и возникает:
- дисбаланс между цитокинами (информационными молекулами на поверхности клеток, которые в норме регулируют все физиологические процессы), активизирующими и подавляющими воспалительные реакции; преобладают провоспалительные цитокины, усиливающие воспаление;
- большое количество специфических антител, направленных на разрушение различных органов и тканей.
Это приводит к тому, что клетки суставной синовиальной оболочки воспаляются, разрушаются, воспаление переходит на хрящевую ткань, на ней образуются эрозии, костная ткань разрушается и теряет кальций (остеопороз). Суставная щель сначала суживается, а затем совсем исчезает, кости срастаются (анкилоз), наблюдается полная неподвижность. Так же формируется патогенез внесуставных (системных) поражений внутренних органов – сердца, почек и др.
Симптомы
Особенностью ювенильного ревматоидного артрита является многообразие клинических форм и симптомов заболевания.
По каким признакам можно заподозрить ювенильный артрит
Своевременное выявление ЮРА играет большую роль, так как позволяет предотвратить инвалидизацию ребенка.
Начальные признаки ювенильного артрита:
- слабость, недомогание, небольшое повышение температуры тела, плохой аппетит, иногда температура по утрам поднимается до высоких цифр, а затем спадает, подросток покрывается холодным потом;
- сыпь самого разного характера в области пораженных суставов, не сопровождается зудом;
- скованность движений по утрам, исчезающая днем, но чем младше пациент, тем труднее у него выявить этот симптом;
- припухлость и болезненность одного или нескольких крупных суставов (коленных, локтевых), болезненность выражена не так сильно, как у взрослых пациентов;
- жалобы на сердечные боли и одышку.
Симптомы разгара заболевания

Симптомы ювенильного ревматоидного артрита
В разгар ювенильного ревматоидного артрита у детей и подростков может длительно держаться лихорадка, сменяющаяся проливным потом.
Суставной синдром проявляется в виде поражения одного-двух крупных суставов. Над ними можно увидеть болезненную припухлость. Реже ювенильный ревматоидный артрит протекает с вовлечением в процесс мелких суставов. Они опухшие, но покраснения нет. Возможно воспаление шейных позвонков с болями в шее и нарушением ее подвижности.
Характерно поражение лимфатических узлов, они увеличиваются в размере, становятся плотными, безболезненными. Увеличение лимфоузлов часто сопровождается появлением сыпи в области коленей и локтей, а также по всему телу. Сыпь разнообразная, то появляется, то исчезает. Значительно ускоряется СОЭ.
Проявления системных (общих) поражений:
- сердце – возникают ноющие боли в левой половине грудной клетки и в животе, одышка, легкая синюшность кожных покровов;
- легкие – кашель, затрудненное дыхание;
- появляются боли в животе – признак вовлечения в процесс желудка и кишечника;
- печень, селезенка увеличены в объеме, безболезненны;
- почки – поражение протекает безболезненно, но со временем может нарушаться их функция;
- органы зрения – воспаление сосудистой оболочки глаз (увеит);
- замедление роста.
Самые опасные симптомы ювенильного артрита
К таким симптомам относятся:
- быстрое поражение суставов и утрата ими функций;
- боли в сердце и выраженная одышка;
- длительный лихорадочный период.
Стадии ювенильного ревматоидного артрита
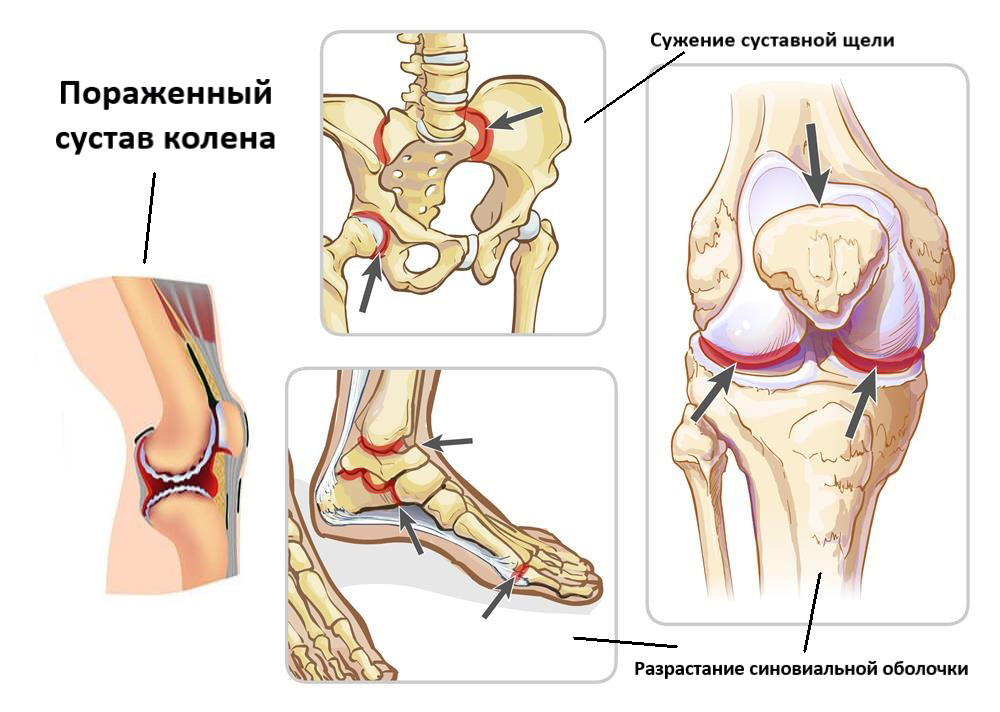
Стадии ювенильного ревматоидного артрита
Суставные поражения при ювенильном ревматоидном артрите протекают в 4 стадии, что хорошо видно на рентгеновских снимках:
- Остеопороз суставных костей.
- Присоединяется разволокнение хряща, разрастание синовиальной оболочки, сужение суставной щели.
- Эрозии хрящевой и костной ткани, подвывихи.
- Сращение костей (анкилоз) и неподвижность конечности.
По продолжительности течения ювенильного поражения суставов:
- начальная – до 6 месяцев; появляются первые признаки суставных поражений, чаще это один крупный сустав;
- ранняя – от 6 до 12 месяцев, присоединяется поражение еще одного-двух суставов, они могут быть симметричными;
- развернутая – до двух лет, нарушаются функции конечностей;
- поздняя – более двух лет, может развиваться анкилоз, приводящий к инвалидности.
Течение и возможные осложнения
Выделяют несколько вариантов течения. У большинства детей ювенильный артрит протекает без осложнений, и наступает длительная ремиссия. При неблагоприятных обстоятельствах в дальнейшем могут быть рецидивы. Иногда юношеский ревматоидный артрит имеет непрерывно-рецидивирующее течение. Но своевременно назначенное лечение приводит к развитию стойкой ремиссии.
Если больному вовремя не будет назначено адекватное лечение, то возможно развитие серьезных осложнений:
- стойкого нарушения подвижности конечности с последующей инвалидностью;
- сердечно-легочной недостаточности;
- тяжелых нарушений зрения вплоть до слепоты, чаще встречается у девочек школьного возраста;
- амилоидоза внутренних органов, в результате длительно протекающего воспалительного процесса нарушается обмен веществ, в органах и тканях происходят изменения - в них откладывается амилоид – белково-сахаридный комплекс, приводящий к утрате органом своей функции (в наше время амилоидоз является редким осложнением);
- инфекционные осложнения – бактериальные и вирусные генерализованные поражения.
Формы ювенильного артрита
По характеру течения и преобладанию тех или иных симптомов выделяют следующие формы:
- Пауциартикулярный ювенильный ревматоидный артрит у детей в возрасте от года до 6 лет. Самая частая суставная форма. Встречается в основном у девочек. Асимметрично поражаются один – два крупных сустава (почти всегда коленные). Характерно развитие уевита, появление в крови антинуклеарного фактора (АНФ) – антител к белкам клеточного ядра и специфических антител к тканям – ревматоидного фактора (РФ). Часто протекает благоприятно с длительными ремиссиями, но иногда переходит в полиартрит. У 40% детей возможны тяжелые суставные поражения.
- Юношеский ревматоидный полиартрит серопозитивный. Развивается в основном у девочек старше 8 лет. Поражаются суставы разного калибра. Чем ранее начинается заболевание, тем серьезнее прогноз, возможна инвалидизация. В крови обнаруживают РФ и АНФ.
- Юношеский ревматоидный полиартрит серонегативный. Встречается преимущественно у девочек в возрасте до 15 лет. Поражения суставов многочисленные, часто вовлекаются суставы шейного отдела и височно-челюстные. РФ в крови не обнаруживается. По течению эта форма похожа на взрослый вариант заболевания. Чаще протекает благоприятно, но иногда появляются стойкие нарушения функции конечностей.
- Ювенильный ревматоидный артрит с системным началом. Заболеваемость не зависит от пола и возраста. Начало острое с поражением суставов, лимфоузлов и внутренних органов. При системном ювенильном ревматоидном артрите могут одновременно поражаться любые суставы. Высокие концентрации РФ в крови.
- Ювенильный идиопатический артрит. Ззаболевание неустановленной этиологии. Одно из самых частых заболеваний. Диагноз ставится после исключения других форм ЮРА.

Диагностика ювенильных поражений суставов
Диагностика ювенильных поражений суставов
Диагноз ювенильного ревматоидного артрита ставится на основании симптомов и подтверждается данными дополнительных исследований:
- Лабораторная диагностика: клинические, биохимические и иммунологические исследования;
- Инструментальная диагностика: рентгенологические, ультразвуковые исследования, компьютерная и магнитно-резонансная томография (КТ, МРТ).
Лечение ювенильного артрита
Лечение ювенильного ревматоидного артрита комплексное, назначаются индивидуально подобранные лекарственные препараты и методы лечения:
- режим, диета;
- курсы лечебной физкультуры (ЛФК) и массажа;
- ортопедическая коррекция;
- медикаментозная терапия;
- народная медицина;
- физиотерапевтические процедуры;
- хирургическое лечение.
Двигательная активность и питание
В период обострения ювенильного ревматоидного артрита движения становятся ограниченными, но постепенно, по мере улучшения состояния ребенка, двигательная активность увеличивается. Назначаются курсы ЛФК, благоприятно воздействуют пешие прогулки, плавание, езда на велосипеде. Для предупреждения атрофии мышц врач дает рекомендации проводить курсы массажа.
Полноценное питание – основа правильного обмена веществ. Очень важно, чтобы в рационе ребенка было много молочных продуктов как источника кальция, а также продуктов, богатых витамином D для профилактики остеопороза.
Ортопедическая коррекция
Для предупреждения деформации конечностей пациентам назначают ношение ортезов – приспособлений, удерживающих сустав в нужном положении. Ортезы носят по нескольку часов в день, снимая во время сеансов ЛФК и других видов двигательной активности.

Лечение ювенильного артрита
Медикаментозная терапия
Для уменьшения воспаления и боли в период обострения ювенильного артрита назначают нестероидные противовоспалительные препараты (НПВП – Нурофен, Нимесулид), которые снимают воспаление и боль. Если лекарства из группы НПВП не помогают, а воспаление и боли очень сильные, назначают глюкокортикоидные средства (ГКС - Бетаметазон). Их вводят в виде инъекций, капельниц, внутрисуставно. Эти препараты быстро снимают воспаление и боль, но дают много побочных эффектов, поэтому их назначают короткими курсами, а также стараются не назначать детям до 5 лет из-за риска подавления роста.
Следующая группа препаратов – иммунодепрессанты, назначается для подавления чрезмерной активности иммунитета. С этой целью применяют Метотрексат, Сульфасалазин, Лефлуномид, а также их комбинации. Эти препараты достаточно токсичны, поэтому лечение проводится под контролем лабораторных исследований крови.
В последние годы появились препараты нового вида, получившие название биологических агентов (Инфликсимаб, Ритуксимаб). В состав этих лекарств входят антитела, цитокины и другие активные вещества, оказывающие регулирующее действие на иммунную систему детского организма.
Народные средства
К народным средствам следует подходить с осторожностью, большинство из них имеют растительное происхождение и часто вызывают аллергические реакции. Для больных детей с повышенной активностью иммунной системы это нежелательно.
Иногда врачи вводят народные средства в состав медикаментозной терапии с целью снижения степени лекарственной нагрузки.
Физиотерапевтические процедуры
Курсы физиотерапевтических процедур назначают для быстрого устранения воспаления и боли. Это электрофорез с лекарствами из групп НПВП и ГКС, ультрафиолетовое облучение, магнито- и лазеротерапия и др.
Хирургические операции
При запущенных формах ЮРА проводятся операции эндопротезирования (замены сустава на искусственный) и частичного иссечения чрезмерно разросшейся суставной капсулы.
- медикаментозная терапия с индивидуальным подбором самых современных лекарственных препаратов;
- фитотерапия – врачи активно используют фитопрепараты для снижения лекарственной нагрузки на организм больного;
- физиотерапевтические процедуры – позволяют значительно быстрее снять воспаление, боль, восстановить функцию конечности; – новейший метод, связанный со стимуляцией восстановительных способностей организма путем введения специально обработанных собственных тромбоцитов пациента;
- рефлексотерапия – воздействие различными методами на активные точки на поверхности тела, рефлекторно связанные с внутренними органами, воздействие проводится иглоукалыванием, прижиганием, точечным массажем; – сочетание рефлексотерапии с точечным введением растворов новейших лекарственных препаратов.

Лечение ювенильного ревматоидного артрита
Как предупредить рецидив ювенильного артрита
Для профилактики рецидивов необходимо соблюдать следующие рекомендации:
- правильно питаться;
- ежедневно выполнять рекомендованные упражнения ЛФК, плавать, ходить пешком, ездить на велосипеде;
- отказаться от прыжков, игры в футбол и других слишком активных движений;
- избегать слишком высоких физических и нервно-психических нагрузок;
- своевременно лечить все сопутствующие болезни;
- проводить курсы противорецидивного лечения для предупреждения обострений.
Суставы, Боли, Лечение без операции
Дата публикации: 09.04.2020
Дата обновления: 12.11.2020
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Ревматизм: причины появления, симптомы, диагностика и способы лечения.
Определение
С точки зрения современной медицины ревматизм (ревматическая лихорадка) представляет собой системный воспалительный процесс инфекционно-аллергического характера, поражающий соединительную ткань организма. Сначала происходит воспаление, на которое организм отвечает иммунной реакцией, и далее начинается аутоиммунная атака на соединительную ткань собственного организма. Часто ревматизм связывают с болью в суставах и ревматическим артритом, но это только часть симптомов заболевания. Ревматическая лихорадка поражает ткани сердечной мышцы, кожу, сосуды, мозг и нервную систему. Значительно реже встречаются ревматические поражения органов дыхания, зрения, желудочно-кишечного тракта.
Интенсивность суставной боли так велика, что заглушает большинство симптомов, поэтому человек не сразу ощущает другие нарушения работы организма.
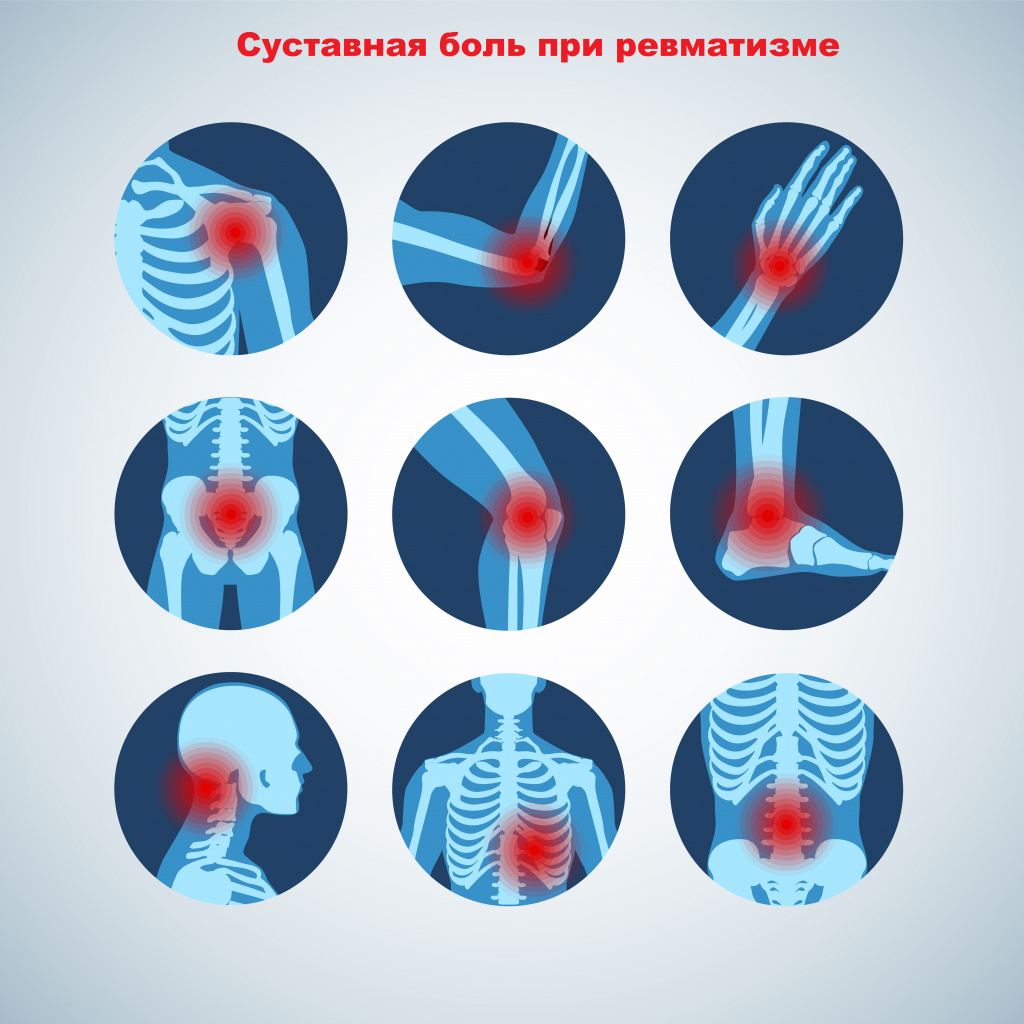
Именно ревматические заболевания вносят наибольший вклад в снижение работоспособности, ухудшение общего состояния здоровья пациента и увеличение количества обращений к врачам первичного звена. Ревматические заболевания встречаются у людей любого возраста. Первый эпизод острой ревматической лихорадки чаще всего развивается между 5 и 15 годами, у детей младше трех лет она практически не встречается. Болезнь поражает девочек в три раза чаще, чем мальчиков.
Причины появления ревматизма
Основной причиной ревматизма является респираторная стрептококковая инфекция группы А. Как правило, заболеванию предшествуют ангина, тонзиллит, фарингит, скарлатина и т. д., во время которых иммунная система активно продуцирует специфические антитела для борьбы со стрептококками. Антитела обнаруживают возбудителей инфекции по определенным белковым молекулам, но такие же белки у некоторых людей присутствуют в соединительной ткани сердца и сосудов. В результате противострептококковые антитела атакуют собственные ткани, вызывая в них воспалительный процесс.
В ряде случаев можно говорить о генетической предрасположенности, так как заболеваемость детей значительно выше в тех семьях, где у кого-то из родителей диагностирован ревматизм.
Патологический процесс носит аутоиммунный характер, поэтому заболевание протекает волнообразно, обостряясь под влиянием инфекции или неспецифических факторов (переохлаждения, физического напряжения, эмоционального стресса и пр.).
Развитию ревматической лихорадки способствуют такие факторы:
- некорректное лечение стрептококковой инфекции;
- генетическая предрасположенность;
- переохлаждение;
- дефицит витаминов и микроэлементов;
- наличие аутоиммунных заболеваний (системной красной волчанки, склеродермии и др.).
- острую форму (до 3 месяцев);
- подострую форму (3-6 месяцев);
- затяжную форму (более 6 месяцев);
- латентную (скрытую) форму ー протекает без характерных симптомов, без лабораторных изменений, выявляется уже после формирования пороков сердца;
- рецидивирующую форму ー имеет волнообразное течение с быстрым развитием недостаточности внутренних органов.
По клиническим проявлениям:
- ревмокардит ー воспаление тканей сердца;
- полиартрит ー множественное поражение суставов;
- кольцевидная эритема ー специфическая сыпь на коже;
- хорея ー выраженные неврологические симптомы (дрожание рук, слабость мышц, непроизвольные движения);
- подкожные узелки в области суставов.
На раннем этапе отмечается артралгия – быстро нарастающая боль в крупных суставах (коленных, локтевых, плечевых, голеностопных, лучезапястных) с ограничением их подвижности.
Ревмокардит у отдельных больных молодого возраста и детей может протекать тяжело - с самого начала болезни присутствует сильная одышка при нагрузке и в покое, постоянные боли в области сердца, учащенное сердцебиение. Могут появляться симптомы недостаточности кровообращения в большом круге в виде отеков и тяжести в области правого подреберья (за счет увеличения печени). Все эти симптомы указывают на диффузный миокардит тяжелого течения.
Нарушение координации, слабость в мышцах, неконтролируемые движения могут являться признаками ревматического поражения нервной системы. Болезнь может влиять на психику и работу речевого аппарата.
Кожные патологии при заболевании ревматизмом выражаются покраснением и раздражением в виде округлых пятен. На руках и ногах могут появляться подкожные узелки, которые не причиняют боли и могут исчезнуть без лечения.
Особенности ревматизма у детей:
У детей ревматическая лихорадка протекает тяжелее, чем у взрослых, чаще и быстрее формируются пороки сердца. Суставной синдром мало выражен, а другие внесердечные проявления (кольцевидная эритема, подкожные узелки, хорея) встречаются чаще с более яркими проявлениями.
Диагностика ревматизма
Ревматизм диагностируется на основе клинических и лабораторных показателей. Основные критерии: полиартрит, кардит, хорея, аннулярная сыпь, подкожные узелки.
Диагностические мероприятия включают:
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
По статистическим данным, в США в период с 2013 по 2015 годы при таких заболеваниях, как артрит, фибромиалгия, подагра или волчанка, полиартрит ежегодно диагностировали у 54,4 миллионов человек.
Симптомы
Полиартрит может развиваться постепенно или иметь внезапное начало. Его проявления похожи на симптомы ревматоидного артрита:
· отек или покраснение кожи над пораженным суставом;
· повышение температуры тела до 38⁰ и выше;
· снижение массы тела.
Причины
Полиартрит – полиэтиологическое заболевание, то есть причин его возникновения может быть несколько, включая наследственную предрасположенность, нарушения иммунной системы, различные инфекции.
Полиартрит разделяют на серопозитивный и серонегативный.
Серопозитивный полиартрит развивается при наличии в организме пациента антител к собственным белкам. Другими словами, иммунные клетки, цель которых атаковать бактерии или вирусы и защищать организм, начинают нападать на собственные клетки.
Серонегативный полиартрит – в крови пациента нет таких антител.
Иногда полиартрит начинается на фоне случившейся ранее инфекции или заболевания, это значительно осложняет врачам диагностику.
В 2016 году описан случай полиартрита, который случился у 19-летней пациентки на фоне менингита.
Вирусы краснухи и паротита способны вызвать изменения иммунной системы, которые приводят к полиартриту.
Факторы риска полиартрита делятся на два типа: изменяемые и неизменяемые.
Факторы риска, которые можно изменить:
· Образ жизни. Курение, употребление алкоголя и прочие вредные привычки могут способствовать полиартриту.
· Окружение. Если ребенок растет в семье, где родители курят, то высока вероятность, что во взрослой жизни он будет иметь полиартрит.
Факторы риска, которые изменить нельзя:
· Возраст. Чем старше становится человек, тем выше у него риск полиартрита.
· Пол. По данным последних исследований, риск полиартрита у женщин выше, чем у мужчин.
· Наследственность. Присутствие определенных генов повышает риск полиартрита.
Существует несколько форм полиартрита. Вот некоторые из них:
Полиартикулярный ювенильный идиопатический артрит (ЮИА) – воспаление нескольких суставов у ребенка в возрасте до 16 лет без видимой причины. Он протекает с сильной болью и отеком как крупных, так и мелких суставов: голеностопных, коленных, тазобедренных, плечевых, локтевых, лучезапястных, даже верхне-челюстных и суставов шейного отдела позвоночника. Причины ЮИА неизвестны. Заболевание невозможно вылечить, но симптомы хорошо поддаются лечению и со временем могут становиться все менее интенсивными.
Волчанка. Кроме проявлений полиартрита это заболевание сопровождается поражением кожи, почек, центральной нервной системы.
Псориатический артрит. Как следует из названия, этот тип полиартрита ассоциирован с псориазом. Иногда заболевание начинается с артрита, а кожные проявления присоединяются позже. Характерные симптомы – красная сыпь с шелушением, пальцы рук и ног на одной стороне тела из-за отека приобретают сходство с сосиской.
Симптомы полиартрита не являются строго специфичными. Пациент может обратиться к врачу из-за жалоб, никак не связанных с суставами (например, из-за утомляемости и гриппоподобного состояния).
Существуют симптомы, которые могут сопровождать полиартрит и сигнализировать о наличии других заболеваний.
· Контрактура Дюпюитрена – уплотнение соединительной ткани на ладони с формированием тяжа, который не дает разогнуть пальцы.
· Фибромиалгия – мышечно-скелетная боль во всем теле.
· Гемохроматоз – избыточное накопление железа в организме приводит к воспалению составов.
· Воспаление кишечника (неспецифический язвенный колит и болезнь Крона) – воспаление в тонкой и толстой кишке.
· Болезнь Рейно – нарушение кровообращения пальцев и кистей рук, реже – пальцев ног. Характерны бледность или синюшность в зоне поражения.
Установить точный диагноз бывает довольно сложно, так как полиартрит имеет много форм, которые непросто дифференцировать.
Ниже перечислены симптомы, наличие хоть одного из которых должно насторожить и быть поводом для обращения к врачу:
· скованность длительностью более 30 минут с сохранением боли и отека;
· боль в суставах, которая затрудняет повседневную активность;
· горячая и красная кожа над суставом;
· длительность любого симптома более 3 дней;
· боль и отек неоднократно повторяются.
Врач в этой ситуации направит пациента на обследование, в первую очередь, анализ крови для обнаружения маркеров воспаления: ревматоидный фактор, С-реактивный белок и прочие.
Врач также осмотрит суставы: внешний вид, подвижность, болезненность. По показаниям будет назначена рентгенография.
Иногда требуется анализ синовиальной жидкости пораженного сустава.
При отсутствии должного лечения полиартрит может привести к поражению других органов.
· Легкие: рубцовое поражение легких сопровождается кашлем или одышкой.
· Глаза: склерит, синдром сухого глаза.
· Кожа: сыпь или появление подкожных бугорков.
· Сердце: воспаление сердечной сумки, сопровождающееся болью в груди. Повышается вероятность инфаркта.
Чем дольше человек страдает полиартритом, тем выше риск возможных осложнений.
Лечение
В настоящее время нет способов излечить полиартрит, но можно уменьшить воспалительный процесс приемом препаратов, упражнениями, изменением образа жизни.
Медикаментозное лечение полиартрита:
· Обезболивающие препараты (ацетаминофен);
· Нестероидные противовоспалительные препараты (ибупрофен, напроксен, диклофенак) – снимают боль и останавливают воспаление;
· Базовые противоревматические препараты, модифицирующие течение болезни – их действие более длительное, чем у обезболивающих, они замедляют течение болезни. Метотрексат – наиболее часто назначаемый препарат из этой группы.
· Биологические препараты – оказывают действие на иммунную систему организма. Чаще всего это инфликсимаб и этанерсепт.
· Стероиды в виде внутривенных инъекций или таблеток снижают воспаление и уменьшают боль. Длительное применение стероидов не рекомендуется из-за многочисленных побочных эффектов.
Препараты для лечения полиартрита обладают сильным действием, поэтому лечение нужно начинать только по назначению врача. Любое изменение дозировки производится врачом, пациент при этом должен находиться под наблюдением. Кроме того, при приеме некоторых препаратов нельзя употреблять алкоголь, все вопросы надо уточнить у лечащего врача.
Немедикаментозное лечение включает в себя физиотерапию, лечебную физкультуру, плавание, ходьбу, велоспорт. План упражнений нужно согласовывать с лечащим врачом или специальным тренером.
Читать статьи по темам:
Читать также:
Мезенхимальные клетки-предшественники в терапии ревматоидного артрита
Австралийская компания Mesoblast Limited получила разрешение на проведение II фазы клинического исследования препарата мезенхимальных клеток-предшественников в терапии ревматоидного артрита.
Ревматоидный артрит в глобальном масштабе
К 2015 году количество больных ревматоидным артритом вырастет на 75% по сравнению с 2005-м. И это при том, что в мире этот диагноз уже поставлен 21 миллиону человек.
Генетически модифицированные Т-лимфоциты для терапии артрита
После введения генетически модифицированных лимфоцитов мышам с артритом в очагах ревматоидного воспаления наблюдалось уменьшение количества T-хелперов и разрушительных процессов костной ткани, т.е. снижение аутоиммунной реакции.
Генотерапия при ревматоидном артрите: проверено на людях
Соскобы ткани из суставов двух пожилых пациенток, страдающих тяжелым артритом, инфицировали ретровирусом со встроенным геном белка, блокирующего действие интерлейкина-1. Затем экспериментаторы размножили захваченные вирусом клетки и вновь подсадили их в суставы пациенток. Уже через 4 недели обе женщины почувствовали себя лучше.
Начинаются испытания вакцины против ревматоидного артрита
Вакцины на основе собственных клеток пациента уже проходят клинические испытания у пациентов с онкологическими заболеваниями, но при ревматоидном артрите их испытают впервые. Экспериментальная стадия была весьма впечатляющей, и ученые рассчитывают, что вакцина сможет специфически подавлять патологический аутоиммунный ответ.
Читайте также:

