При каком давлении положен больничный лист
Обновлено: 28.05.2024
– Так что же такое тромбоз?
– Почему возникают тромбы? Можно ли выявить опасность? И как обезопасить себя от угрозы?
– Давайте разберемся, отчего в венах возникают тромбы. Для формирования тромбов необходимо сочетание трех факторов. Первый фактор – это повреждение внутренней поверхности сосудов (возникает после травматических, опухолевых или воспалительных заболеваний). Второй – замедление тока крови (происходит при сердечной недостаточности, длительном постельном режиме и варикозной болезни). И третий – повышенная свертываемость крови (отмечается при травмах, воспалительных процессах, оперативных вмешательствах и обезвоживании организма). Иногда достаточно и одной причины. При наличии же всех трех – тромбообразование неизбежно.
Различают два вида тромбозов — венозный и артериальный. Венозный встречается чаще. Он опасен своими осложнениями, самое тяжелое из которых — тромбоэмболия (закупорка ветвей) легочной артерии. Хирурги утверждают, что именно этим диагнозом объясняется треть случаев внезапной смерти. Более половины больных умирают в первые два часа после возникновения эмболии. Артериальные тромбы встречаются реже, но они более коварны. Находясь в быстром кровотоке, они чаще отрываются, вызывая сначала нарушение кровоснабжения того органа, который артерия снабжает кровью, а потом его гибель. Так тромбоз коронарных артерий ведет к инфаркту миокарда, артерий мозга — к инсульту.
Вены – достаточно нежные и легкоранимые анатомические образования. Стенки их значительно тоньше, чем у артерий такого же диаметра. Давление крови в венах значительно ниже, поэтому менее развит средний (мышечный) слой. Вены менее устойчивы к сдавливанию извне и к травмам, они легко вовлекаются в воспалительный процесс даже без участия микроорганизмов. Кроме того, в венах есть клапаны, повреждение которых и застой крови в зоне их расположения способствуют возникновению тромбов.
Поддержание крови в жидком состоянии обеспечивает одновременная работа огромного количества сложных биохимических механизмов. Они поддерживают точный баланс между свертывающей и противосвертывающей системами крови. Существует большое количество типичных, хорошо известных врачам ситуаций, при которых одновременно нарушается венозный кровоток и активизируется свертывающая система. Например, при любой хирургической операции в кровоток из тканей поступает большое количество тканевого тромбопластина – вещества, стимулирующего свертывание крови. Чем тяжелее и обширнее операция – тем больше выброс этого вещества. То же происходит и при любой травме.
Этот механизм сформировался в древнейшие времена, и без него человечество как биологический вид просто не выжило бы. Иначе любая травма у наших далеких предков, да и у нас, заканчивалась бы смертью от кровотечения. Организму как целостной системе безразлично, что нанесло рану – когти саблезубого тигра или скальпель хирурга. В любом случае происходит быстрая активизация свертывающего потенциала крови. Но этот защитный механизм зачастую может играть негативную роль, поскольку создает у оперированных больных предпосылки для образования тромбов в венозной системе.
– Понятно, что любая операция – это риск.
– Как определить тромбоз по внешним признакам? И кто чаще подвержен этому заболеванию?
– Коварство венозного тромбоза еще и в том, что его клинические проявления не вызывают у больного ощущения большой беды. Отек ноги, боли, обычно носящие умеренный характер, легкая синюшность конечности не пугают больных, и порой они даже не считают нужным обратиться к врачу.
При этом тромб без всякого предупреждения может через несколько секунд оторваться от стенки вены, превратиться в эмбол – тромб, который мигрирует по сосудам, и вызвать тяжелейшую тромбоэмболию легочных артерий с непредсказуемым исходом. По оценкам экспертов, в Российской Федерации ежегодно от легочной эмболии погибает около 100 000 человек. Таким образом, это заболевание уносит жизней больше, чем автомобильные катастрофы, региональные конфликты и криминальные инциденты, вместе взятые.
Из-за быстротечности и непредсказуемости легочную эмболию воспринимают как гром среди ясного неба не только пациенты, но и врачи. К счастью, не каждый венозный тромбоз осложняется тромбоэмболией, хотя их число и очень велико.
Тромбы чаще обнаруживаются у пожилых людей. Гиподинамия, сопутствующая малоподвижному образу жизни, провоцирует застой крови — один из главных факторов риска заболевания.
Одна из частых причин артериального тромбоза — атеросклероз.
Атеросклеротические бляшки вызывают сужение артерий. Кровоток затрудняется, и возникают благоприятные условия для образования тромбоза.
Доказана взаимосвязь между курением и образованием атеросклероза, а значит, и возникновением тромбов.
Но чаще всего риску тромбозов подвергаются люди, имеющие склонность к образованию тромбов – тромбофилии. Она может быть генетической, связанной с повреждениями гена, и передаваться по наследству. А в некоторых случаях может быть обусловлена нарушением равновесия свертывающей и противосвертывающей систем.
– Тромбы часто образуются летом, почему?
– Причин тому несколько. Главная — путешествия, вернее, сопутствующие им авиаперелеты. Авиапассажиры долго сидят в неудобных позах, вены пережимаются, а низкое давление и крайне сухой воздух в салонах самолета способствуют застою крови и быстрому обезвоживанию организма. Чтобы избежать тромбообразования, перед полетом нужно натянуть компрессионный трикотаж (он улучшает ток крови в ногах), принять четверть таблетки аспирина, уменьшающего вязкость крови. А во время перелета почаще разминать ноги: стараться вставать и ходить по салону после того, как самолет набрал высоту, каждые 30 минут.
Вторая причина — летнее желание похудеть. Чаще образуются тромбы у женщин, сидящих на диетах (вывод лишней жидкости из организма — основа диет, а с этого и начинается обезвоживание организма) или принимающих противозачаточные таблетки (они повышают свертываемость крови).
– Можно ли почувствовать притаившуюся опасность?
– Как лечатся тромбозы?
– Так как обезопасить себя от тромбов?
– В первую очередь вести активный образ жизни — физическая нагрузка улучшает крово-обращение, препятствует возникновению застоя крови, улучшает обменные процессы в организме.
Необходимо правильно питаться — основу рациона должна составлять растительная пища, не содержащая холестерина. Нельзя допускать обезвоживания организма — нехватка жидкости повышает вязкость крови.
Берегите себя: травмы, операции, инфекционные заболевания — фактор риска появления тромбов. Вовремя проходите обследования. Ультразвуковое дуплексное сканирование вен, в ходе которого измеряется диаметр вены, определяется скорость кровотока. Нередко на ультразвуке можно увидеть сам тромб. Сдавайте кровь на холестерин, проходите коагулограмму (анализ на свертываемость крови). Проходите биохимический анализ крови (высокий уровень показателя, который называется D-димер, — ключевой индикатор тромбоза, но может быть повышен и при других заболеваниях).
Углубленные исследования на тромбофилию достаточно дорогостоящие, чтобы их делать всем обеспокоенным своим здоровьем, но мы их все же рекомендуем, когда в семье у кого-то из родственников (папа, мама, братья, сестры, дяди, тети, бабушки, дедушки) были тромбозы или тромбоэмболии, а также случаи внезапных смертей родственников в возрасте до 55 лет. Или в случае возникновения тромбоза у человека в возрасте до 50 лет. Также рекомендуем в случае беспричинного рецидива тромбоза любой локализации.
Эти обследования необходимы для определения более точного метода лечения.
Современная медицина располагает широким набором средств для диагностики и лечения острых венозных тромбозов и тромбоэмболии легочных артерий. Тем не менее следует помнить, что лучший путь борьбы с этим опаснейшим осложнением – профилактика, проводимая в содружестве врача и пациента.
Борьба с избыточным весом, с неконтролируемым приемом гормональных средств, курением, гиподинамией, сознательное и активное выполнение врачебных рекомендаций способны значительно снизить частоту трагедий и несчастий, вызываемых этим заболеванием.
Правила получения и продления листка нетрудоспособности или, как многим привычнее, больничного листа, закреплены сразу несколькими нормативными актами.
В каких случаях и сколько раз в году можно брать больничный лист?
Закон не регламентирует ни количество взятых больничных листов, ни срока, который необходим для выздоровления. Подразумевается, что больничный выдаётся на период действительной нетрудоспособности работника, до его полного излечения.
Корректируется только срок первичного документа о нетрудоспособности, процедура его продления и ограничения по выплате денежного пособия.
Законодатель закрепляет полный перечень обстоятельств, при которых можно рассчитывать на оформление больничного листа и выплату пособия, а именно:
- лечение в стационаре;
- карантин – выдается человеку, который контактировал с больным опасным заболеванием (оспа, тиф, дифтерия, сальмонеллез и т.д.);
- декретный отпуск, усыновление ребенка до 3-х месячного возраста;
- протезирование (включая время проезда туда и обратно);
- долечивание в санатории сразу после стационара;
- уход за больным - взрослым и ребенком;
- иное состояние (например, медицинские манипуляции, отравление).
На какой срок можно взять оплачиваемый больничный лист?
Врач может выдать первый листок нетрудоспособности на срок до 15 дней.
Фельдшер или стоматолог имеют право освободить от работы только на 10 дней.
Продление срока действия больничного производится через врачебную комиссию. Если на ней подтверждается нетрудоспособность больного, продолжать лечение можно до полного выздоровления. При этом через каждые 15 дней придётся обращаться за новым подтверждением.
В таком порядке продлевать больничный можно в пределах 10 месяцев, а по отдельным заболеваниям и травмам – до 1 года. По истечении этого срока его больше не продлевают. Гражданин возвращается на работу, или вопрос выносится на рассмотрение медико-социальной экспертизы (МСЭ) для изучения возможности оформления ему инвалидности.
При выраженном неблагоприятном прогнозе течения болезни пациента направляют на МСЭ уже по истечении 120 дней с момента открытия первого больничного листа.
При необходимости сразу после выписки из стационара чтобы продолжить реабилитацию в санаторно-курортных условиях предусмотрено продление больничного на 24 дня.
Для лица, работающего на основании срочного договора, заключенного до полугода, существует ограничение: срок оплачиваемого больничного, при условии, что он заболел в период действия договора, не более 75 дней.
Если возникла необходимость взять больничный по уходу за больным, закон ограничит общее количество оплачиваемых дней в течение 1 года:
- для ребёнка до 7 лет - 60 дней с простыми заболеваниями, 90 дней – с входящими в список;
- для школьника с 7 до 15 лет – 45 дней, каждый больничный сроком не более 15 дней;
- для инвалида до 18 лет – 120 дней;
- для ребёнка, больного онкологическими заболеваниями и ВИЧ – без ограничений;
- для взрослых членов семьи – 30 дней, каждый больничный сроком не более 7 дней.
На какой размер пособия можно рассчитывать?
Вопрос, который интересует преимущественно лиц с небольшим трудовым опытом – какой процент от суммы зарплаты будет компенсирован страховой компанией и работодателем.
Расчет размера пособия по временной нетрудоспособности по причине заболевания напрямую зависит от стажа работы.
Работник, имеющий минимальный трудовой стаж – до 5 лет, имеет право на выплату пособия в размере 60% от заработной платы.
При стаже 5-8 лет сумма пособия повышается до 80%.
После 8 лет стажа работнику положено выплачивать 100% заработной платы на протяжении всего периода освобождения от рабочего процесса.
Но и здесь есть исключения. Если больничный лист открывается в случае получения производственной травмы или профзаболевания, и работник имеет на это подтверждающий акт, ему положена выплата 100% пособия без внесения корректив по страховому стажу.
Возможность восстановить здоровье, не теряя рабочего места и получая при этом пособие - настоящий подарок правового государства своим гражданам. Если им пользоваться по мере необходимости, не допуская злоупотреблений, можно жить долго и полноценно, отдалив возрастное ухудшение своего самочувствия на неопределённый срок.
Главный врач онкологической клиники De Vita Уварова Светлана Николаевна отвечает на часто задаваемые вопросы пациентов.
Правда ли, что химиотерапия является причиной серьезных осложнений на сердце и другие органы?
Химиотерапия является токсичным методом лечения, но с предсказуемым профилем токсичности. Например, довольно большая группа химиопрепаратов (в том числе антрациклины, таксаны, таргетный препарат трастузумаб) обладает кардиотоксическим эффектом, который может выражаться бессимптомными изменениями на ЭКГ, инфарктом миокарда, вплоть до развития токсической кардиомиопатии с явлениями тяжелой сердечной недостаточности, рефрактерной к лечению.
В таких случаях пациенту необходимо регулярно наблюдаться у кардиолога для своевременной диагностики и эффективной терапии кардиальных осложнений.
Здесь пациенту главное - внимательно следить за своим состоянием и рассказывать лечащему врачу обо всех новых симптомах. Химиотерапевту, в свою очередь, важно строго соблюдать параметры качества и стандарты введения химиопрепаратов (разведение, интенсивность введения, длительность инфузий). В таком случае получается достигнуть минимального уровня токсичности химиопрепаратов без снижения эффективности их действия.
Бывает ли "легкая" химиотерапия?
В современной клинической практике нет деления на "легкую" и "тяжелую" химиотерапию. Переносимость такого лечения зависит от сопроводительной терапии, которую пациенты получают во время и между циклами химиотерапии.
Можно ли продолжать работать во время прохождения химиотерапии?
Конечно. Сегодня в наших руках есть целый арсенал эффективных препаратов сопровождения химиотерапии, что позволяет нам справляться со всеми нежелательными явлениями при лечении и сохранить пациенту привычный образ жизни.
Мы - за комфортную химиотерапию и активную жизнь пациента. Нельзя ложиться и просто лежать. Не устану повторять, что правильный настрой на лечение - это половина успеха.

Уварова Светлана Николаевна
Главный врач, онколог-химиотерапевт, врач высшей категории, врач паллиативной медицины
Правда ли, что если сильно тошнит, то значит проводимая химиотерапия эффективна?
Нет, это неправда. Тошнота и рвота являются побочными эффектами химиотерапии и не связаны с противоопухолевым эффектом лечения. Тошноту можно и нужно купировать, для этого у химиотерапевтов имеется большое количество антиэметиков с различными механизмами действия и точками приложения.
Влияют ли противорвотные препараты на эффективность химиотерапии?
Клинически доказано, что современные противорвотные препараты не снижают противоопухолевый эффект.
Может ли увеличение суточной дозы противорвотных средств повысить их эффективность?
Нет, повышение дозы противорвотных средств сверх рекомендованной не приводит к увеличению их эффективности. Противорвотные препараты подбираются индивидуально в зависимости от вида химиотерапии и профиля токсичности химиопрепаратов.
Можно. Необходимо выяснить причину развития болевого синдрома и правильно оценить его интенсивность и характер. В связи с различными причинами и видами боли не существует универсального анельгетика для всех пациентов.
Что делать при потере аппетита?
Следует употреблять продукты с максимальным содержанием питательных веществ при минимальном объеме, например: орехи, мед, яйца, взбитые сливки, мороженое. Гастроэнтеролог нашей клиники составил подробные рекомендации по питанию, с ними вы можете ознакомиться в специальном разделе нашего сайта.
Можно ли уменьшить тяжелую одышку, связанную с онкозаболеванием?
Можно, фармакологическими и нефармокологическими вмешательствами. Выбор метода зависит от причины возникновения диспноэ (одышки).
Можно ли голодать онкологическим пациентам?
Нельзя. У онкологических больных в организме развивается дефицит эссенциальных (жизненно необходимых) веществ и практически всегда есть дисбаланс между энергетическими потребностями и количеством поступающих килокалорий и белка.
В большинстве случаев нельзя. При разных диагнозах применяются разные химиопрепараты, вызывающие выпадение волос в большей или меньшей степени. Но существует эффективное решение данной проблемы - это мезотерапия, курсовая процедура, которую выполняет онкокосметолог нашей клиники. Мезотерапия для волос – это инъекционное введение комплекса витаминов и микроэлементов в кожу головы для пробуждения спящих фолликулов и интенсивного роста волос.
Мы в полной мере понимаем, как важно сохранять уверенность в себе и своих силах, чтобы поддерживать привычный, активный образ жизни. Поэтому мы занимаемся эстетической реабилитацией наших пациенток, и как только они заканчивают лечение, помогаем им как можно скорее восстановить волосы после химиотерапии и вернуться к привычному облику.
Увеличивает ли эндокринотерапия риск развития рака молочной железы?
В настоящее время активно изучается вопрос о причинах возникновения злокачественных новообразований, в том числе и рака молочной железы. Среди множества факторов (возраст, наследственность, курение и т д) звучит и эндокринотерапия (прием оральных контрацептивов, гормонозаместительная терапия, ЭКО, фитоэстрогены).
Да, рак молочной железы - это гормонозависимая (эстрогенассоциированная) опухоль. Однако нельзя однозначно ответить на вопрос, повышается ли риск развития рак груди при использовании гормональных медикаментов.
В этом случае в этой весьма активной дискуссии звучат два вопроса: применение оральных контрацептивов и использование заместительной эндокринотерапии.
Согласно статистическим данным, применение оральных контрацептивов считается минимальным риском развития рака груди, причем связано это с длительностью их применения. Установлено некоторое увеличение количества заболевших женщин, использовавших оральные контрацептивы непрерывно в течение более 10-ти лет.
Однако следует заметить, что регулярный менструальный цикл, устанавливаемый при применении оральных контрацептивов, только позитивно сказывается на состоянии ткани молочной железы.
Применение заместительной эндокринотерапии в периоде постменопаузы, хоть и является фактором риска развития рака молочной железы, но в настоящее время это спорный вопрос. С определенной долей уверенности ученые отмечают, что некоторое увеличение риска рака молочной железы наблюдаются во время использования заместительной эндокринотерапии, но по ее окончании риски снижаются.
Действие на организм фитоэстрогенов также активно исследуется. Установлено, что в организме человека они могут действовать не только как эстрогены, но и как антиэстрогены.
Экспериментально доказано, что фитоэстрогены действительно способны связываться с теми же рецепторами, что и эстрогены в организме человека. Большинство фитоэстрогенов действуют так же, как слабые антиандрогены. Они снижают влияние мужских половых гормонов, поэтому мужчинам стоит с осторожностью употреблять продукты их содержащие (пиво, бурбон, соя, рис). Фитоэстрогены успешно применяют при лечении андрогенной алопеции, акне, жирной себореи. Убедительных же данных за онкологическую активность этих веществ в настоящий момент нет.
Риски образования гормонзависимых опухолей, в том числе и рака молочной железы, при ЭКО также обсуждаются и изучаются. Конечно, гормональная гиперстимуляция не может быть для женского организма абсолютно безобидной, однако и однозначной связи между процедурами ЭКО и изученном увеличенном риске онкологических заболеваний нет. Сложно сказать, будут ли гормонозависимые опухоли, возникшие у пациенток после ЭКО, связаны с самой процедурой или с иными факторами (в том числе и с факторами, которые заставили пациентку прибегнуть к процедуре ЭКО).
В любом случае, перед тем как прибегнуть к ЭКО, пациентку тщательно обследуют, в том числе и состояние молочных желез. При выявлении любых проблем в молочных железах процедура ЭКО откладывается до устранения этих проблем.
Вы проснетесь в палате реанимационного отделения. Анестезиолог и медсестра/медбрат будут следить за температурой вашего тела, пульсом, артериальным давлением и другими показателями. Во время операции Вам могут ввести катетер в мочевой пузырь для отслеживания количества выделяемой мочи. Вам также установят плевральную дренажную трубку, подсоединенную к дренажному устройству. После операции в течение первых часов/суток ваш голос может слегка отличаться от обычного, это нормально. Вы можете остаться в реанимационной палате в течение одних или нескольких суток, в зависимости от вашего состояния после операции. Затем вас переведут в палату на хирургическом отделении, где Вы лежали изначально.
Часто задаваемые вопросы
Буду ли я испытывать боль после операции?
Вы будете испытывать болевые ощущения после операции, это нормально. Ваш лечащий врач и медсестра/медбрат будут часто спрашивать вас о болевых ощущениях и давать обезболивающие лекарства по мере необходимости. Если боль не утихает, сообщите об этом врачу или медсестре/медбрату. Обезболивание крайне необходимо для того, чтобы вы могли откашливаться, глубоко дышать, а также вставать с постели и ходить. Помните, что прием обезболивающих препаратов может привести к возникновению запоров (задержка стула в сроке более 2-3 дней). В случае возникновения запора обратитесь к лечащему врачу. При выписке ваш лечащий врач даст рекомендации о приеме обезболивающих препаратов.
Что такое плевральный дренаж и зачем он мне?
Плевральная дренажная трубка представляет собой гибкую трубку для отвода крови, жидкости и воздуха, скапливающихся в плевральной полости после операции. Эта трубка устанавливается между ребрами в пространство между грудной клеткой и легкими (см. рисунок 1).
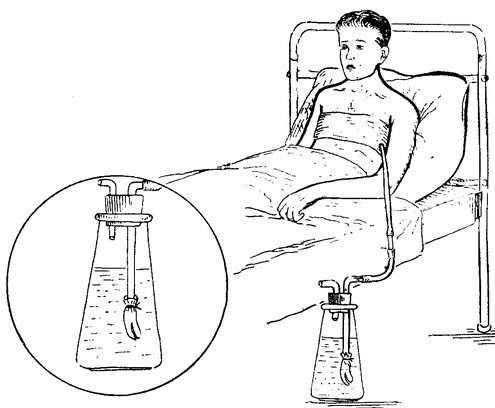
Плевральный дренаж и плевральная банка.
Сроки дренирования плевральной полости индивидуальны для каждого пациента. Удаление плеврального дренажа производится лечащим врачом при соблюдении 2х условий: 1) количество выделяемой жидкости не превышает 200мл/сутки 2) отсутствие поступления воздуха по дренажу
Почему важно ходить после операции?
Ходьба помогает предотвратить образование сгустков крови в ногах. Она также снижает риск возникновения других осложнений, например, пневмонии. Во время пребывания в больнице в послеоперационном периоде постарайтесь поставить себе задачу ежедневно проходить по 1,5-2км.
Смогу ли я принимать пищу после операции?
Вы постепенно вернетесь к привычному рациону питания, когда будете к этому готовы. Ваш лечащий врач предоставит вам дополнительную информацию.
Могу ли я принимать душ?
Вы можете принять душ через 48 часов после удаления плевральной дренажной трубки. Теплый душ расслабляет и помогает уменьшить мышечную боль. Старайтесь избегать контакта раны с водой, до момента ее полного заживления. В случае если вы все же намочили повязку – обратитесь к своему лечащему врачу для смены повязки.
Когда ко мне смогут прийти посетители?
Посетители могут навещать вас, как только вас переведут из реанимационной палаты на хирургическое отделение. Часы, в которые разрешено посещение вы можете узнать у вашего лечащего врача на отделении.
Когда меня выпишут из больницы?
Продолжительность вашего пребывания в больнице зависит от многих факторов, например, от вида перенесенной операции и успешности восстановления. Вы будете оставаться в больнице до тех пор, пока ваш лечащий врач не посчитает, что вы готовы вернуться домой. Ваш врач сообщит вам, в какой день и в какое время вы можете ожидать выписки. Ваш врач скажем вам, если вам будет необходимо остаться в больнице дольше запланированного времени. Ниже приводятся примеры причин, по которым вам может понадобиться остаться в больнице на более длительное время:
- продолжительный сброс воздуха по плевральному дренажу;
- проблемы с заживлением послеоперационных ран;
- проблемы с дыханием;
- повышение температуры в послеоперационном периоде (38,0 °C) и выше.
Длительность присутствия болевых ощущений и дискомфорта в области операционного доступа у каждого человека разная и зависит от большого количества факторов. Так, болезненные ощущения после открытых операций будут более сильными и длительными нежели чем после видеоторакоскопических и роботических операций. У некоторых людей боли в области послеоперационной раны, ощущение стянутости или ломота в мышцах могут продолжаться в течение 6 месяцев или дольше. Это не означает, что с вами что-то не так. Следуйте приведенным ниже рекомендациям. Принимайте обезболивающие лекарства в соответствии с указаниями врача и по мере необходимости. Позвоните вашему врачу, если назначенное лекарство не снимает боль. Не садитесь за руль и не употребляйте спиртные напитки, если вы принимаете рецептурное обезболивающее лекарство. По мере заживления послеоперационных ран боль будет становиться слабее, и вам будет требоваться все меньше обезболивающего лекарства. Для облегчения боли и дискомфорта подойдут легкие обезболивающие средства, нестероидные противовоспалительные препараты: кетанов, ибупрофен (нурофен-экспресс), найз (нимисулид), ксефокам (лорнаксикам), диклофенак, а также другие препараты этой группы. Обезболивающие лекарства должны помочь вам по мере возврата к привычному образу жизни. Принимайте достаточное количество лекарства, чтобы вы могли спокойно выполнять упражнения. Помните, что небольшое усиление боли при повышении уровня активности является нормальным. Следите за временем приема обезболивающих лекарств. Обезболивающие лекарства наиболее эффективны через 30–45 минут после их приема. Лучше принимать лекарство при первом появлении боли и не ждать ее усиления.
Как мне ухаживать за послеоперационными ранами?
После операции у вас останется несколько разрезов. Расположение разрезов будет зависеть от типа выполненной операции. Они будут выполнены в месте проведения операции и в месте стояния плевральной дренажной трубки. У вас может возникнуть некоторое онемение под и над разрезом, а также по ходу межреберья, где выполнен разрез. Вы также можете ощущать покалывание и повышенную чувствительность в зоне вокруг разрезов в процессе их заживления. Ко времени выписки из больницы послеоперационные раны начнут заживать.
Ежедневно меняйте повязку на ране и обрабатывайте рану с использованием кожных антисептиков/бриллиантового зеленого/бетадина (обратитесь к своему лечащему врачу для разъяснения принципов ухода за послеоперационными ранами).
При выписке вашим лечащим врачом будут даны рекомендации о сроках снятии швов с послеоперационных ран. Для этого вам необходимо будет обратиться к хирургу в поликлинику по месту жительства.
В случае если после выписки из стационара в ваших послеоперационных ранах появились выделения – свяжитесь с вашим лечащим врачом.
Чем мне следует питаться дома?
Соблюдение сбалансированной диеты с высоким содержанием белка поможет вам быстрее восстановиться после операции. Ваш рацион должен включать источник здорового белка при каждом приеме пищи, а также фрукты, овощи и цельные злаки.
Как я могу предотвратить возникновение запоров?
После операции ваш стул изменится. Возможны проблемы с опорожнением кишечника (отделением кала). Если можете, пейте по 8 стаканов (250-300 мл каждый, всего 2 л) жидкости ежедневно. Пейте воду, соки, супы, молочные коктейли и другие напитки без кофеина. Напитки с кофеином, такие как кофе и сладкая газированная вода, выводят жидкость из организма. Для лечения запоров применяются как рецептурные, так и безрецептурные лекарственные средства. В случае возникновения запоров начните с 1 из следующих безрецептурных препаратов: Докузат натрия (Норгалакс) 100 мг. Принимайте по 3 капсулы один раз в сутки. Это средство размягчает стул и вызывает лишь незначительные побочные эффекты. Сенна 2 таблетки перед сном. Это стимулирующее слабительное средство, которое может вызывать спазмы.
Как я могу ускорить процесс восстановления?
Выполняйте физические упражнения не менее 30 минут в день. Это позволит вам окрепнуть, улучшит ваше самочувствие и будет способствовать выздоровлению. Включите в расписание вашего дня ежедневную прогулку. Подойдут просто прогулки по улице, ходьба на тренажерной дорожке. Если погода не очень подходит для пеших прогулок, можно провести время в торговом центре. В качестве тренировки подойдет также подъем по лестнице. Вернувшись домой продолжайте делать глубокую дыхательную гимнастику и упражнения, стимулирующие откашливание. Пейте жидкости, чтобы мокрота не была густой и легко отхаркивалась. Спросите у своего врача, сколько жидкости вам следует выпивать ежедневно. Для большинства людей это будет не менее 8–10 стаканов (объемом 250-300 мл) воды или других жидкостей (например, соков) в день. В зимние месяцы включайте в спальне увлажнитель воздуха. Соблюдайте инструкции по очистке этого устройства. Часто меняйте в нем воду. Избегайте контактов с людьми, у которых болит горло или наблюдаются симптомы простудных заболеваний или гриппа. Все это может стать причиной развития инфекции.
Не употребляйте спиртные напитки, особенно если вы принимаете обезболивающее лекарство.
Могу ли я вернуться к обычным делам?
Очень важно, чтобы после операции вы вернулись к своим обычным делам. Распределите их выполнение на весь день. Пешие прогулки и подъемы по лестнице являются превосходной физической нагрузкой. Постепенно увеличивайте расстояние, которое вы проходите пешком. Поднимайтесь по лестнице медленно, отдыхая и останавливаясь по мере необходимости. Выполняйте легкую работу по дому. По мере сил старайтесь вытирать пыль, мыть посуду, готовить простые блюда и выполнять другие дела. Занимаясь делами, задействуйте ту руку и плечо, со стороны которых проводилась операция. Например, мойтесь, расчесывайте волосы, доставайте вещи с полки шкафа именно этой рукой. Это поможет восстановить функции руки и плеча в полном объеме.
Вы можете вернуться к привычной сексуальной жизни, как только заживут послеоперационные раны, и вы не будете испытывать при этом боль или слабость.
Ваш организм сам подскажет вам, когда вы переутомляетесь. Увеличивая интенсивность нагрузок, следите за реакцией организма. Вы можете заметить, что у вас больше сил по утрам или во второй половине дня. Планируйте свои дела на то время дня, когда вы чувствуете себя энергичнее.
Нормально ли чувствовать усталость после операции?
Обычно у человека после операции меньше сил, чем обычно. Продолжительность восстановления у всех разная. Повышайте активность с каждым днем по мере ваших возможностей. Всегда соблюдайте баланс между периодами активности и периодами отдыха. Отдых — это важный фактор вашего выздоровления. Возможно, вам потребуется некоторое время, чтобы вернуться к обычному режиму сна. Старайтесь не спать в течение дня. Вам также поможет душ перед сном и прием назначенных обезболивающих лекарств.
Когда я смогу водить машину?
Вы сможете снова сесть за руль после того, как: амплитуда движений руки и плеча, со стороны которых проводилась операция, восстановится в полном объеме; вы не будете принимать наркотические обезболивающие лекарства (которые вызывают у вас сонливость) в течение 24 часов.
Могу ли я лететь на самолете?
Не летайте на самолете, пока это не разрешит ваш лечащий врач, в первые месяцы после операции старайтесь воспользоваться другими видами транспорта или вовсе откажитесь от поездок на дальние расстояния.
Когда я смогу вернуться на работу?
Сроки возвращения на работу зависят от того, какая у вас работа, какую операцию вы перенесли, и как быстро восстанавливается ваш организм. Если для возвращения на работу вам необходима справка, обратитесь к вашему врачу.
Когда я смогу поднимать тяжести?
Прежде чем поднимать тяжести, проконсультируйтесь со своим врачом. Обычно не рекомендуется поднимать ничего тяжелее обычного пакета с продуктами (5 кг) в течение как минимум 1 месяца после операции. Спросите у своего врача, как долго вам следует воздерживаться от поднятия тяжестей. Это зависит от типа перенесенной операции.
К каким врачам мне нужно обратиться после операции?
Во время выписки из стационара ваш лечащий врач отдаст вам на руки выписной эпикриз с дальнейшими рекомендациями. В случае необходимости консультации каких-либо специалистов, в эпикризе будет это указано.
По каким вопросам стоит связываться с лечащим врачом?
Иногда в послеоперационном периоде пациента могут беспокоить следующие состояния:
- появилась или усугубилась одышка;
- отек грудной клетки, шеи или лица;
- резко изменился голос;
- повысилась температура (38,0 °C) или выше;
- резко усилилась боль, которая не проходит после приема обезболивающего лекарства;
- появилось покраснение или припухлость вокруг послеоперационной раны;
- появились выделения из послеоперационной раны, которые имеют неприятный запах, густую консистенцию или желтый цвет (похожие на гной);
- отсутствует стул в течение 3 дней или дольше;
- появились новые симптомы или физические изменения;
А также если у вас возникли любые вопросы или опасения, касательно вашего здоровья – свяжитесь со своим лечащим врачом.
Читайте также:

