На работе можно заработать только геморрой
Обновлено: 19.05.2024
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в заднем проходе: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Боль, возникающая в области заднего прохода (ануса), сопровождается существенным дискомфортом, а ее интенсивность объясняется наличием здесь значительного количества нервных окончаний.
Разновидности боли в заднем проходе
Болезненные ощущения в области заднего прохода могут характеризоваться как тупые и ноющие, обжигающие, резкие, пронзающие, спазмические, иррадиирующие в нижнюю часть живота, копчик и промежность. Часто врач может поставить предварительный диагноз на основании характера боли.
Боль может беспокоить при ходьбе, долгом нахождении в положении сидя, в момент акта дефекации и сразу после него.
Возможные причины боли в заднем проходе
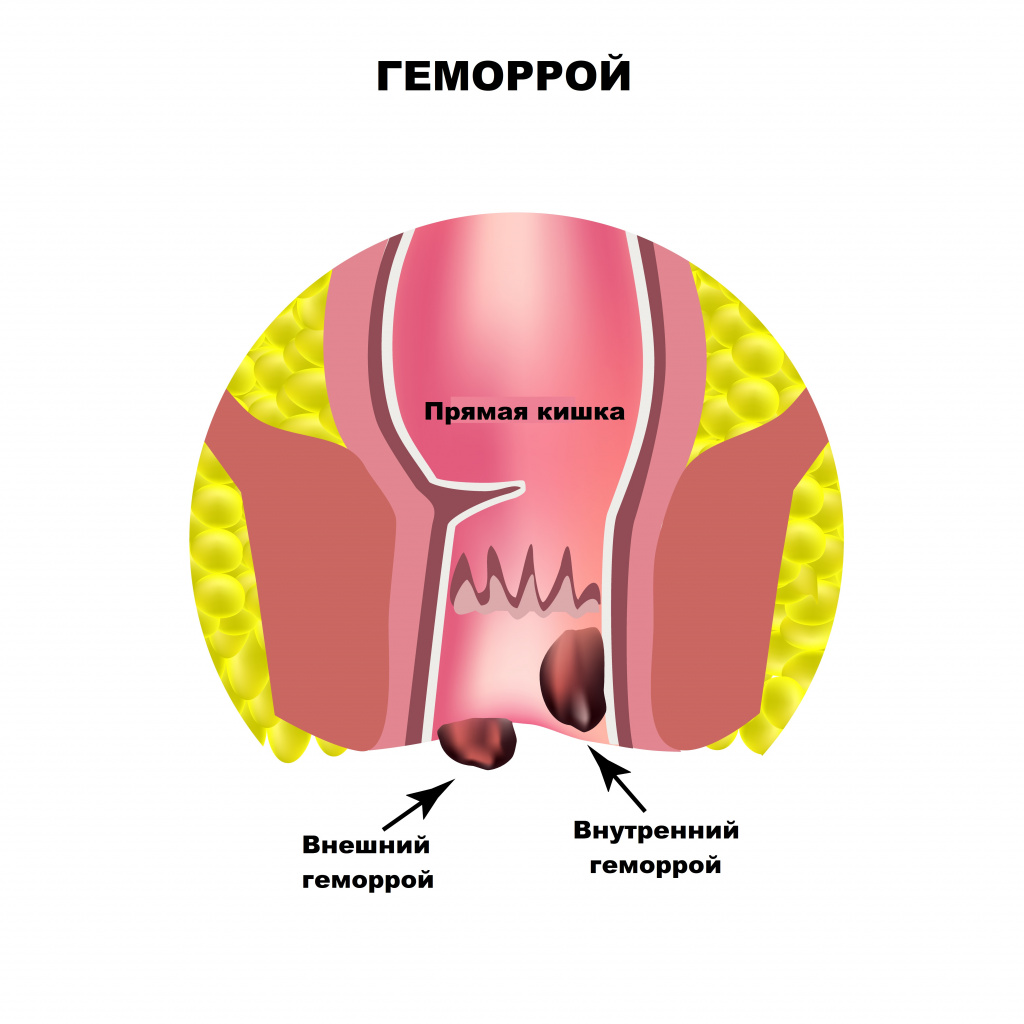
Основными причинами боли в области заднего прохода являются заболевания прямой кишки. Оценка их распространенности выводит на первое место геморрой. Начальными симптомами геморроя служат чувство неполного опорожнения после дефекации, дискомфорт и зуд в анальном отверстии.
Боль при геморрое появляется только при осложнении заболевания - выпадении и тромбозе геморроидального узла.
Развитие геморроя вызывают наследственные факторы, а также неправильный образ жизни, нерациональное питание, некоторые заболевания, например цирроз печени. Длительное пребывание в сидячем положении, горячие ванны, подъем тяжестей, тесная одежда – все эти факторы приводят к венозному застою в области малого таза и формированию геморроидальных узлов. Если при этом каловые массы имеют плотную консистенцию из-за недостатка жидкости и растительных волокон в пище, то акт дефекации сопровождается длительным натуживанием, которое, в свою очередь, способствует выпадению узлов в просвет прямой кишки.
Выпячивание или выпадение геморроидальных узлов, их ущемление сопровождаются чувством тянущей боли, распирания, зуда. Симптомы усиливаются после острой пищи, тяжелого физического труда, подъема тяжестей. Разрыв сосудов ведет к упорным кровотечениям, при этом на каловых массах хорошо заметны сгустки алой крови. Длительно протекающее заболевание приводит к появлению боли в заднем проходе при любой физической нагрузке, нахождении в вертикальном положении или при ходьбе.
Среди заболеваний, вызывающих боль в заднем проходе, второе место занимает сфинктерит – воспаление слизистой оболочки круговой запирательной мышцы. Сфинктерит чаще всего развивается на фоне заболеваний желудочно-кишечного тракта: панкреатита, язвенной болезни желудка и двенадцатиперстной кишки, хронических гастритов и дуоденитов, синдрома раздраженной прямой кишки. Запор или понос, сопровождающие эти заболевания, повышают риск развития воспалительных процессов в прямой кишке. В начальной стадии заболевания пациенты жалуются на боль в заднем проходе, жжение и зуд, которые усиливаются при дефекации. Затем возникают ложные позывы к дефекации и гнойные выделения из заднего прохода, поэтому на каловых массах обнаруживается пенящаяся слизь либо гной. Иногда боль может отдавать в промежность и соседние органы.
Третье место по распространенности заболеваний прямой кишки, которые дают сильные и упорные боли в заднем проходе, занимают трещины прямой кишки. Для этой патологии характерна боль во время дефекации и после нее, возможно выделение небольшого количества крови.
К появлению трещин могут приводить застойные явления в сосудистой сети, нарушение нервно-мышечной регуляции, травмы. Последние чаще всего обусловлены повреждением слизистой оболочки кишки твердыми каловыми массами.
Часто трещины сочетаются с геморроем, что сопровождается выпадением узлов и более обильным кровотечением. Сочетание этих состояний приводит к формированию порочного круга: боль во время дефекации вызывает спазм мышц сфинктера заднего прохода, а спазм усиливает боль. Незначительные кровотечения вследствие анальной трещины возникают во время или после дефекации. При отсутствии своевременного лечения болезнь приобретает хронический характер и сопровождается воспалением окружающих тканей. Иногда трещина приводит к возникновению свища (фистулы) – патологического хода между прямой кишкой и поверхностью кожи около анального отверстия.
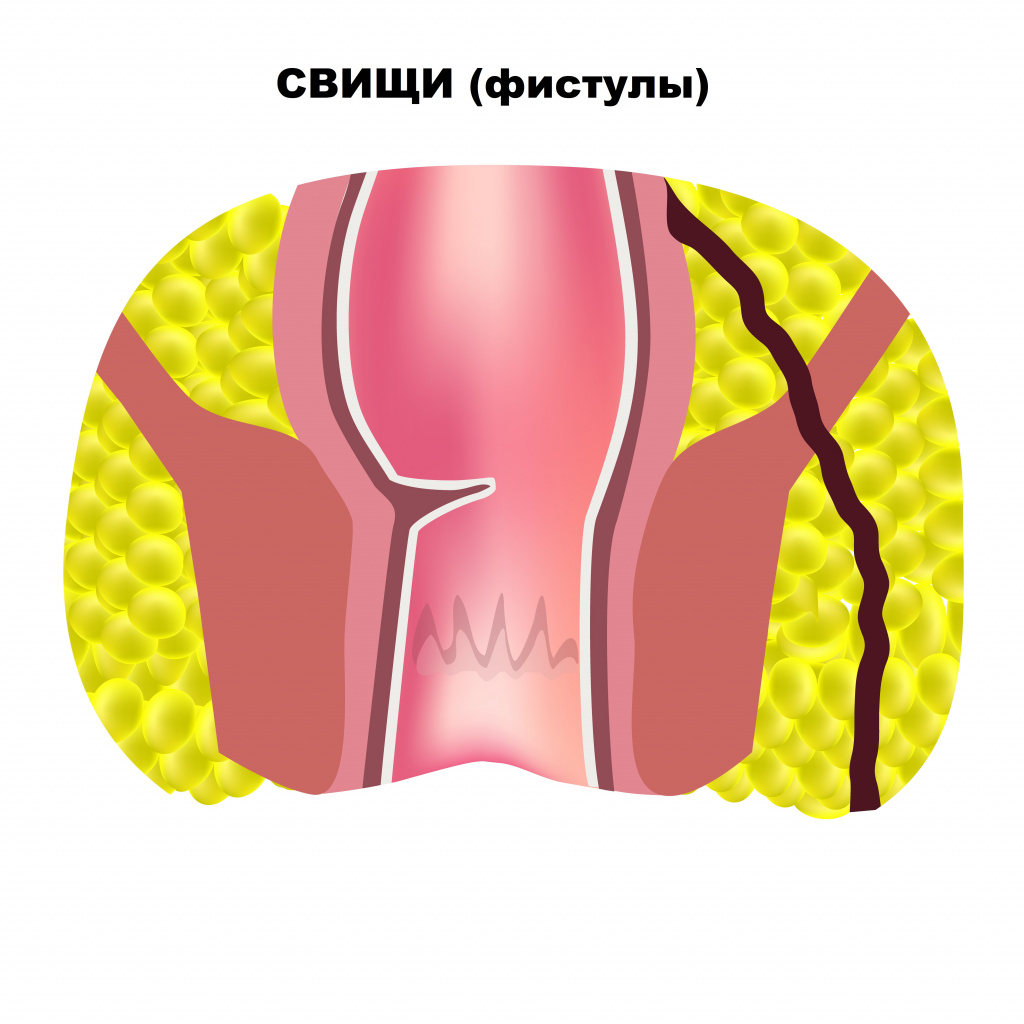
К формированию свища прямой кишки приводит также парапроктит. Это острое воспаление тканей, окружающих прямую кишку.
О парапроктите свидетельствует усиление боли, возникновение припухлости в области заднего прохода, повышение температуры тела до 38°C и выше.
Свищ может не закрываться несколько месяцев, а потом рецидивировать.
Злокачественные опухоли, формирующиеся в анальной области, характеризуются ярко выраженной симптоматикой: алой кровью в кале, примесью слизи, болью в заднем проходе (сначала во время дефекации, а потом в течение всего дня), отдающей в половые органы, бедро, низ живота. Клинические симптомы геморроя и злокачественных опухолей схожи между собой.
Боль в заднем проходе не обязательно связана с заболеваниями прямой кишки. Ее причиной могут стать патологии смежных органов и тканей, в частности, эпителиальный копчиковый ход, который проявляется болью в области крестца лишь в случае воспаления. Это образование формируется в период эмбрионального развития и представляет собой узкий канал, выстланный эпителием, внутри которого находятся волосяные луковицы и сальные железы.
Еще одна причина боли в заднем проходе - кокцигодиния – воспаление в области копчика.
В значительной доле случаев кокцигодиния представляет собой спазм глубоких мышц тазового дна в результате раздражения болевых рецепторов окружающих тканей при радикулопатиях, тяжелых родах, воспалительных заболеваниях органов малого таза. Боль в области заднего прохода появляется при определенном положении тела, во время наклонов или акта дефекации.
Боль в заднем проходе характерна и для простатита. При остром простатите помимо острой боли в промежности, паху и в области заднего прохода возможны повышение температуры тела, болезненные мочеиспускание и дефекация. Однако чаще простатит развивается постепенно, приобретая хроническую форму. При этом пациента беспокоят те же симптомы, но их выраженность значительно снижена.
Диагностика и обследования при боли в заднем проходе
Диагностика начинается с тщательного опроса пациента, в ходе которого врач уточняет интенсивность, продолжительность и характер болевого синдрома, предшествующие и сопутствующие заболевания. Кроме того, в обязательном порядке врач дает направления на клинический и биохимический анализы крови, общий анализ мочи.
Одно из основных лабораторных исследований для количественной и качественной оценки всех классов форменных элементов крови. Включает цитологическое исследование мазка крови для подсчета процентного содержания разновидностей лейкоцитов и определение скорости оседания эритроцитов.
Один из самых частых симптомов — ярко-алая кровь на бумаге или в туалете после опорожнения кишечника. Однако без осмотра врача нельзя исключить более редкие и опасные диагнозы. Также при геморрое часто ощущаются зуд в заднем проходе, выпадение внутренних узлов, увеличение наружных узлов или болезненная шишка около ануса — следствие тромбоза наружного геморроидального узла.
Если у вас есть какой-то из этих симптомов, лучше сходить к проктологу.

Что будет происходить на приеме у проктолога?
Врач уточнит симптомы, чтобы исключить другие заболевания, проведет физический и пальцевой осмотр, при необходимости предложит пройти аноскопию, которая поможет оценить состояние нижнего отдела прямой кишки и анального канала.
Нужна ли колоноскопия для подтверждения диагноза?
Это исследование обычно рекомендуется пациентам старшего возраста после 50 лет с кровотечениями, чтобы исключить более серьезное заболевание. Но если у человека присутствует один из симптомов: анемия, нетипичное для геморроя кровотечение, были полипы в толстой кишке, семейная история воспалительных заболеваний кишечника или колоректального рака у близких родственников — колоноскопия проводится независимо от возраста.

И какое будет лечение?
Все зависит от степени заболевания и тяжести симптомов. Часто самое важное — предотвратить появление запоров. Для этого лучше постепенно увеличивать долю продуктов с повышенным содержанием клетчатки в рационе — фруктов, овощей и цельнозерновых, еще можно дополнительно использовать пищевые добавки. В зарубежных рекомендациях советуют использовать добавки с Metamucil (оболочки семян подорожника блошиного) и Citrucel (метилцеллюлоза). Они безвредны, но консультация врача не помешает, особенно если у вас воспалительное заболевание кишечника или диабет. Такие добавки стоит с осторожностью вводить в рацион — переизбыток клетчатки может вызывать вздутие и газы. В еще вызывать кишечную непроходимость у людей с болезнью Крона или снижать уровень сахара в крови, что важно для диабетиков. При приеме добавок нужно не забывать пить больше воды, иначе ситуация с запором лишь ухудшится.
Если это не помогает — можно использовать слабительные. Они не вызывают привыкания и не увеличивают риск запоров в будущем. Но злоупотреблять ими не стоит — это может снизить уровень калия в организме. Если прием таких препаратов необходим регулярно --- следует делать это с осторожностью.
Кроме этого можно принимать теплые сидячие ванны по 10-15 минут около трех раз в день. Они улучшают кровоток и расслабляют мышцы вокруг заднего прохода. Из лекарств можно использовать обезболивающие мази и свечи для устранения зуда и воспаления, но не более недели без одобрения врача.
К малоинвазивным методам относятся лигирование латексными кольцами для прекращения доступа крови в геморроидальный узел, склерозирование — введение химического раствора для этой же цели — и лазерная или инфракрасная коагуляция.
Хирургическое вмешательство — геморроидэктомия — может потребоваться, если все эти методы не помогают.

Что нужно делать, чтобы не заболеть?
Лечить запоры. Для этого увеличьте количество клетчатки, как написано выше, пейте больше воды, занимайтесь спортом, не терпите и ходите в туалет сразу по позыву. Также не стоит сильно тужиться и долго сидеть на унитазе — это может увеличивать давление в венах.
А почему врачи в России советуют отказаться от соленого и острого при геморрое?
Мы не знаем. Согласно исследованиям, отказ от острой пищи — миф. Пациентам стоит подумать об уменьшении жирной пищи и алкоголя — это может обострять запор.
А подмываться водой после туалета, а не использовать туалетную бумагу — обязательно?
Таких исследований нет, но врачи рекомендуют использовать влажную туалетную бумагу при геморрое, чтобы не раздражать кожу вокруг ануса. Например, использование слабительных может истончать кожу вокруг ануса, из-за этого она становится более чувствительной.
А во время беременности обязательно будет геморрой?
Не факт. От 25 до 35 % женщин испытывают симптомы геморроя в период беременности. Особенно часто они появляются на последнем триместре и сразу после родов. Симптомы могут быть как легкими — зуд или дискомфорт в анусе, так и тяжелыми — хроническое кровотечение. Лечение во время беременности включает изменение диеты и образа жизни, использование мягких слабительных для устранения запоров, поскольку болезнь обычно проходит сама после родов. Хирургическое лечение требуется очень редко и проводится только при тромбозе или при неконтролируемом кровотечении.
Записаться к проктологу можно по телефону или через онлайн запись.
"Ничего делать не могла"
Плюс появились проблемы с сосудами на ногах и в глазах. Я даже думала, что у меня разрыв сетчатки на фоне кислородного голодания и повреждения сосудов. Но офтальмолог ничего не нашел, слава богу. Назначил капли, не помогли — глазные яблоки будто болели изнутри. Я консультировалась с разными врачами, никто ничего не мог толком сказать. Прописывали лекарства. От одних становилось только хуже, другие совсем не действовали.
Так как я индивидуальный предприниматель, смогла себе организовать очень лайтовый режим труда. Первые три месяца, до января, не работала вообще. Бизнес просто встал. Никаких доходов — проедала подушку безопасности.
"Пришлось уволиться с работы"
Александр Корчевный, 39 лет, Экибастуз, Казахстан. Сейчас лечится в Новосибирском центре профилактики тромбозов
Я заболел в начале июня 2020 года, заразился, предположительно, на работе. Сдал ПЦР-тест — положительный. Меня отправили на добровольную изоляцию в инфекционную больницу на 18 дней. Как оказалось, зря: родные один за другим заболели ковидом.
В стационаре особо ничем не лечили, только наблюдали, поскольку болезнь протекала не тяжело. Было легкое недомогание около трех дней, потом два дня плохо сбиваемая температура до 38. Пропали запахи, снизился аппетит, появились проблемы со сном. Первый "звонок" был дней через десять после постановки диагноза. Началась неожиданная тахикардия, паническая атака и подскочило давление. Сделали укол эуфиллина. Вроде немного полегчало.
Из больницы выписался не больной и не здоровый. Очень хотелось домой после изоляции. Но дальше было только хуже. Постепенно добавлялись новые симптомы, связанные с нервами и сосудами. Начались бесконечные походы по врачам. Никто из них до конца не понимал, в чем дело и как меня лечить. Все анализы более-менее спокойные. В течение года проходил курсы у пяти невропатологов в разных городах. Все ставили два диагноза: вегето-сосудистая дистония и синдром хронической усталости. Все намекали на психолога. У него я тоже побывал, он нарушений не выявил.
"Волосы лезли клочьями"
Наиля Вагизова, 38 лет, Казань
Когда я выписывалась из больницы, меня никто не предупреждал, что это может затянуться так надолго и восстановление будет столь тяжелым. От государственной медицины сейчас никакой помощи. Врачи в поликлинике ничего не говорят. Я сама сдаю все анализы платно, пью витамины, собираю информацию в интернете, от людей, которые тоже переболели. Я по профессии врач-лаборант, поэтому начала самостоятельно в теме разбираться и контролировать свое состояние.
"Мне легче думать, что это не ковид"
Заболела коронавирусом я в конце прошлой осени, но в декабре был уже хороший анализ. Про постковид меня врач сразу предупредила. Она сама перенесла COVID-19 и знает, что это такое. Сейчас время от времени у меня проявляются какие-то типичные симптомы, но я осознанно списываю их на основное заболевание. Мне так легче.
Я постоянно под медицинским наблюдением. Меня регулярно навещает врач. Мне бесплатно выдают антиагреганты, получаю в аптеке довольно дорогой антикоагулянт. На дом приезжают осматривать узкие специалисты и берут анализы. Но я редко беспокою поликлинику просьбами. Научилась с приступами справляться сама. В целом просто надеюсь, что рано или поздно тело приспособится к чужому вирусу. Если до сих пор выжила с таким списком болезней и даже перенесла ковид, значит, надо благодарить гены и ангела-хранителя.
"Главное — довериться врачам"
Валентина Нелюбова, 59 лет, Москва
"Это уже самостоятельное заболевание"
По данным исследователей Сеченовского университета, в России от постковидного синдрома страдают больше 20 процентов пациентов, перенесших коронавирусную инфекцию. Среди самых частых жалоб — слабость (точнее, быстрая утомляемость), одышка, тревога, депрессия, проблемы со сном и выпадение волос.
По его словам, симптомы ПКС, их выраженность и продолжительность часто зависят от тяжести течения COVID-19, но не всегда. Так, среди пациентов немало людей, которые относительно легко перенесли сам ковид, а от его осложнений мучаются уже более года.
"Основа реабилитационных программ при постковидном синдроме — дыхательная гимнастика, циклические физические упражнения, кардиопротекция. Мы стремимся защитить сердечную мышцу как медикаментозно, так и различными физиотерапевтическими вариантами. Используем массажи, барокамеры. Достаточно широкий спектр. Но надо понимать, что зачастую дома реабилитировать таких пациентов очень сложно. Лучше госпитализировать. Постковидный синдром — это уже самостоятельное заболевание, и к нему надо относиться очень серьезно", — подчеркнул профессор.
Однако если симптомы ПКС ярко выражены, а возможности обратиться к врачу нет, то специалисты советуют заниматься скандинавской ходьбой. Этот вид физической активности хорошо влияет на сердечно-сосудистую и дыхательные системы. А вот надувать шарики для восстановления объема легких ни в коем случае нельзя, чтобы не получить дополнительную легочную травму.
Анальная трещина является одним из самых распространённых заболеваний заднего прохода. С подобной проблемой к проктологу обращается около 15% всех пациентов — и превысить этот показатель удаётся лишь геморрою, с которым к врачу приходит около 40% посетителей.
1. Как отличить анальную трещину от геморроя?
Без осмотра специалиста сделать это крайне затруднительно, потому что симптоматика обоих заболеваний схожа: боль и кровотечение во время акта дефекации и/или после него, а также зуд и/или ощущение дискомфорта в заднем проходе.
Наличие у пациента наружного геморроя не упрощает задачу предварительной диагностики, поскольку это не взаимоисключающие проблемы: в ряде случаев пациенты имеют одновременно и геморрой, и анальную трещину.
Условную доврачебную дифференциацию поможет выполнить сравнение отличительных симптомов, характерных для рассматриваемых заболеваний:
Острая, возникает в начале акта дефекации и быстро стихает после его завершения.
Чаще тупая, давящая и постоянная, слабо зависящая от характера дефекации.
Алая, тёмно-красная или тёмно-вишнёвая.
Чаще скудное — несколько капель, до 1 чайной ложки. Редко — обильное.
Может быть разной интенсивности.
Характер кровотечений
Только после дефекации.
Не всегда прямо зависит от посещения туалета.
Зуд или дискомфорт
Спазм ануса
Слизистые выделения
2. Может ли анальная трещина переродиться в рак толстой кишки?
В целом анальные трещины не склонны к озлокачествлению, а потому никогда не рассматриваются в качестве предракового состояния.
С другой стороны, если процесс носит запущенный характер, теоретически нельзя исключить вероятности перерастания трещины в полноценный свищ прямой кишки, который всегда сопровождается инфицированием и воспалением аноректального сегмента, что расценивается как онкологически предрасполагающий фактор.
3. Можно ли навсегда избавиться от анальной трещины?
Проктология рассматривает анальные трещины как рецидивирующую патологию, однако это утверждение не носит безусловного характера.
Если разрыв слизистой заднепроходного канала произошёл вследствие механического воздействия (анальный секс, диагностические процедуры и пр.), то вероятность рецидива расценивается как минимальная — при условии прохождения пациентом полного курса соответствующей терапии.
Прогноз значительно ухудшается, если основной причиной трещины является дистрофия слизистой оболочки анального канала, возникшая как результат запущенного внутреннего геморроя, нелеченного атеросклероза и т. д. В этом случае разрыв может возникать повторно, если пациент не будет соблюдать рекомендации по профилактике анальных трещин: регуляция стула, избегание физических нагрузок, лечение основного заболевания.
4. Не лучше ли сразу прооперировать трещину?
Если трещина возникла менее месяца назад и ещё не имеет признаков омозоления краев, то её вполне можно вылечить консервативными методами, как обычную рану.
Этим анальные трещины принципиально отличаются от геморроя, который достаточно редко поддаётся консервативной терапии.
5. Каким методом лучше оперировать анальную трещину?
Всего существует три основных способа хирургического лечения разрыва слизистой оболочки анального канала:
1. Скальпелем: трещина иссекается, а края раны ушиваются. По состоянию на сегодня метод практически нигде не применяется по причине его высокой травматичности и низкой эффективности.
2. Лазером: при помощи лазерного луча заданной мощности края трещины освежевываются, а сам разрыв коагулируется. Этот метод достаточно болезненный и практически бесполезный для лечения застарелых трещин.
Таким образом, если у пациента имеется выбор, лучше всего отдать предпочтение радиоволновому методу терапии.
6. Может ли анальная трещина зажить самостоятельно?
Это возможно при соблюдении следующих условий:
Все перечисленные условия должны быть выполнены в течение ближайших 5-7 дней, в противном случае самостоятельное заживление расценивается как маловероятное.
7. Что делать, если возле трещины появился анальный полип?
В этой ситуации выход только один — незамедлительная операция по удалению полипа, поскольку такие опухолевые образования рассматриваются как потенциально предраковые. Анальную трещину тоже необходимо удалить, чтобы предупредить повторное образование полипов.
Читайте также:
- Почему на равнинном режиме вр483м можно выполнить бесступенчатый отпуск
- Перечислите основные виды программного обеспечения необходимого письменному переводчику для работы
- Профессия куратора станет одной из самых актуальных в интернете на ближайшие годы
- Фрезеровщик вредная ли профессия
- Как попасть на работу в строительный двор

