Дают ли при пиелонефрите больничный
Обновлено: 25.06.2024
Пиелонефрит вызывается бактериальной инфекцией. Воспаление часто обусловлено одновременной деятельностью микроорганизмов различного вида, активизировавшихся на фоне действия предрасполагающих факторов.
Другой путь проникновения – с током лимфы или крови. С кровью инфекция может быть перенесена даже из отдаленных очагов воспаления (например, при тонзиллите, фурункулёзе, нагноении раны).
Факторы, способствующие развитию пиелонефрита
В большинстве случаев для развития пиелонефрита требуется влияние местных предрасполагающих факторов, среди которых:
- нарушение оттока мочи из почки;
- нарушение кровотока в почке;
- заболевания близлежащих органов (прежде всего, кишечника);
- системные заболевания (сахарный диабет и др.).
Среди этих факторов наиболее значимым является нарушение оттока мочи. Застой мочи создаёт среду, благоприятную для размножения бактерий, поэтому при нарушении оттока мочи из почки пиелонефрит является ожидаемым заболеванием.
Нарушение оттока мочи может быть следствием:
-
или гиперплазии предстательной железы (аденомы простаты). Подобные заболевания наблюдаются у многих мужчин в возрасте от 30 лет, и чем выше возраст, тем вероятнее заболевание;
- мочекаменной болезни;
- беременности (рост матки приводит к сдавливанию мочеточника. Также сказываются и гормональные изменения).
Пиелонефрит у детей
Дети до 7 лет часто болеют пиелонефритом (особенно девочки). В этом возрасте более распространены лишь респираторные заболевания.
Это объясняется, прежде всего, особенностями детской физиологии: детская моча не содержит антибактериальных тел. Также, в возрасте до 5 лет дети не способны полностью опорожнять мочевой пузырь.
Симптомы пиелонефрита
Различают острый и хронический пиелонефрит.
Пиелонефрит, протекающий в острой форме, начинается внезапно. Основные симптомы следующие:
-
(39-40° C);
- обильный пот;
- озноб;
- общая слабость;
- боль, концентрирующаяся в области поясницы (при одностороннем пиелонефрите – с одной стороны). Боль носит тупой характер, но может быть очень сильной.
Пиелонефрит часто протекает на фоне затрудненного оттока мочи, но проблемы с мочеиспусканием не являются собственным симптомом данного заболевания.
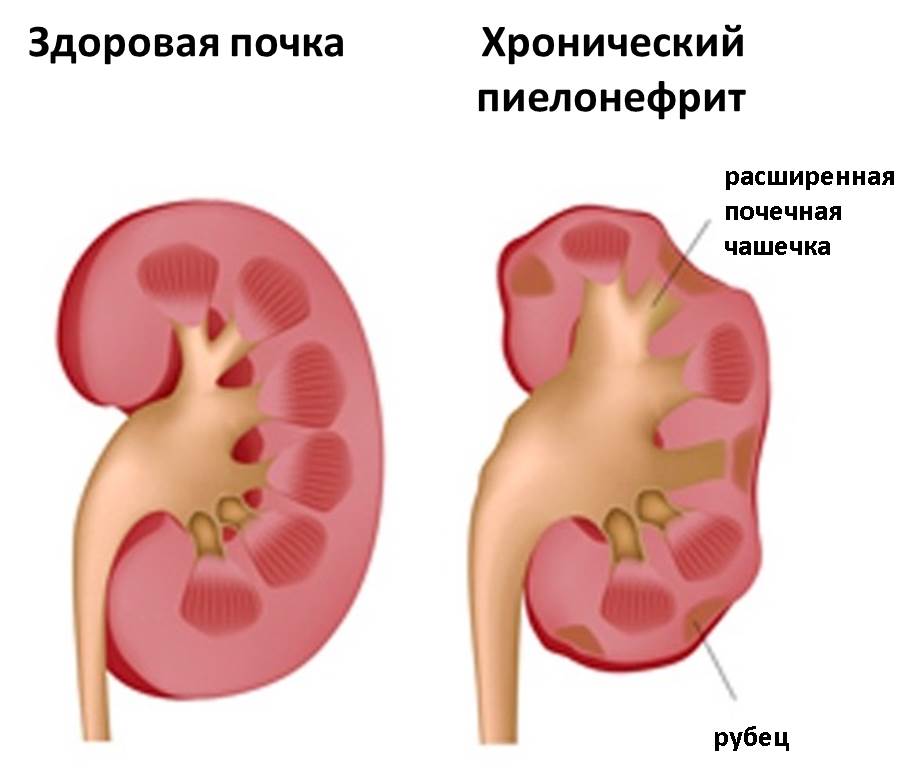
Если в процессе лечения остроту симптомов удалось снять, но воспаление полностью не прекратилось, пиелонефрит переходит в хроническую форму. Нередко хронический пиелонефрит развивается и без предшествующего ему острого процесса.
Хронический пиелонефрит проявляет себя ноющей тупой болью в области поясницы, особенно в холодную и сырую погоду. Возможны периоды обострения, в которые острота симптомов возвращается снова.
Часто хронический пиелонефрит протекает скрытно. Может держаться умеренно повышенная температура тела (37-37,5° C), причина которой долго остаётся неизвестной. Нередко хронический пиелонефрит случайно обнаруживается при врачебном обследовании, вызванном совсем другими жалобами пациента.
Не выявленный вовремя и оставленный без лечения хронический пиелонефрит приводит к развитию хронической почечной недостаточности, на ранних стадиях проявляющей себя увеличенным количеством ночных мочеиспусканий (от двух и более за ночь).
Методы диагностики пиелонефрита
Неявный характер хронического пиелонефрита способствует его распространённости (в хронической форме пиелонефрит встречается гораздо чаще, чем в острой).
Между тем, пиелонефрит, в том числе и хронический, – это серьёзное заболевание, которое нельзя оставлять без лечения. Каждое обострение пиелонефрита вовлекает в воспаление всё новые участки ткани почек. В результате воспаления ткань отмирает, и в этом месте возникает рубец. Чем больше таких рубцов, тем меньше остаётся нормально функционирующей ткани. Почка сморщивается и перестаёт работать.
Диагностика пиелонефрита проводится с применением лабораторных и инструментальных методов.
Общий анализ мочи выявит наличие воспалительного процесса. Для пиелонефрита характерно увеличение количества лейкоцитов, а также присутствие бактерий (в норме бактерии в моче не должны обнаруживаться). Вероятно также присутствие белка и глюкозы. Однако подтвердить диагноз пиелонефрит общий анализ мочи не может, так подобные результаты могут быть и при других заболеваниях.
При подозрении на пиелонефрит проводится анализ мочи по Нечипоренко. При пиелонефрите следует ожидать повышенное количество лейкоцитов и эритроцитов, а также присутствие цилиндров (в норме они отсутствуют).
УЗИ почек позволяет диагностировать пиелонефрит. С помощью УЗИ могут быть определены размеры почки (пораженная почка уменьшается в размере), обнаружены деформации чашечно-лоханочной системы и камни в почке.
Урография также может использоваться диагностики пиелонефрита. По сравнению с УЗИ почек у неё есть ряд преимуществ, в частности, она покажет состояние не только почек но и мочевыводящих путей. При наличии опухоли и камня, урография даст возможность оценить, как они влияют на отток мочи.
Компьютерная томография почек используется, когда данных уже проведённых иных исследований недостаточно. В частности, она применяется для дифференциальной диагностики – при необходимости отличить одно заболевание от другого.
Методы лечения пиелонефрита
Лечение пиелонефрита должно осуществляться под наблюдением врача, который на исследований установит данный диагноз, назначит курс лечения, будет следить за ходом выздоровления. Очень важно не только лечить сам пиелонефрит, но и устранить причины, приведшие к развитию заболевания.
По поводу лечения пиелонефрита в Москве Вы можете обратиться в АО "Семейный доктор". Лечение заболевания проводят врачи урологи.
Врачи "Семейного доктора" обладают высокой квалификацией и богатым опытом лечения пиелонефрита у детей и взрослых, что позволяет реализовать индивидуальный подход, учитывающий особенности каждого конкретного случая заболевания.
Лечение пиелонефрита проводится с помощью антибактериальной терапии и противовоспалительных препаратов. Для укрепления иммунитета используются иммуномодуляторы и поливитамины. При хроническом пиелонефрите также назначаются мочегонные средства и препараты, улучшающие почечный кровоток.
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Заказать видеоконсультацию Услуга для жителей регионов России (кроме Москвы и Московской области), а также граждан зарубежных государств.
Пиелонефрит - это инфекционно-воспалительное заболевание почки, которое характеризуется болью в поясничной области и стойким повышением температуры тела с ознобами. В зависимости от причины воспаления выделяют обструктивный и необструктивный виды пиелонефрита, а в зависимости от характера воспалительного процесса - острый и хронический.
Причины пиелонефрита
Главной причиной воспаления почки является инфекция, которая может попасть в орган:
с током крови (гематогенно)
в результате блока почки (камнем, сужением мочеточника и др.)
при обратном забросе инфицированной мочи из мочевого пузыря (при пузырно-мочеточниковом рефлюксе)
Выделяют так называемые предрасполагающие факторы, которые усиливают вероятность возникновения данного заболевания.
Пол (пиелонефрит у женщин встречается в 6 раз чаще, чем у лиц мужского пола)
Беременность (преимущественно вторая ее половина)
Врожденные анатомические особенности мочевых путей (подковообразная почка, тазовая дистопия почки, стриктура лоханочно-мочеточникового сегмента и др.)
Наличие острой и хронической инфекции в организме — тонзиллит, остеомиелит и др. (характерно для гематогенного пиелонефрита)
Наличие каких-либо дренажей в течение длительного времени (мочеточниковый стент, нефростома, цистостома)
Симптомы пиелонефрита
1. Повышение температуры тела
Для пиелонефрита характерно стойкое повышение температуры тела до фебрильной (более 38 С), сопровождающееся потрясающими ознобами.
Характер боли зависит от интенсивности воспалительного процесса. Для хронического пиелонефрита характерна тянущая, ноющая боль в поясничной области соответствующей стороны (возможна двусторонняя локализация боли). При остром инфекционно-воспалительном процессе боль интенсивная, острая.
3. Проявления общей интоксикации организма: разбитость, слабость, мышечная и головная боль, отсутствие аппетита, сухость во рту, тошнота, рвота.
Диагностика пиелонефрита
Для достоверного подтверждения пиелонефрита вам будет необходимо провести ряд лабораторно-инструментальных исследований:
Анализ крови (общий и биохимический)
Анализ мочи (общий и посев мочи с определением антибиотикорезистентности)
МСКТ органов забрюшинного пространства с внутривенным контрастированием при необходимости
Лечение пиелонефрита

Пиелонефрит - это серьезное и опасное заболевание, которое при поздней диагностике и лечении может привести к гибели почки и даже угрозе сепсиса. Поэтому при данном заболевании самолечение на дому категорически противопоказано. Лечение должно проводиться экстренно в специализированных урологических отделений.
Лечение острого обструктивного пиелонефрита
Если в ходе обследования установлено, что причиной пиелонефрита является блок мочевых путей (камнем, сужением мочеточника и др.), то тактика лечения будет представлена следующими этапами:
Восстановление оттока мочи из почки. Оно может быть выполнено двумя способами: установка либо нефростомического дренажа, либо мочеточникового стента.
Антибактериальная и противовоспалительная терапия.
Операция по ликвидации причины нарушения пассажа мочи после нормализации лабораторно-инструментальных показателей (см. лечение МКБ, лечение гидронефроза).
Лечение рефлюкс-пиелонефрита
В острой фазе проводится антибактериальная, противовоспалительная, спазмолитическая терапия, направленная на восстановление нормальной функциональной активности мочевого пузыря. Возможна временная катетеризация мочевого пузыря.
Если причиной пиелонефрита является пузырно-мочеточниковый рефлюкс (заброс мочи из пузыря в мочеточник при патологии устья мочеточника), то после стихания острого воспаления метод лечения будет зависеть от тяжести процесса и степени изменений мочевых путей.
При легких формах производится введение специального препарата (филлер) под слизистую устья мочеточника, который способствует относительному сужению устья мочеточника и удлинению его внутристеночного (внутри мочевого пузыря) отдела, тем самым препятствуя обратному забросу мочи из пузыря.

Преимущества данной операции:
Высокая эффективность (пожизненное действие всего одной инъекции)
Незначительная продолжительность операции (около 15 минут)
Возможность проведения под спинномозговой, а иногда и под местной видами анестезии
Минимальные реабилитационные сроки (1-2 дня)
При тяжелых стадиях вам будет предложена операция по пересадке мочеточника с формированием нового устья с антирефлюксным механизмом. Данная операция может быть выполнена открытым, лапароскопическим способами, а также с применением роботической.
Лечение хронического пиелонефрита
Лечение хронического пиелонефрита при отсутствии значимой урологической патологии (мочекаменная болезнь, стриктура мочеточника и др.) может проводиться амбулаторно. Для этого после тщательного обследования в стенах нашей клиники Вашим лечащим врачом будут составлены индивидуальные рекомендации. Они включают в себя прием антибактериальных препаратов (в ряде случаев возможна замена антибиотиков на другие препараты) в соответствии с установленным возбудителем инфекции, средств, улучшающих кровообращение почечной ткани, повышающих степень общего и местного иммунитета, а также общие рекомендации по питанию и образу жизни.
Если у Вас возникли дополнительные вопросы по данному заболеванию, то Вы можете связаться с нами онлайн или по телефону, указанному в шапке профиля, а также записаться на консультацию к одному из наших специалистов.
Перед госпитализацией Вам будет предложено высококачественное обследование в полном объеме в стенах нашей клиники.
Также Вы можете познакомиться с сотрудниками нашего отделения, которые специализируются на лечении пиелонефрита.

Пиелонефрит – это заболевание почек, которое характеризуется их воспалением на фоне бактериальной инфекции. Пиелонефрит - может быть одно или двусторонним, то есть поражать одну или обе почки. Гораздо чаще встречается односторонний пиелонефрит.
Пиелонефрит может быть первичным, то есть развивается в здоровых почках, или вторичным, когда заболевание возникает на фоне уже существующих болезней почек (гломерулонефрит, мочекаменная болезнь и пр.). Также пиелонефрит может быть острым и хроническим.
Пиелонефрит – наиболее частое заболевание почек во всех возрастных группах. Чаще пиелонефритом болеют женщины молодого и среднего возраста – в 6 раз чаще мужчин. У детей после заболеваний органов дыхания (бронхит, пневмония) пиелонефрит занимает второе место.
Согласно эпидемиологическим исследованиям, распространенность пиелонефрита у детей колеблется от 0.4% до 5.4%. В последние годы частота пиелонефрита имеет тенденцию к росту, особенно у детей раннего возраста.
Что такое пиелонефрит?
Пиелонефрит характеризуется поражением почек. Как правило, причиной пиелонефрита являются различными микробы (бактерии). Для данного заболевания не существует специфического возбудителя. Причиной заболевания могут быть микроорганизмы, постоянно обитающими в организме человека, а также микробы, проникающие в организм из окружающей среды. Возбудителями пиелонефрита чаще всего являются кишечные микроорганизмы (кишечная палочка и различные кокки). Примерно в 20% случаев причиной пиелонефрита может быть смешанная инфекция.
В почку инфекция проникает различными путями:
Факторы, способствующие развитию пиелонефрита:
Все факторы способствующие развитию пиелонефрита можно разделить на общие и местные.
Общие факторы. К общим факторам относятся: состояние организма (хроническое переутомление, слабость, хронический стресс), снижением иммунитета, наличие каких-либо заболеваний, снижающих защитные силы организма, недостаток витаминов и пр.
Местные факторы. Из местных факторов самым главным является нарушенный пассаж мочи, то есть, наличие препятствий на пути оттока мочи из почек (мочекаменная болезнь, сужение мочеточников, опухоли почек).
Формы пиелонефрита:
В зависимости от течения выделяют следующие формы пиелонефрита:
Острый пиелонефрит возникает внезапно (в течение нескольких часов или дней). При правильном лечении болезнь длится от 10 до 20 дней (в зависимости от возбудителя болезни) и, как правило, заканчивается полным выздоровлением.
Хронический пиелонефрит может быть следствием перехода острого пиелонефрита в хроническую стадию либо с самого начала возникать как первичный хронический процесс. Хронический пиелонефрит представляет собой вялотекущее, периодически обостряющееся бактериальное воспаление тканей почки. Хронический пиелонефрит приводит к постепенному замещению тканей почек нефункциональной соединительной тканью. Хронический пиелонефрит часто осложняется артериальной гипертонией и почечной недостаточностью.
Симптомы и признаки пиелонефрита
Для острого пиелонефрита характерна высокая температура тела, боль в поясничной области и изменения в анализе мочи. Сначала может появиться озноб, высокая температура, боль в суставах, головная боль. Одновременно с температурой нарастают боли в поясничной области, чаще с одной стороны. Иногда, развитию пиелонефрита предшествуют некоторые симптомы, указывающие на наличие препятствий в мочевых путях (боль при мочеиспускании, изменение цвета мочи, приступы сильной боли в поясничной области).
Таким образом, основные симптомы острого пиелонефрита это:
Боли в поясничной области на стороне поражения. При пиелонефрите боли в пояснице могут быть тупыми или острыми. Иногда боль может быть локализована на одном из флангов брюшной полости (в боку) и отдавать в паховую область (в низ живота). При пиелонефрите боли в пояснице усиливаются при наклоне вперед.
Изменение цвета мочи: моча выделяется мутная и даже красноватого оттенка. При пиелонефрите моча имеет резкий зловонный запах.
Симптомы хронического пиелонефрита
Хронический пиелонефрит может долгое время протекать бессимптомно, периодически сопровождаться обострением, для которого характерны симптомы острого пиелонефрита. Выделяют две формы хронического пиелонефрита:
скрытая форма – развивается после острого пиелонефрита и характеризуется бессимптомным течением незначительным, но длительным повышение температуры.
рецидивирующая форма встречается у около 80% больных и проявляется общими симптомами (повышение температуры, слабость и пр.) изменениями в моче. Рецидивирующая форма пиелонефрита часто приводит к развитию гипертонии, анемии, почечной недостаточности.
По материалам Европейской Ассоциации Гемодиализа и Трансплантации Почек, хронический пиелонефрит занимает третье место среди причин почечной недостаточности у детей, уступая гломерулонефриту, наследственным и врожденным нефропатиям.
Методы диагностики пиелонефрита:
Общий анализ мочи помогает сделать вывод о наличие инфекции. Он выявляет протеинурию (белок в моче) лейкоцитурию (признаки инфекции) и бактерии.
Анализ мочи по Нечипоренко позволяет уточнить степень выраженности воспалительного процесса в мочевыделительной системе.
Посев мочи – моча сеется на питательную среду, а спустя некоторое время под микроскопом выявляется рост определенного вида бактерий, вызвавшего воспаление. На основании определения чувствительности высеянного патогенного микроорганизма к антибиотикам подбирают наиболее эффективный антибактериальный препарат для лечения заболевания.
Ультразвуковое исследование (УЗИ). При УЗИ у больных с пиелонефритом можно наблюдать расширение почечной лоханки, неоднородность тканей почек с участками уплотнения.
Компьютерная томография. Данный метод не имеет существенных преимуществ перед УЗИ и используется в основном для того чтобы отличить пиелонефрит от опухолей почек.
Лечение пиелонефрита
К основным методам лечения пиелонефрита относятся:
Диета при пиелонефрите
При остром пиелонефрите рекомендуется потребление больших количеств жидкости (более 2 л), исключение острой, жирной, жареной пищи, увеличение содержания в рационе свежих фруктов и овощей.
При хроническом пиелонефрите, вне его обострения, показана диета со следующими особенностями:
умеренно ограничивают мясные, рыбные бульоны, приправы, мясо и рыбу используют преимущественно после отваривания.
потребление поваренной соли умеренно ограничивают (до 8г в день), особенно при сопутствующей пиелонефриту артериальной гипертензии.
Медикаментозное лечение пиелонефрита
Одним из главных направлений в лечении пиелонефрита является антибиотикотерапия (лечение антибиотиками). При остром пиелонефрите продолжительность лечения антибиотиками составляет от 5 дней до 2 недель. Лечение острого пиелонефрита и обострений хронического пиелонефрита сходны. При хроническом пиелонефрите лечение направлено на купирование обострений и профилактику рецидивов. Для этого рекомендуют применять профилактические курсы лечения антибиотиками, менее интенсивные, чем те, которые назначается в случае обострений.
Хирургическое лечение пиелонефрита
В тех случаях, когда лекарственное лечение пиелонефрита не приносит успеха, а состояние больного остается тяжелым, показано хирургическое лечение. Оперируют в основном гнойные формы пиелонефрита – апостемы и карбункулы почки. Цель операции – остановить прогрессирование гнойного процесса в пораженной почке, восстановить отток мочи по верхним мочевым путям в том случае, если он оказывается нарушенным.
Лечение пиелонефрита нельзя проводить самостоятельно, при выявлении любого из описанных выше симптомов следует к врачу для диагностики и назначения лечения.
По статистике пиелонефрит (воспаление почечной лоханки) является одним из самых частых осложнений цистита [1]. В отличие от неосложненных инфекций нижних мочевыводящих путей, он может потребовать госпитализации в стационар и кардинального пересмотра схемы лечения [1].
Поэтому пациентам с хроническими рецидивирующими уретритами и циститами важно лечить заболевания под контролем врача и знать проявления инфекций нижних и верхних мочевыводящих путей, чтобы успеть вовремя обратиться за помощью.
Как связаны цистит и пиелонефрит?
И если моча движется от почек к уретре, то инфекция, как правило, преодолевает этот путь в обратном направлении. Это называется инфицированием восходящим, или уриногенным путем. Конечно, это не единственный способ заразить лоханку вредоносными бактериями.
Существует также гематогенный путь: когда инфекционный агент заносится в почки через кровоток. При этом картина заболевания и его развитие отличаются, поскольку поражается не только лоханка, но и само вещество почки [5].
Причины и факторы риска инфекций мочевыводящих путей
Большинство причин циститов и пиелонефритов общие, но есть и некоторые особенности.
Инфекция
Встреча пациента с агрессивным возбудителем: как правило, это условно-патогенные обитатели микрофлоры кишечника и кожи, обладающие сродством к эпителию слизистой мочевыводящих путей (уропатогенные штаммы E.coli, Proteus vulg. и mirabilis, Klebsiella spp, Staphylococcus spp.), реже — возбудители болезней, передающихся половым путем. В последнее время исследователи отмечают, что устойчивые к лечению случаи инфекций мочевыводящих путей вызывают ассоциации микроорганизмов [2].
Анатомические особенности
Инфекциями мочевыводящих путей (циститы и уретриты) чаще болеют женщины. Это происходит потому, что их уретра шире и короче. Из-за индивидуальных особенностей или травм и спаек возможна гипермобильность нижнего участка уретры, что приводит к частым инфекциям после нарушений гигиены или даже полового акта [1].
Пиелонефриты развиваются на фоне простатита, хронического рецидивирующего цистита, аномалий развития почек и мочеточников, мочекаменной болезни, опухолей почек и др. Женщины болеют пиелонефритами в 2-4 раза чаще, чем мужчины. Прогрессированию мочевых инфекций также способствует беременность [5].
Нарушение пассажа мочи
К этой категории можно отнести слабости сфинктеров мочевого пузыря, пузырно-мочеточникового соединения, патологические рефлюксы (обратный заброс содержимого в мочевой пузырь, мочеточник, лоханку), турбулентный ток жидкости в уретре с наличием восходящих потоков, ведущих обратно в мочевой пузырь. Сюда же можно отнести такое состояние, как нейрогенный мочевой пузырь или гиперактивный мочевой пузырь, при котором нарушаются процессы сокращения и расслабления этого органа [3].
Факторы риска перехода цистита в пиелонефрит:
- отсутствие адекватного лечения;
- повышенная агрессивность возбудителя;
- анатомические особенности: аномалии развития, спайки в малом тазу, гипермобильность уретры и др.;
- формирование хронического очага инфекции в малом тазу;
- инвазивные медицинские манипуляции (цистоскопия, катетеризация и др.);
- сопутствующие состояния: беременность, сахарный диабет, опухоли почек, мочекаменная болезнь, менопауза и климакс и др.;
- очаги хронической инфекции в организме;
- иммунодефицитные состояния [3].
Симптомы цистита
Инфекции нижних мочевыводящих путей имеют яркую клинику, которую легко узнать. Несмотря на то, что выделяют острый и хронический цистит, их проявления в период обострения, как правило, похожи:
- жалобы на боль, жжение и рези при мочеиспускании — неприятные ощущения сопровождают весь процесс целиком, от начала и до конца;
- боль в области над лобком;
- императивные позывы к мочеиспусканию, которые сложно игнорировать;
- частые походы в туалет, моча при этом выделяется малыми порциями;
- есть чувство неполного опорожнения мочевого пузыря;
- изменение характера мочи: она приобретает неприятный запах, цвет мутнеет, может быть примесь крови в последней порции мочи (необязательный симптом).
Важно отметить тот факт, что температура и симптомы интоксикации редки. Гипертермия бывает не выше 38 градусов, обычно до 37,5 и ниже. Во время осмотра врач обращает внимание на покраснение, припухлость, болезненность при пальпации области уретры и отсутствие патологических влагалищных выделений [1].
Существует категория осложненных циститов, которые могут проявляться высокой температурой, кровью в моче, нарушением оттока, недержанием мочи и другими симптомами [1].
Симптомы пиелонефрита
Пиелонефрит также может быть острым и хроническим. Так или иначе, в его клинике преобладают симптомы интоксикации:
- перепады температуры (до 39 при острых состояниях, обычно в пределах 37-38 градусов), которые сопровождаются ознобом, потливостью;
- слабость, утомляемость, снижение работоспособности;
- головная боль;
- боли в мышцах и суставах, ломота;
- жажда;
- тошнота, изредка рвота;
- тупая боль в области поясницы;
- нарушения мочеиспускания (задержка мочи, учащение, боли при мочеиспускании, походы в туалет по ночам);
- изменение мочи (мутность, хлопья).
Несмотря на то, что в клинике не доминируют болевые симптомы, состояние пациентов бывает объективно тяжелым. Они могут даже пребывать в спутанном состоянии сознания. Возможны шок и почечная недостаточность.
При стертой клинике беспокоит просто слабость, есть общее недомогание, и только дополнительные методы обследования позволяют выявить очаг инфекции [3,5].
Как отличить цистит от пиелонефрита
При проявлениях инфекций необходимо обратиться к специалисту. С подозрениями на цистит можно записаться к терапевту, урологу, нефрологу. Именно врач должен провести дифференциальную диагностику и отличить пиелонефрит от цистита.
На приеме
Во время опроса и осмотра пациента можно сделать первые выводы о том, что стало причиной обращения: цистит или пиелонефрит. В клинике цистита доминируют жалобы на нарушения мочеиспускания, а при воспалении почечной лоханки — слабость, общее недомогание и повышение температуры. Если инфекция имеет восходящее течение, то пациенты вспоминают, что болезнь начиналась с болей при мочеиспускании, но это необязательное условие [3].
В процессе осмотра при подозрении на пиелонефрит врач проверит симптомы болезненности в области проекции почек: справа и слева от позвоночника в области поясницы или чуть выше. При цистите более характерна боль над лобком [1,3,5,6].
Лабораторная диагностика
Назначают общий анализ мочи, крови, посев мочи, анализ по Нечипоренко, биохимию крови и мгновенные тесты на лейкоцитарную эстеразу и нитриты.
При цистите в моче могут присутствовать лейкоциты, бактерии, реже — белок (до 0,1 г/л) и эритроциты. В крови специфические изменения обнаруживаются не всегда, возможно незначительное повышение СОЭ и сдвиг лейкоформулы влево.
Пиелонефрит дает более угрожающую картину: изменение удельного веса мочи (повышение при остром и снижение при хроническом), лейкоциты, белок (от 3 более г/л), бактерии, эритроциты, клетки эпителия в моче. В крови высокая СОЭ, повышение числа лейкоцитов, сдвиг формулы влево, возможно появление токсической зернистости лейкоцитов.
При подозрении на пиелонефрит выполняется культуральное исследование мочи: осадок сеют на питательные среды, наблюдают рост колоний микроорганизмов и проводят их чувствительность к антибиотикам [1,3,5,6].
Инструментальная диагностика
На УЗИ можно понять, какие органы и структуры вовлечены в инфекционный процесс. При пиелонефрите происходит утолщение в области лоханки, увеличение пораженной почки в объеме, расширение чашечек и лоханки и другие изменения.
УЗИ при цистите выполняется скорее для исключения других заболеваний (инородных тел пузыря, пиелонефрита, опухолей и др.).
КТ и МРТ бывают необходимы при сопутствующих заболеваниях, тяжелом течении, появлении осложнений цистита или пиелонефрита.
Основной вывод: самостоятельно отличить цистит от пиелонефрита сложно, только врач с помощью дополнительных методов сможет точно сказать, какие именно мочевыводящие пути поражены инфекцией. Течение заболевания индивидуально, и клиника может быть стерта на фоне сопутствующих заболеваний или состояний. При подозрении на инфекции мочевыводящих путей нужно обязательно обращаться к специалисту, самолечение не допустимо.
В комплексной терапии инфекционно-воспалительных заболеваний мочевыводящих путей, к которым относятся и цистит, и пиелонефрит, специалисты могут рекомендовать использование безрецептурных фитопрепаратов для облегчения боли, уменьшения спазмов и борьбы с воспалением*. К числу таких лекарственных средств относится паста Фитолизин ® . В состав готовой пасты для приготовления суспензии для приема внутрь Фитолизин ® входит сгущенный экстракт из девяти растительных компонентов, а также четыре эфирных масла в качестве вспомогательных веществ. В отличие от многих других урологических фитопрепаратов, которым необходимо сложное приготовление, достаточно просто растворить 1 ч. л. пасты Фитолизин ® в половине стакана теплой подслащенной воды — и препарат готов к применению. Это позволяет проводить лечение не только дома, но и на работе, в гостях и командировке [7].
Список литературы:
*В составе комплексной терапии Фитолизин ® Паста для приготовления суспензии для приема внутрь облегчает боль при цистите, вызванную воспалением и спазмом, за счет противовоспалительного и спазмолитического действия, облегчает частые позывы за счет спазмолитического действия.
Читайте также:

