Стеатогепатит берут ли в армию
Обновлено: 02.07.2024
Рассмотрены факторы риска развития неалкогольной жировой болезни печени, первичная и фторичная формы заболевания, подходы к диагностике стеатоза и фиброза печени, общие принципы лечения пациентов, включая диетотерапию, воздействие на метаболический сндром
Factors of non-alcoholis fatty disease of liver development risk have been analyzed, as well as primary and secondary forms of disease, approaches to diagnostic of steatosis hepatis and fibrosis, general principles of treatment including diet therapy, metabolic syndrome effect, gastroprotectors application.
Если не вмешиваться в течение болезни, то в 12–14% НАЖБП трансформируется в стеатогепатит, в 5–10% случаев — в фиброз, в 0–5% фиброз переходит в цирроз печени; в 13% случаев стеатогепатит сразу трансформируется в цирроз печени [2].
Эти данные позволяют понять, почему эта проблема на сегодняшний день вызывает всеобщий интерес, если при этом будут ясны этиология и патогенез, то будет понятно, как наиболее эффективно лечить эту часто встречаемую патологию. Уже сейчас понятно, что у части больных это может оказаться болезнью, а у части — симптомом или синдромом.
Признанными факторами риска развития НАЖБП являются:
- ожирение;
- сахарный диабет 2-го типа;
- голодание (резкое снижение веса > 1,5 кг/неделю);
- парентеральное питание;
- наличие илеоцекального анастомоза;
- избыточный бактериальный рост в кишечнике;
- многие лекарственные препараты (кортикостероиды, антиаритмические препараты, противоопухолевые, нестероидные противовоспалительные препараты, синтетические эстрогены, некоторые антибиотики и многие другие) [3–5].
Перечисленные факторы риска НАЖБП показывают, что значительная часть их является компонентами метаболического синдрома (МС), который представляет собой комплекс взаимосвязанных факторов (гиперинсулинемия с инсулинорезистентностью — сахарный диабет 2-го типа (СД 2-го типа), висцеральное ожирение, атерогенная дислипидемия, артериальная гипертензия, микроальбуминурия, гиперкоагуляция, гиперурикемия, подагра, НАЖБП). МС составляет основу патогенеза многих сердечно-сосудистых заболеваний и указывает на тесную связь их с НАЖБП. Таким образом, круг заболеваний, который формирует НАЖБП, заметно расширяется и включает не только стеатогепатит, фиброз, цирроз печени, но и артериальную гипертонию, ишемическую болезнь сердца, инфаркт миокарда и сердечную недостаточность. По крайней мере, если прямые связи этих состояний требуют дальнейшего изучения доказательной базы, их взаимное влияние несомненно [6].
Эпидемиологически различают: первичную (метаболическую) и вторичную НАЖБП. К первичной форме относят большинство состояний, развивающихся при различных метаболических расстройствах (они перечислены выше). К вторичной форме НАЖБП относят состояния, которые формируются: алиментарными нарушениями (переедание, голодание, парентеральное питание, трофологическая недостаточность — квашиоркор); лекарственными воздействиями и взаимоотношениями, которые реализуются на уровне печеночного метаболизма; гепатотропными ядами; синдромом избыточного бактериального роста кишечника; заболеваниями тонкой кишки, сопровождаемыми синдромом нарушенного пищеварения; резекцией тонкой кишки, тонкотолстокишечным свищом, функциональной недостаточностью поджелудочной железы; болезнями печени, в т. ч. и генетически детерминированными, острой жировой болезнью беременных и др. [7–9].
Если врач (исследователь) располагает морфологическим материалом (биопсия печени), то морфологически различают три степени стеатоза:
- 1-я степень — жировая инфильтрация 66% гепатоцитов в поле зрения.
Приведя морфологическую классификацию, мы должны констатировать, что эти данные носят условный характер, так как процесс никогда не носит равномерно-диффузного характера, и в каждый конкретный момент мы рассматриваем ограниченный фрагмент ткани, и уверенности в том, что в другом биоптате мы получим то же самое, нет, и, наконец, 3-я степень жировой инфильтрации печени должна была бы сопровождаться функциональной печеночной недостаточностью (хотя бы по каким-либо компонентам: синтетическая функция, дезинтоксикационная функция, билиарная состоятельность и др.), что практически не свойственно НАЖБП.
первый — развитие жировой дистрофии;
второй — стеатогепатит.
Диагностика НАЖБП и состояний ее прогрессирования (стеатоз печени, стеатогепатит, фиброз, цирроз)
Жировая дистрофия печени — формально морфологическое понятие, и, казалось бы, диагностика должна была бы сводиться к биопсии печени. Однако такого решения международными гастроэнтерологическими ассоциациями не принято и вопрос обсуждается. Это связано с тем, что жировая дистрофия — понятие динамическое (она может активизироваться или подвергаться обратному развитию, может носить как относительно диффузный, так и очаговый характер). Биоптат всегда представлен ограниченным участком, и трактовка данных всегда достаточно условна. Если признать биопсию как обязательный диагностический критерий, то ее нужно проводить достаточно часто; сама биопсия чревата осложнениями, а метод исследования не должен быть опаснее самой болезни. Отсутствие решения о биопсии не является отрицательным фактором, тем более что на сегодняшний день стеатоз печени это понятие клинико-морфологическое с наличием многих факторов, участвующих в патогенезе.
Из представленных выше данных видно, что диагностика может начаться на разных стадиях болезни: стеатоз → стеатогепатит → фиброз → цирроз, и в диагностический алгоритм должны входить методы, определяющие не только жировую дистрофию, но и стадию ее.
.jpg)
Более ранние модели ультразвуковых аппаратов оценивали денситометрические показатели (по динамике которых можно было судить о динамике и степени стеатоза). В настоящее время денситометрические показатели получают с помощью компьютерной томографии печени. Рассматривая патогенез НАЖБП, оценивают общий осмотр, антропометрические показатели (определение массы тела и окружности талии — ОТ). Так как МС занимает значительное место в формировании стеатоза, то в диагностике необходимо оценивать: абдоминальное ожирение — ОТ > 102 см у мужчин, > 88 см у женщин; триглицериды > 150 мг/дл; липопротеины высокой плотности (ЛПВП): 130/85 мм рт. ст; индекс массы тела (ИМТ) > 25 кг/м 2 ; гликемия натощак > 110 мг/дл; гликемия через 2 часа после нагрузки глюкозой 110–126 мг/дл; СД 2-го типа, инсулинорезистентность.
Представленные выше данные рекомендуются ВОЗ и Американской ассоциацией клинических эндокринологов. Важным диагностическим аспектом является также установление фиброза и его степени. Несмотря на то, что фиброз также понятие морфологическое, его определяют по различным расчетным показателям. С нашей точки зрения дискриминантная счетная шкала Bonacini, определяющая индекс фиброза (ИФ), является удобным методом, соответствующим стадиям фиброза. Мы провели сравнительное изучение расчетного показателя ИФ с результатами биопсий. Эти показатели представлены в табл. 1 и 2.
Практическое значение ИФ:
1) ИФ, оцененный по дискриминантной счетной шкале, достоверно коррелируется со стадией фиброза печени по данным пункционной биопсии;
2) изучение ИФ позволяет с высокой степенью вероятности оценить стадию фиброза и использовать его для динамического наблюдения за интенсивностью фиброзообразования у больных с хроническим гепатитом, НАЖБП и другими печеночными диффузными заболеваниями, в том числе и для оценки эффективности проводимой терапии [13].
И наконец, если проводится пункционная биопсия печени, то она назначается, как правило, в случае дифференциальной диагностики опухолевых образований, в т. ч. и очаговой формы стеатоза. При этом в ткани печени этих больных выявляются:
- жировая дистрофия печени (крупнокапельная, мелкокапельная, смешанная);
- центролобулярная (реже портальная и перипортальная) воспалительная инфильтрация нейтрофилами, лимфоцитами, гистиоцитами;
- фиброз (перигепатоцеллюлярный, перисинусоидальный и перивенулярный) различной степени выраженности.
Диагноз НАЖБП (стеатоз печени) формулируется на основании совокупности следующих симптомов и положений:
- ожирение;
- МС;
- синдром мальабсорбции (как последствия наложения илеоеюнального анастомоза, билиарно-панкреатической стомы, расширенной резекции тонкой кишки);
- длительное (более двух недель парентеральное питание).
Диагностика также предполагает исключение основных печеночных нозологических форм:
- алкогольного поражения печени;
- вирусного поражения (В, С, D, TTV);
- болезни Вильсона–Коновалова (исследуется уровень цирулоплазмина крови);
- болезни врожденной недостаточности альфа1-антитрипсина);
- гемахроматоза;
- аутоиммунного гепатита;
- лекарственного гепатита (лекарственный анамнез и отмена возможного препарата, формирующего липопротеины промежуточной плотности (ЛППП)).
Таким образом, диагноз формируется с определения гепатомегалии, определения патогенетических факторов, способствующих стеатозу, и исключения других диффузных форм поражения печени.
Лечебные принципы
Так как основным фактором развития неалкогольного стеатоза печени является избыточная масса тела (МТ), то снижение МТ является основополагающим условием лечения больных НАЖБП, что достигается изменением образа жизни, включающем диетические мероприятия и физическую активность, в т. ч. и в случаях, когда необходимость в снижении МТ отсутствует [14]. Диета должна быть гипокалорийной — 25 мг/кг в сутки с ограничением жиров животного происхождения (30–90 г/день) и уменьшением углеводов (особенно быстро усваиваемых) — 150 мг/сутки. Жиры должны быть преимущественно полиненасыщенными, которые содержатся в рыбе, орехах; важно употреблять не менее 15 г клетчатки за счет фруктов и овощей, а также продукты, богатые витамином А.
Помимо диеты необходимо как минимум 30 минут ежедневных аэробных физических нагрузок (плавание, ходьба, гимнастический зал). Физическая активность сама по себе снижает инсулинорезистентность и улучшает качество жизни [15].
Вторым важным компонентом терапии является воздействие на метаболический синдром и инсулинорезистентность в частности. Из препаратов, ориентированных на ее коррекцию, наиболее изучен метформин [16, 17]. При этом показано, что лечение метформином приводит к улучшению лабораторных и морфологических показателей воспалительной активности в печении. При СД 2-го типа используются инсулиновые сенситайзеры, при этом метаанализ не показал преимуществ их влияния на инсулинорезистентность [18].
Третьим компонентом терапии является исключение использования гепатотоксических лекарственных средств и препаратов, вызывающих повреждение печени (основным морфологическим субстратом этого повреждения является стеатоз печени и стеатогепатит). В этом отношении важным является сбор лекарственного анамнеза и отказ от препарата (препаратов), повреждающих печень.
Так как синдром избыточного бактериального роста (СИБР) играет важную роль в формировании стеатоза печени, то его необходимо диагностировать и проводить коррекцию (препараты с антибактериальным действием — желательно не всасывающиеся; пробиотики; регуляторы моторики, печеночные протекторы), причем выбор терапии зависит от исходной патологии, формирующей СИБР.
Не совсем корректно на сегодняшний день решается вопрос об использовании печеночных протекторов. Есть работы, показывающие их малую эффективность, есть работы, которые показывают их высокую эффективность. Создается впечатление, что их использование не учитывает стадию НАЖБП. Если есть признаки стеатогепатита, фиброза, цирроза печени, то их использование представляется обоснованным. Хотелось бы представить аналитические данные, на основании которых и в зависимости от количества факторов, участвующих в патогенезе НАЖБП, можно выбрать гепатопротектор (табл. 3).
Из представленной таблицы видно (введены наиболее употребляемые протекторы, при желании ее можно расширить, введя другие протекторы), что препараты урсодезоксихолевой кислоты (Урсосан) действуют на максимальное количество патогенетических звеньев поражения печени.
Мы хотим представить результаты лечения Урсосаном больных НАЖБП. Изучено 30 больных (у 15 из них в основе лежало ожирение, у 15 — МС; женщин было 20, мужчин — 10; возраст от 30 до 65 лет (средний возраст 45 ± 6,0 лет).
Критериями отбора служили: повышение уровня АСТ — в 2–4 раза; АЛТ — в 2–3 раза; ИМТ > 31,1 кг/м 2 у мужчин и ИМТ > 32,3 кг/м 2 у женщин. Больные получали Урсосан в дозе 13–15 мг/кг веса в сутки; 15 больных в течение 2 месяцев, 15 больных продолжали прием препарата до 6 месяцев. Результаты лечения представлены в табл. 4–6.
Критерием исключения служили: вирусная природа болезни; сопутствующая патология в стадии декомпенсации; прием препаратов, потенциально способных формировать (поддерживать) жировую дистрофию печени.
Литература
О. Н. Минушкин, доктор медицинских наук, профессор
ФГБУ УНМЦ Управления делами Президента РФ, Москва
В современной медицине под стеатогепатитом подразумевают воспалительное заболевание печени, которое заключается в ее жировом перерождении. В зависимости от фактора, вызвавшего воспаление, выделяют хронический алкогольный, метаболический неалкогольный и лекарственный стеатогепатиты.
Часто разные формы стеатогепатита могут сочетаться, но каждая из них характеризируется специфическими причинами развития, симптомами и методами лечения.
Хронический алкогольный стеатогепатит

в 30% случаев заболевания хроническим алкоголизмом у больных возникает стеатогепатит
Хронический алкогольный гепатит развивается постепенно по мере увеличения алкогольной интоксикации организма. Как показывает статистика, в 30% случаев заболевания хроническим алкоголизмом у больных возникает стеатогепатит.
Схема развития заболевания довольно проста. Поскольку практически весь алкоголь (от 90% до 98%) метаболизируется в печени путем окисления, чрезмерное его употребление приводит к повышению нагрузки на орган, который уже не может нормально справляться со своими функциями.
В итоге в печени начинают развиваться различные воспалительные процессы, которые со временем под воздействием постоянной интоксикации алкоголем переходят в хроническую форму и могут привести к жировому перерождению печени и дать начало стеатогепатиту.
Последние исследования показали, что ацетальдегид, который является одним из метаболитов алкоголя, играет решающую роль в развитии стеатогепатита. Накапливаясь в печени, он постепенно разрушает ее клетки и ткани, делая невозможным нормальное функционирование органа.
О развитии хронического алкогольного стеатогепатита свидетельствуют следующие симптомы:
- увеличение печени в размерах и ее значительное уплотнение
- ноющие боли в правом подреберье
- диспептические расстройства (диарея или запоры)
- чрезмерная потливость и жажда
- общая слабость
- снижение или полное отсутствие аппетита, быстрое снижение веса
- развитие желтухи и пожелтение кожи
При отсутствии своевременного лечения хронический алкогольный стеатогепатит может привести к развитию фиброза или цирроза печени.
Этиловый спирт, почти полностью утилизирующийся для организма печенью, может практически полностью разрушить этот жизненно важный орган.
В особо тяжелых случаях заболевание может перерасти в первичный рак печени. Статистические данные свидетельствуют о том, что в 20-25% случаев этих заболеваний решающим фактором их развития стало хроническое злоупотребление алкоголем.
Метаболический неалкогольный стеатогепатит
Несмотря на то, что на протяжении длительного периода времени в официальной медицине жировое перерождение печени рассматривалось исключительно как результат злоупотребления алкоголем, в 20-том столетии было установлено, что стеатогепатит может развиваться и у пациентов, не страдающих алкоголизмом и даже не употребляющих алкоголь.

Воспалительные процессы в печени во многих случаях развиваются на фоне нарушения обмена веществ в организме
В частности, оказалось, что воспалительные процессы в печени во многих случаях развиваются на фоне нарушения обмена веществ в организме. Особое значения для возникновения заболевания имеют сбои в углеводном и жировом обмене.
Основными причинами развития метаболического неалкогольного гепатита являются:
- нарушение питания
- хронические заболевания органов пищеварительной системы (в наибольшей мере панкреатит, колит и др.)
- ожирение
- сахарный диабет
- гиперлипидемия
Чем больше клеток оказываются выключенными из работы печени, тем меньшей становится мощность и эффективность работы самого органа, что может иметь очень негативные последствия для организма.
Специфической особенностью клинической картины метаболического стеатогепатита является отсутствие характерных симптомов, указывающих на нарушение работы печени.
Только в тех случаях, когда жировое перерождение печени сопровождается ее обширными воспалениями, могут возникать специфические печеночные боли. В большинстве же случаев заболевание диагностируется случайно, при медицинских обследовании по поводу других проблем со здоровьем.
Если симптомы заболевания проявляются, то выглядят они следующим образом:
- боли в области печени
- ощущение тяжести в животе
- общая слабость
- повышенная потливость на фоне постоянной жажды
Лекарственный стеатогепатит

Желтушность склер при заболевании печени
Помимо нарушения метаболизма, развитие стеатогепатита, необусловленное алкогольной интоксикацией, может быть спровоцировано приемом определенных лекарственных средств. Потенциально опасными для печени можно назвать следующие группы медикаментов:
- антибиотики тетрациклинового ряда (Тетрациклин, Террамицин, Биомицин)
- синтетические гормональные препараты (особенно эстрогены, в том числе оральные контрацептивы)
- антагонисты кальция (Верапамил, Дилтиазем, Нифедипин)
- аминохинолоны (Плаквенил, Делагил)
- АРВ-препараты (практически все препараты, применяющиеся для лечения ВИЧ)
- противогрибковые препараты (Амфотерицин, Кетоконазол, Фторцитозин)
- другие медикаменты (Амиодарон, Аспирин, Галотан, Никотиновая кислота и др.)
При длительном приеме этих лекарств у некоторых лиц наблюдаются нарушения в работе печени. Чаще всего нарушаются процессы окисления жирных кислот, что приводит к развитию стеатогепатита или даже цирроза печени. В наиболее тяжелых случаях возможно развитие некроза тканей печени разной степени.
О негативном влиянии лекарств на печень свидетельствуют следующие симптомы:
- частые острые боли в области печени
- развитие холестатического синдрома (нарушение работы желчного пузыря)
- развитие желтухи и пожелтение кожи
- неприятные ощущения в коже (зуд, раздражения и др.)
Особую опасность выше перечисленные препараты представляют для лиц с уже диагностированными нарушениями работы печени (группа риска). Под длительным воздействием гепатоопасных препаратов даже незначительные проблемы в работе печени могут перерасти в ее функциональные нарушения, в том числе и жировое перерождение. Прием таких препаратов лицами из группы риска возможен только под наблюдением врача и с одновременным приемом индивидуально подобранных гепатопротекторов.
Диагностика стеатогепатитов
Сложность диагностирования стеатогепатита обусловлена тем, что довольно часто заболевание развивается медленно и не имеет явно выраженной клинической картины. Во многих случаях единственным симптомом, который может быть сигналом для тщательной диагностики печени, является только увеличение органа в размерах и болезненность при пальпации.
В современной медицине существуют разные методы диагностики различных форм стеатогепатита. Учитывая сравнительно большую частоту развития заболевания на фоне алкоголизма, в большинстве случаев медицинское обследование начинают с исследования больного на предмет злоупотребления алкоголем.

О жирной еде людям с заболеванием печени придется забыть!
Диагностика хронического алкогольного стеатогепатита предполагает следующие обязательные этапы:
- Ультразвуковое исследование печени. Большое значение имеет оценка степени увеличения органа и изменения его внешних параметров.
- Лабораторные исследования. Высокие значения некоторых параметров (уровень холестерина, щелочной фосфатазы, иммуноглобулина А, билирубина, триглицеридов и др.) являются прямым указанием на развитие воспалительных процессов в печени.
В случае, если алкоголизм у пациента был исключен, проводится диагностика на предмет метаболического стеатогепатита:
- Биопсия печени. Анализ пробы пораженного органа дает возможность оценить степень повреждения тканей и установить этап развития воспалительного процесса.
- Ультразвуковая диагностика. Такое исследование становится особенно актуальным при наличии у пациента признаков ожирения или сахарного диабета и при невозможности проведения биопсии.
Лекарственный стеатогепатит может диагностировать врач, который прописал лечение потенциально опасными для печени препаратами. В таком случае также используется УЗИ-диагностика, компьютерная томография, лабораторные исследования и при необходимости биопсия.
Учитывая тот факт, что во многих случаях различные формы заболевания могут накладываться друг на друга, при подозрении на стеатогепатит чаще всего применяется комплексная диагностика состояния печени.
Профилактика и традиционное лечение стеатогепатитов
Основная профилактика стеатогепатитов направлена на устранение факторов их развития:
- умеренное употребление алкоголя
- своевременное лечение заболеваний, которые могут спровоцировать развитие стеатогепатита
- осторожное применение токсичных для печени медикаментов с одновременным приемом гепатопротекторов
Лечение стеатогепатитов при своевременном обращении к специалистам в большинстве случаев дает позитивные прогнозы. Только в случаях запущенности заболевания лечение сопряжено с определенными трудностями и, что представляет собой наибольшую опасность, риском развития цирроза печени.

Диагностика. Пальпация печени
Современное лечение стеатогепатов предполагает воздействие на организм сразу в нескольких направлениях:
- организация рационального питания по специально подобранной диете
- нормализация общего обмена веществ в организме и энергетического обмена печени
- защита клеток печени и стабилизация их состояния за счет медикаментозной терапии
- Диетотерапия дает возможность максимально безопасно стабилизировать состояние печени и снизить степень воспаленности тканей. Принципиально важно в этом плане организовать питание таким образом, чтобы организм получал достаточное количество белков, которые принимают непосредственное участие в обновлении печени.
Если стеатогепатит был спровоцирован другими заболеваниями, лечение должно быть направлено на устранение проявлений именно этих заболеваний. Особенно опасным с точки зрения нарушения работы печени и ее жирового перерождения является хронический панкреатит.
У более 30% пациентов, страдающих этим заболеванием, со временем диагностируют стеатогепатит или жировую дистрофию. В таких случаях больным назначают препараты, оказывающие позитивное влияние на работу поджелудочной железы: Панкреатин, Креон, Панзинорм, Фестал и др.
Медикаментозная терапия является обязательной составляющей лечения любой формы стеатогепатита.
Чаще всего используются следующие группы лекарственных препаратов:
- Препараты, оказывающие антиоксидантное действие и защищающие клетки печени. Лучше всего себя зарекомендовали Эссенциале, Гептрал, Берлитион, витамины С и Е.
- Препараты, нормализирующие жировой обмен печени. Чаще всего пациентам прописывают Липостабил и Липофарм.
- Препараты комбинированного действия. Наибольшую эффективность при лечении различных форм стеатогепатитов демонстрируют Пентоксиффилин, Альфа-липоевая кислота, Гепабене, Урсодезоксихолевая кислота, Гепа-мерц.
Использование современных препаратов дает возможность вылечить стеатогепатит в сроки от 2 недель до нескольких месяцев, в зависимости от степени развития заболевания и уровня повреждения тканей печени.
Нетрадиционные методы лечения стеатогепатита

Лечение стеатогепатита печени должно быть комплексным
Несмотря на наличие эффективных методов традиционного лечения стеатогепатитов, нетрадиционные методы также могут быть использованы в составе комплексной терапии. Более того – некоторые из них одобрены современными врачами.
Уже давно известно о полезных для печени свойствах расторопши. Это лекарственное растение содержит вещества, благотворно влияющие на печень и стабилизирующие ее работу. В основе многих современных растительных препаратов содержится экстракт расторопши.
Врачи прописывают пациентам, страдающим стеатогепатитом, такие препараты в виду их большей, по сравнению с традиционными лекарственными препаратами, безопасностью для организма.
Получив одобрение лечащего врача, можно использовать народный рецепт лечения стеатогепатита расторопшей. Семена расторопши нужно перемолоть в кофемолке и принимать ежедневно по 5 раз в день, разводя их в теплой воде.
30г молотых семян является суточной нормой для лечения печени. Уже через месяц такого лечения наблюдается улучшение общего состояния печени, нормализация жирового обмена и устранение основных симптомов стеатогепатита.
Для лечения функциональных нарушений работы печени и в частности стеатогепатитов рекомендуется применять и другие народные средства:
- миндальное масло
- травяные чаи (зверобой, бессмертник, календула, цикорий)
- травяные настои (шалфей, хвощ, репешок, спорыш)
- ягоды калины и клюквы
Эти народные средства оказывают положительное влияние на работу печени, но на поздних стадиях стеатогепатитов они могут быть использованы исключительно в качестве вспомогательной и поддерживающей терапии.
Стеатогепатит, представляя собой паталогические изменения в работе печени, может быть спровоцирован различными факторами, которые объединяет способность вызывать воспалительные процессы в тканях (алкоголь, определенные медикаменты, нарушение обмена веществ, некоторые заболевания). Поэтому и традиционное, и нетрадиционное лечение всех форм стеатогепатита направлено на устранение влияние этих факторов, нормализацию и стабилизацию общего состояния печени.
Тематическое видео — Жировой гепатоз (ожирение печени) — молчаливый убийца №1!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Жировой гепатоз: причины появления, симптомы, диагностика и способы лечения.
Определение
Жировой гепатоз (жировая дистрофия печени, стеатоз) — заболевание, при котором в клетках печени накапливается жир. При этом воспалительные явления отсутствуют или выражены слабо. Накопление жира может быть реакцией печени на различные токсические воздействия, например, употребление алкоголя, прием некоторых лекарственных препаратов, нередко этот процесс связан с метаболическим синдромом.
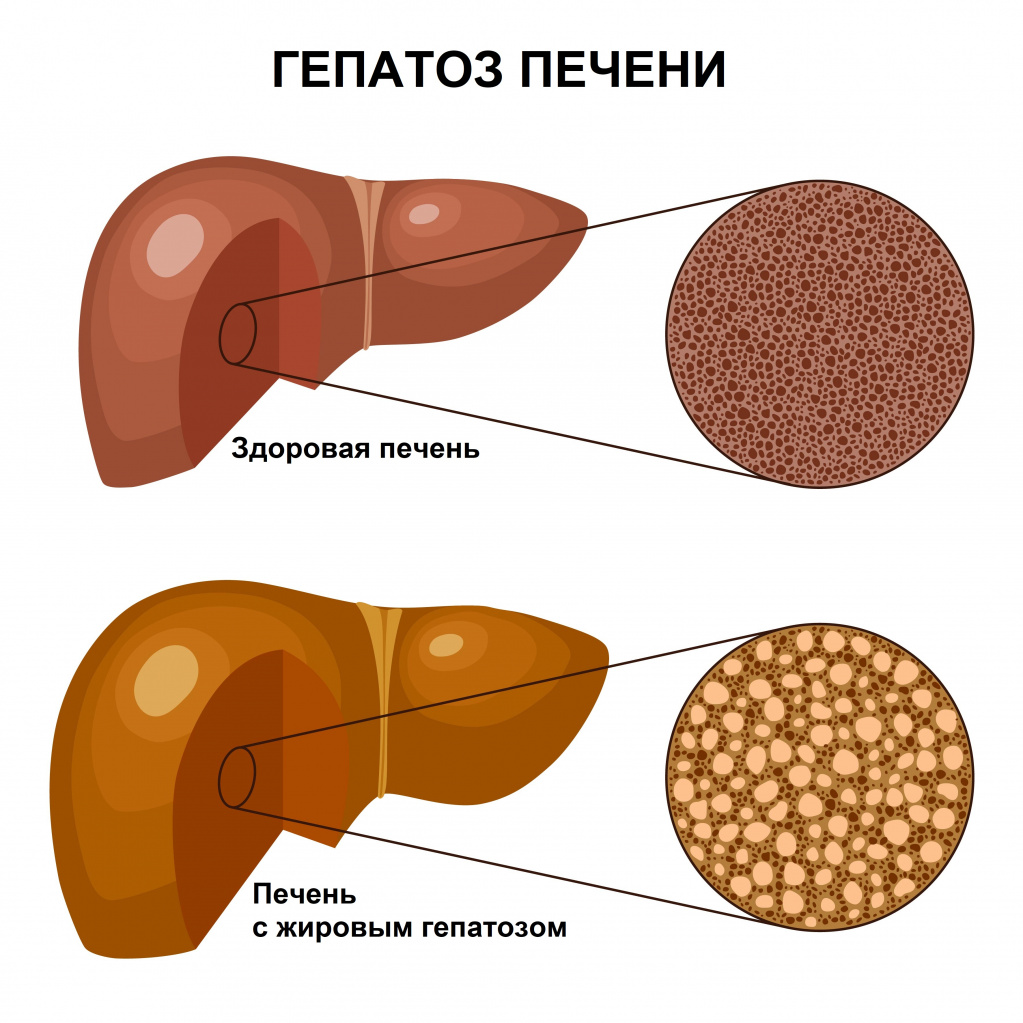
В зависимости от этиологии повреждения выделяют две группы заболеваний: неалкогольную жировую болезнь печени (НАЖБП) и алкогольную болезнь печени (АБП). Каждое из этих заболеваний может ограничиться гепатозом, а может прогрессировать до гепатита (воспалительного заболевания печени) или даже цирроза (замещения ткани печени соединительной тканью). Все это – стадии одного процесса.
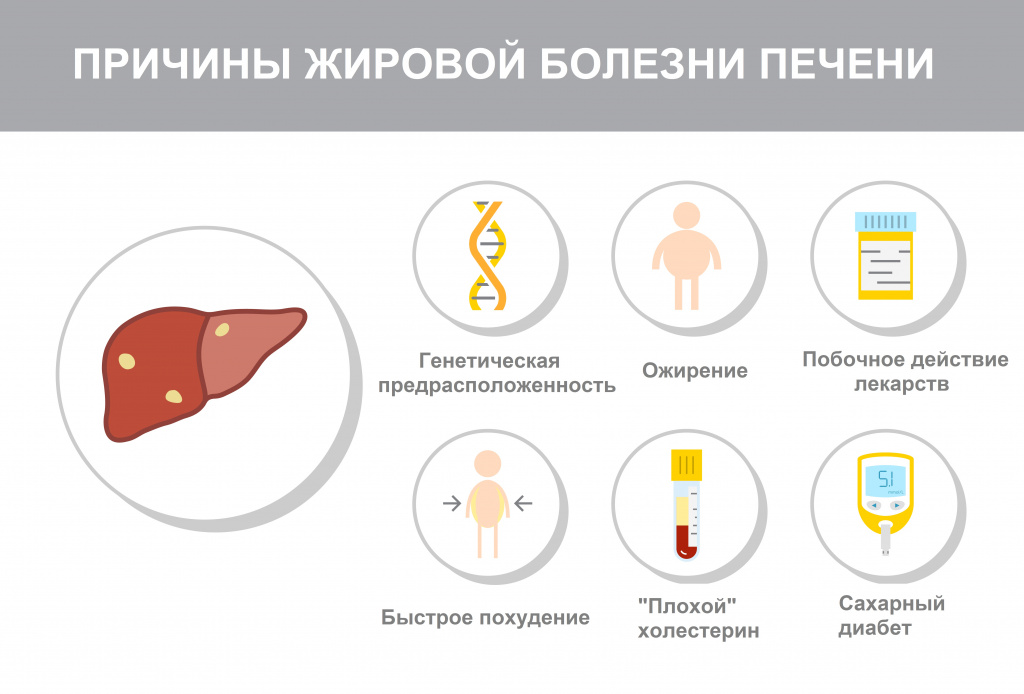
Причины появления гепатоза
Главная причина развития и прогрессирования НАЖБП - нездоровый образ жизни: высококалорийное питание, избыточное потребление насыщенных жиров (продуктов животного происхождения – жирных сортов мяса, молочных продуктов высокой жирности), рафинированных углеводов (сахара, хлебобулочных и кондитерских изделий) в сочетании с недостаточной физической активностью.
Метаболический синдром – это комплекс метаболических, гормональных и клинических нарушений, являющихся факторами риска развития сердечно-сосудистых заболеваний, в основе которых лежит инсулинорезистентность и компенсаторная гиперинсулинемия.
Инсулин – это гормон, вырабатываемый поджелудочной железой и обеспечивающий поступление глюкозы из крови в клетки. При инсулинорезистентности снижается чувствительность клеток к инсулину – возникает голодание клеток на фоне достаточного количества глюкозы в крови. Для поддержания нормального транспорта глюкозы требуется повышенная концентрация инсулина в крови, что и становится спусковым механизмом всех составляющих метаболического синдрома:
Важным критерием, позволяющим отличить АБП от НАЖБП, служит употребление пациентами алкоголя в токсичных для печени дозах, т.е. более 40 г чистого этанола в сутки для мужчин и более 20 г для женщин.
Однако вероятность поражения печени зависит не только от количества потребляемых спиртных напитков, но и от качества алкогольного напитка, типа потребления алкоголя и времени его воздействия, а также от индивидуальной и генетической предрасположенности, особенностей питания, инфицирования вирусами гепатита В и С.
Классификация гепатоза
В зависимости от типа отложения жира:
- очаговый диссеминированный гепатоз (зачастую не имеет клинических проявлений);
- выраженный диссеминированный гепатоз;
- зональный гепатоз (жир накапливается в разных отделах печени);
- диффузный гепатоз (микровезикулярный стеатоз).
Симптомы гепатоза
Большинство пациентов с гепатозом не предъявляют никаких жалоб. Болезнь нередко диагностируют случайно при обследовании по другому поводу. В случае неалкогольной жировой болезни печени у некоторых пациентов в клинической картине присутствуют различные проявления метаболического синдрома: ожирение, повышение артериального давления, признаки нарушения обмена глюкозы, холестерина.
Часть пациентов с гепатозом, независимо от его этиологии, предъявляет жалобы неспецифического характера - на повышенную утомляемость, ноющую боль или дискомфорт в области правого подреберья без четкой связи с приемом пищи.
Диагностика гепатоза
Нередко врач может заподозрить у пациента наличие гепатоза уже в процессе сбора анамнеза. Специалист оценивает режим питания и физическую активность, уточняет вопрос об употреблении алкоголя, приеме лекарственных препаратов.
При разговоре с пациентом и ознакомлении с медицинской документацией врач может обнаружить проявления метаболического синдрома, что будет говорить в пользу НАЖБП.
Важная роль в оценке состояния печени принадлежит лабораторной диагностике. Исследуют такие показатели биохимического анализа крови, как АсАТ, АлАТ, гамма-глутамилтранспептидаза, щелочная фосфатаза, билирубин общий, билирубин прямой. При гепатозе может определяться их незначительное повышение.
Определение уровня АСТ в сыворотке крови используют преимущественно в диагностике и контроле течения болезней печени, а также в комплексных биохимических исследованиях.
Жировой гепатоз, или стеатогепатоз, или жировая болезнь печени – это патология, при которой в печени накапливается жир. Если остановить случайного человека на улице и спросить о том, что это за заболевание, мало кто сможет дать правильный ответ. А ведь жировой гепатоз встречается довольно часто – в этом он вполне может посоперничать со многими распространенными патологиями, которые у всех постоянно на слуху, такими как артериальная гипертензия и остеохондроз.
Например, по оценке ученых из Великобритании, у каждого третьего взрослого человека можно смело диагностировать начальную стадию неалкогольной жировой болезни печени.
Вообще-то жир в печени есть и в норме, но его там совсем немного. Если он составляет 5–15% от веса органа, это уже жировой гепатоз. Вопреки распространенному мнению, проблемы с печенью возникают далеко не только у людей, которые увлекаются спиртным и болеют вирусными гепатитами.
Такой разный жировой гепатоз
У людей, которые употребляют слишком много алкоголя (более 14 граммов чистого спирта в день для мужчин и более 14 граммов для женщин), может развиваться алкогольная жировая болезнь печени. Поначалу она не вызывает каких-либо симптомов и не нарушает функцию органа. По мере увеличения печени, все чаще беспокоят неприятные ощущения и боли в верхней части живота справа.
Постепенно в печени развивается воспаление – это уже будет алкогольный гепатит. Его симптомы: повышение температуры тела, боль в животе, желтуха, тошнота и рвота. Если человек продолжает употреблять алкоголь и не получает никакого лечения, гепатит переходит в цирроз. Нормальная печеночная ткань погибает и замещается рубцовой. К симптомам, которые беспокоили ранее, присоединяется асцит (скопление жидкости в животе), изменения в поведении в результате поражения головного мозга, повышенная кровоточивость. В финале больной погибает от печеночной недостаточности, либо на фоне цирроза развивается рак печени.
Как и алкогольная жировая болезнь печени, НЖБП проходит ряд стадий:
- У большинства пациентов диагностируют собственно жировой гепатоз. При этом симптомы отсутствуют. Заболевание выявляют случайно во время лабораторных анализов или УЗИ.
- Стеатогепатит – более серьезное состояние, когда в печени развивается воспаление. В Великобритании проводилось исследование, которое показало, что данной патологией страдает около 5% населения страны.
- Фиброз – состояние, при котором из-за хронического воспаления начинает образовываться рубцовая ткань, но печень все еще может относительно нормально функционировать.
- Цирроз – гибель печеночных клеток и замещение их рубцовой тканью. В финале приводит к тяжелой печеночной недостаточности или к раку печени – оба этих осложнения фатальны для пациента.
При каких симптомах нужно обратиться к врачу?
Жировой гепатоз долго себя не проявляет. Если появились симптомы, это говорит о том, что заболевание, как минимум, уже на стадии гепатита:
- Желтуха: кожа, слизистые оболочки и белки глаз приобретают желтоватый оттенок.
- Боли в верхней части живота справа.
- Тошнота, рвота.
- Слабость, быстрая утомляемость.
- Ухудшение аппетита.
- Потеря веса.
- Увеличение живота.
- Отеки в области живота, ног.
- Повышенная кровоточивость, синяки на теле.
Как вовремя диагностировать патологию?
Самое простое исследование, с помощью которого можно выявить жировой гепатоз – УЗИ печени. Его стоит пройти всем людям старше 40–50 лет, а также людям более младшего возраста, у которых есть факторы риска (метаболический синдром, сахарный диабет 2 типа).
Если нарушается функция печени, в крови меняются концентрации тех или иных веществ. Поэтому выявить признаки жирового гепатоза можно с помощью специального биохимического анализа – печеночного профиля. Определяют концентрацию АсАТ, АлАТ, билирубина, гамма-ГТ, щелочной фосфатазы, холестерина. Перед тем как диагностировать жировую болезнь печени, нужно убедиться, что выявленные отклонения не вызваны другими причинами, например, гепатитом.
Уже после того, как выявлен жировой гепатоз печени, врач может назначить другие исследования для уточнения диагноза: эластометрию (определение эластичности печени, которая зависит от количества в ней рубцовой ткани), биопсию – процедуру, во время которой получают фрагмент печеночной ткани и отправляют в лабораторию для исследования под микроскопом.
Распространенные мифы о жировой болезни печени
Если регулярно проводить чистки, в печени не будут скапливаться шлаки, и она всегда будет здорова.
- Здоровое питание. В рационе должны преобладать овощи, фрукты, злаки. Нужно максимально ограничить красное мясо, полуфабрикаты, фастфуд, вредные жиры.
- Поддерживайте физическую активность. Рекомендуется не менее 150 минут в неделю выполнять упражнения умеренной интенсивности. Это может быть, например, ходьба или езда на велосипеде.
- Поддерживайте здоровый вес. Нужно стремиться к тому, чтобы ваш индекс массы тела (масса в кг делённая на квадрат роста в метрах) находился в диапазоне от 18,5 до 24,9.
- Ограничьте потребление алкоголя или откажитесь от него совсем.
- Если вы курите – бросьте. Отказ от вредной привычки поможет снизить риск таких осложнений, как инфаркт, инсульт.
В аптеках продается много лекарств, которые защищают и восстанавливают печень. Они помогут.
Факт в том, что не существует специальных медикаментозных препаратов или каких-либо процедур для лечения жировой болезни печени. Основной метод лечения – здоровый образ жизни, то есть рекомендации, которые мы рассмотрели выше.
Главный военный клинический госпиталь внутренних войск МВД России, Балашиха, Московская область
Главный военный клинический госпиталь внутренних войск МВД России, Балашиха, Московская область
Главный военный клинический госпиталь внутренних войск МВД России, Балашиха, Московская область
Главный военный клинический госпиталь внутренних войск МВД России, Балашиха, Московская область
Два случая склеродермии у военнослужащих (возвращаясь к напечатанному)
Главный военный клинический госпиталь внутренних войск МВД России, Балашиха, Московская область





На основании данных литературы рассматриваются атипичные формы (течение) ограниченной склеродермии, особенности классификации и диагностики заболевания. Приводятся два собственных наблюдения склеродермии у военнослужащих, представляющие интерес в плане диагностики и принятия экспертного решения.
Главный военный клинический госпиталь внутренних войск МВД России, Балашиха, Московская область
Главный военный клинический госпиталь внутренних войск МВД России, Балашиха, Московская область
Главный военный клинический госпиталь внутренних войск МВД России, Балашиха, Московская область
Главный военный клинический госпиталь внутренних войск МВД России, Балашиха, Московская область
Увеличение числа больных склеродермией отмечают ряд авторов [1]. Мы не можем об этом судить из-за редкости патологии в воинском коллективе, о чем писали недавно [2]. Вместе с тем за последний год мы встретились с 2 случаями склеродермии со своеобразной клинической картиной, вызвавшей трудности в диагностике и принятии экспертного решения.
Локализованная (ограниченная) склеродермия (ОСД) — хроническое заболевание соединительной ткани, характеризующееся очаговыми воспалительно-склеротическими изменениями кожи и подлежащих тканей без вовлечения в патологический процесс внутренних органов [4].
Общепринятой классификации нет. В зависимости от клинических проявлений большинство авторов, в том числе военные дерматологи [5], различают несколько форм ОСД — бляшечную (пузырную и глубокую), линейную (полосовидную), пятнистую — поверхностную ограниченную (болезнь белых пятен, белый лихен Цумбуша, первичный склероатрофический лихен), идиопатическую атрофодермию Пазини—Пьерини, ОСД с гемиатрофией лица Ромберга. Различные формы ОСД существенно различаются как по ряду клинических и морфологических признаков, так и по течению [1, 4—8].
Идиопатическая атрофодермия Пазини—Пьерини многими авторами считается абортивным (первичным атрофическим) вариантом ОСД и клинически проявляется длительно существующими, незначительно западающими очагами коричневого или серо-коричневого цвета с фиолетово-сиреневым оттенком без признаков уплотнения кожи. Очаги располагаются чаще всего на туловище (спине) и верхних конечностях [4—8].
Некоторые авторы считают склероатрофический лихен Цумбуша и идиопатическую атрофию Пазии—Пьерини самостоятельными заболеваниями.
Алгоритм обследования больного склеродермией основывается в основном на анамнестических данных и физикальном обследовании. В начале развития ОСД, когда уплотнение еще не выражено и имеется только обесцвеченное пятно, процесс может напоминать витилиго или депигментированное пятно при недифференцированной лепре [8]. Обязательные и дополнительные лабораторные исследования указаны во всех современных руководствах [4].
Среди больных преобладают лица с группой крови 0(I), что косвенно подтверждает генетическую обусловленность склеродермии. Несомненна связь склеродермии с состоянием эндокринной системы. Наличие эндокринных расстройств у больных склеродермией является показанием к назначению препаратов гипофиза, щитовидной железы, околощитовидных желез, половых гормонов [9].
Типична эозинофилия. Реакция на антиядерные антитела обычно положительная у пациентов с генерализованным заболеванием. Исследование биопсийного материала позволяет выявить различную степень воспаления (типично для ранних очагов) и склероз дермы [10]. Приводим два собственные наблюдения.
Из анамнеза: со слов, в 12—14-летнем возрасте появилось темное пятно в области поясницы слева. Врачи в военкомате интересовались происхождением пятна, но поскольку жалоб больной не предъявлял, диагноз не выставлялся. Закончил ВВУЗ и служит на командной должности. В 2004 г. появилось коричневое пятно на левой половине туловища; в 2007 г. — два белых пятна на левой боковой поверхности туловища и спине. Пятно в области поясницы постепенно увеличивалось в размере, уплотнения на очагах никогда не замечал.
Результаты специальных исследований: клинический анализ крови и мочи без патологии; группа крови Аβ (II) резус-положительная; RW — отрицательная, антитела к ВИЧ, НВS антиген, anti HCY не обнаружены; ревматоидный фактор, С-реактивный белок, титр АСТЛ-О не обнаружены; антиядерные антитела (полуколичественный анализ) 0,5; антитела к двуспиральной ДНК — 6,5; антитела к односпиральной ДНК — 7,5 (количественное исследование). Биохимия крови без патологии, кроме увеличения уровня непрямого билирубина до 16,4 мкмоль/л; общего до — 17,9 мкмоль/л; АлАТ до 89,4 ед/л.
Рентгенография органов грудной клетки — без патологии. ЭФГДС: недостаточность кардии; очаговый поверхностный гастрит (антральный отдел желудка). Заключение УЗИ органов брюшной полости, почек и щитовидной железы: признаки диффузных изменений печени (жировой гепатоз?, реактивные изменения?). Рекомендован контроль УЗИ печени через 6 мес. Заключение специалистов: ЛОР, невропатолог, хирург — здоров. Окулист: сложный дальнозоркий астигматизм, амблиопия слабой степени левого глаза. Гастроэнтеролог: стеатогепатит низкой активности.

Биопсия с очага на грудной клетке (рис. 2.), Рисунок 2. Гистопатологическая картина ОСД у больного Г., 34 лет. Значительное истончение эпидермиса с атрофией сосочков; мономорфный коллагеноз дермы с очаговой лимфоидной инфильтрацией, редукция сальных и потовых придатков кожи. Окраска гематоксилином и эозином, ув. 50. заключение: фиброматоз подкожной клетчатки с умеренным хроническим воспалением.
Дерматологический диагноз: ограниченная склеродермия.
Лечение в течение 2 нед (ксантинола никотинат 15% 2 мл внутримышечно ежедневно; трентал 400 мг 2 раза в сутки; эссенциале форте по 1 капсуле 3 раза в сутки, солкосерил 5% мазь 2 раза в сутки на очаги; фонофорез с пелоидином (гель ПО-КУР) клинических изменений не вызвало. На военно-врачебную комиссию офицер не представлялся. Взят на диспансерное наблюдение.
Больной В., 20 лет, солдат, поступил в июне 2009 г. с жалобами на слегка зудящие высыпания на голенях и в области коленных суставов, появившиеся в марте и увеличившиеся в количестве.

Результаты специальных исследований: клинический анализ крови без патологии, кроме относительной эозинофилии 8—11%; анализ мочи без патологических изменений; группа крови 0 (I) резус-положительная; RW — отрицательная, антитела к ВИЧ, НВS антиген, anti HCY не обнаружены; ревматоидный фактор и С-реактивный белок не обнаружены, титр АСТЛ-О 200 МЕ/мл; антиядерные антитела 1,0; гормоны щитовидной железы: ТЗ свободный — 5,66 пмоль/л; Т4 свободный — 10,28 пмоль/л; ТТГ— 0,75 МЕ/мл; антитела к тирепероксидазе — менее 0,16 МЕ/мл. Инцизионная биопсия с очага на голени (рис. 4, а—в), Рисунок 4. Гистопатологическая картина ОСД у больного В., 20 лет. Истончение эпидермиса, редукция сосочков; поля гиалиноза коллагеновых волокон-пучков, с частичным замещением подкожной клетчатки и участки гомогенизации коллагена дермы; диффузно-очаговая лимфоцитарная инфильтрация (и вокруг сосудов); редукция сальных, потовых, волосяных придатков кожи. Окраска гематоксилином и эозином, ув.100 (а, б); ув. 200 (в). заключение: гистологическая картина не противоречит клиническому диагнозу. Рентгенография органов грудной клетки — без патологии; придаточных пазух носа: недоразвитие лобной пазухи. Снижение пневматизации клеток решетчатого лабиринта. При УЗИ органов брюшной полости и почек патологии не выявлено; паренхима щитовидной железы эхонеоднородна за счет анэхогенных множественных образований размерами до 5 мм. Объем щитовидной железы в пределах возрастной нормы. Заключение: ультразвуковые признаки множественных коллоидных кист щитовидной железы. Эндокринолог: коллоидный зоб, эутиреоз. Дерматологический диагноз: ОСД.
В результате проведенного лечения (за время обследования): курс пенициллина, антигистаминная терапия, эутирокс, физиотерапия — очаги остались прежних размеров, но исчезли границы в виде сиреневого валика, явления атрофии сохраняются (рис. 3, ж).
Решением военно-врачебной комиссии больной признан: В — ограниченно годен к военной службе. Заболевание получено в период военной службы.
У одного больного могут быть представлены различные формы ОСД и даже системной склеродермии, что подтверждает мнение о единстве этих форм заболевания. Очаги могут находиться в различной стадии развития [4—8].
Дифференциальный диагноз атрофодермии Пазини—Пьерини с бляшечной склеродермией представляет лишь академический интерес и основывается на отсутствии мраморно-белых, деревянистой плотности бляшек с сиреневым венчиком и склероза дермы, характерных для склеродермии [6].
Течение ОСД медленное, с прогрессированием склероза кожи. Несмотря на различную клиническую картину в обоих случаях первые проявления ОСД возникли в юношеские годы и в дальнейшем медленно прогрессировали в виде появления новых очагов. У офицера по сравнению с солдатом отмечается более длительный анамнез и по гистологической картине явления фиброза более выражены. Профилактика ОСД заключается в диспансерном наблюдении и лечении для предотвращения рецидивов и утяжеления заболевания.
Читайте также:

