Прописали уколы ставить некому что делать
Обновлено: 02.07.2024
Вы проснетесь в палате реанимационного отделения. Анестезиолог и медсестра/медбрат будут следить за температурой вашего тела, пульсом, артериальным давлением и другими показателями. Во время операции Вам могут ввести катетер в мочевой пузырь для отслеживания количества выделяемой мочи. Вам также установят плевральную дренажную трубку, подсоединенную к дренажному устройству. После операции в течение первых часов/суток ваш голос может слегка отличаться от обычного, это нормально. Вы можете остаться в реанимационной палате в течение одних или нескольких суток, в зависимости от вашего состояния после операции. Затем вас переведут в палату на хирургическом отделении, где Вы лежали изначально.
Часто задаваемые вопросы
Буду ли я испытывать боль после операции?
Вы будете испытывать болевые ощущения после операции, это нормально. Ваш лечащий врач и медсестра/медбрат будут часто спрашивать вас о болевых ощущениях и давать обезболивающие лекарства по мере необходимости. Если боль не утихает, сообщите об этом врачу или медсестре/медбрату. Обезболивание крайне необходимо для того, чтобы вы могли откашливаться, глубоко дышать, а также вставать с постели и ходить. Помните, что прием обезболивающих препаратов может привести к возникновению запоров (задержка стула в сроке более 2-3 дней). В случае возникновения запора обратитесь к лечащему врачу. При выписке ваш лечащий врач даст рекомендации о приеме обезболивающих препаратов.
Что такое плевральный дренаж и зачем он мне?
Плевральная дренажная трубка представляет собой гибкую трубку для отвода крови, жидкости и воздуха, скапливающихся в плевральной полости после операции. Эта трубка устанавливается между ребрами в пространство между грудной клеткой и легкими (см. рисунок 1).
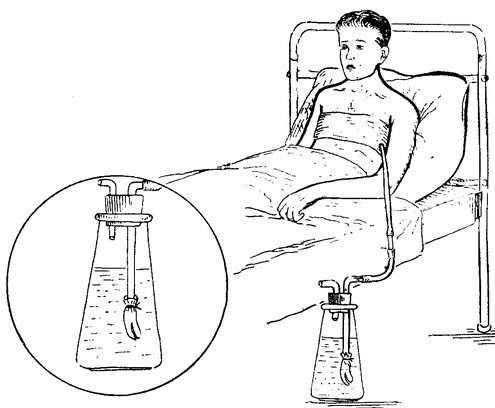
Плевральный дренаж и плевральная банка.
Сроки дренирования плевральной полости индивидуальны для каждого пациента. Удаление плеврального дренажа производится лечащим врачом при соблюдении 2х условий: 1) количество выделяемой жидкости не превышает 200мл/сутки 2) отсутствие поступления воздуха по дренажу
Почему важно ходить после операции?
Ходьба помогает предотвратить образование сгустков крови в ногах. Она также снижает риск возникновения других осложнений, например, пневмонии. Во время пребывания в больнице в послеоперационном периоде постарайтесь поставить себе задачу ежедневно проходить по 1,5-2км.
Смогу ли я принимать пищу после операции?
Вы постепенно вернетесь к привычному рациону питания, когда будете к этому готовы. Ваш лечащий врач предоставит вам дополнительную информацию.
Могу ли я принимать душ?
Вы можете принять душ через 48 часов после удаления плевральной дренажной трубки. Теплый душ расслабляет и помогает уменьшить мышечную боль. Старайтесь избегать контакта раны с водой, до момента ее полного заживления. В случае если вы все же намочили повязку – обратитесь к своему лечащему врачу для смены повязки.
Когда ко мне смогут прийти посетители?
Посетители могут навещать вас, как только вас переведут из реанимационной палаты на хирургическое отделение. Часы, в которые разрешено посещение вы можете узнать у вашего лечащего врача на отделении.
Когда меня выпишут из больницы?
Продолжительность вашего пребывания в больнице зависит от многих факторов, например, от вида перенесенной операции и успешности восстановления. Вы будете оставаться в больнице до тех пор, пока ваш лечащий врач не посчитает, что вы готовы вернуться домой. Ваш врач сообщит вам, в какой день и в какое время вы можете ожидать выписки. Ваш врач скажем вам, если вам будет необходимо остаться в больнице дольше запланированного времени. Ниже приводятся примеры причин, по которым вам может понадобиться остаться в больнице на более длительное время:
- продолжительный сброс воздуха по плевральному дренажу;
- проблемы с заживлением послеоперационных ран;
- проблемы с дыханием;
- повышение температуры в послеоперационном периоде (38,0 °C) и выше.
Длительность присутствия болевых ощущений и дискомфорта в области операционного доступа у каждого человека разная и зависит от большого количества факторов. Так, болезненные ощущения после открытых операций будут более сильными и длительными нежели чем после видеоторакоскопических и роботических операций. У некоторых людей боли в области послеоперационной раны, ощущение стянутости или ломота в мышцах могут продолжаться в течение 6 месяцев или дольше. Это не означает, что с вами что-то не так. Следуйте приведенным ниже рекомендациям. Принимайте обезболивающие лекарства в соответствии с указаниями врача и по мере необходимости. Позвоните вашему врачу, если назначенное лекарство не снимает боль. Не садитесь за руль и не употребляйте спиртные напитки, если вы принимаете рецептурное обезболивающее лекарство. По мере заживления послеоперационных ран боль будет становиться слабее, и вам будет требоваться все меньше обезболивающего лекарства. Для облегчения боли и дискомфорта подойдут легкие обезболивающие средства, нестероидные противовоспалительные препараты: кетанов, ибупрофен (нурофен-экспресс), найз (нимисулид), ксефокам (лорнаксикам), диклофенак, а также другие препараты этой группы. Обезболивающие лекарства должны помочь вам по мере возврата к привычному образу жизни. Принимайте достаточное количество лекарства, чтобы вы могли спокойно выполнять упражнения. Помните, что небольшое усиление боли при повышении уровня активности является нормальным. Следите за временем приема обезболивающих лекарств. Обезболивающие лекарства наиболее эффективны через 30–45 минут после их приема. Лучше принимать лекарство при первом появлении боли и не ждать ее усиления.
Как мне ухаживать за послеоперационными ранами?
После операции у вас останется несколько разрезов. Расположение разрезов будет зависеть от типа выполненной операции. Они будут выполнены в месте проведения операции и в месте стояния плевральной дренажной трубки. У вас может возникнуть некоторое онемение под и над разрезом, а также по ходу межреберья, где выполнен разрез. Вы также можете ощущать покалывание и повышенную чувствительность в зоне вокруг разрезов в процессе их заживления. Ко времени выписки из больницы послеоперационные раны начнут заживать.
Ежедневно меняйте повязку на ране и обрабатывайте рану с использованием кожных антисептиков/бриллиантового зеленого/бетадина (обратитесь к своему лечащему врачу для разъяснения принципов ухода за послеоперационными ранами).
При выписке вашим лечащим врачом будут даны рекомендации о сроках снятии швов с послеоперационных ран. Для этого вам необходимо будет обратиться к хирургу в поликлинику по месту жительства.
В случае если после выписки из стационара в ваших послеоперационных ранах появились выделения – свяжитесь с вашим лечащим врачом.
Чем мне следует питаться дома?
Соблюдение сбалансированной диеты с высоким содержанием белка поможет вам быстрее восстановиться после операции. Ваш рацион должен включать источник здорового белка при каждом приеме пищи, а также фрукты, овощи и цельные злаки.
Как я могу предотвратить возникновение запоров?
После операции ваш стул изменится. Возможны проблемы с опорожнением кишечника (отделением кала). Если можете, пейте по 8 стаканов (250-300 мл каждый, всего 2 л) жидкости ежедневно. Пейте воду, соки, супы, молочные коктейли и другие напитки без кофеина. Напитки с кофеином, такие как кофе и сладкая газированная вода, выводят жидкость из организма. Для лечения запоров применяются как рецептурные, так и безрецептурные лекарственные средства. В случае возникновения запоров начните с 1 из следующих безрецептурных препаратов: Докузат натрия (Норгалакс) 100 мг. Принимайте по 3 капсулы один раз в сутки. Это средство размягчает стул и вызывает лишь незначительные побочные эффекты. Сенна 2 таблетки перед сном. Это стимулирующее слабительное средство, которое может вызывать спазмы.
Как я могу ускорить процесс восстановления?
Выполняйте физические упражнения не менее 30 минут в день. Это позволит вам окрепнуть, улучшит ваше самочувствие и будет способствовать выздоровлению. Включите в расписание вашего дня ежедневную прогулку. Подойдут просто прогулки по улице, ходьба на тренажерной дорожке. Если погода не очень подходит для пеших прогулок, можно провести время в торговом центре. В качестве тренировки подойдет также подъем по лестнице. Вернувшись домой продолжайте делать глубокую дыхательную гимнастику и упражнения, стимулирующие откашливание. Пейте жидкости, чтобы мокрота не была густой и легко отхаркивалась. Спросите у своего врача, сколько жидкости вам следует выпивать ежедневно. Для большинства людей это будет не менее 8–10 стаканов (объемом 250-300 мл) воды или других жидкостей (например, соков) в день. В зимние месяцы включайте в спальне увлажнитель воздуха. Соблюдайте инструкции по очистке этого устройства. Часто меняйте в нем воду. Избегайте контактов с людьми, у которых болит горло или наблюдаются симптомы простудных заболеваний или гриппа. Все это может стать причиной развития инфекции.
Не употребляйте спиртные напитки, особенно если вы принимаете обезболивающее лекарство.
Могу ли я вернуться к обычным делам?
Очень важно, чтобы после операции вы вернулись к своим обычным делам. Распределите их выполнение на весь день. Пешие прогулки и подъемы по лестнице являются превосходной физической нагрузкой. Постепенно увеличивайте расстояние, которое вы проходите пешком. Поднимайтесь по лестнице медленно, отдыхая и останавливаясь по мере необходимости. Выполняйте легкую работу по дому. По мере сил старайтесь вытирать пыль, мыть посуду, готовить простые блюда и выполнять другие дела. Занимаясь делами, задействуйте ту руку и плечо, со стороны которых проводилась операция. Например, мойтесь, расчесывайте волосы, доставайте вещи с полки шкафа именно этой рукой. Это поможет восстановить функции руки и плеча в полном объеме.
Вы можете вернуться к привычной сексуальной жизни, как только заживут послеоперационные раны, и вы не будете испытывать при этом боль или слабость.
Ваш организм сам подскажет вам, когда вы переутомляетесь. Увеличивая интенсивность нагрузок, следите за реакцией организма. Вы можете заметить, что у вас больше сил по утрам или во второй половине дня. Планируйте свои дела на то время дня, когда вы чувствуете себя энергичнее.
Нормально ли чувствовать усталость после операции?
Обычно у человека после операции меньше сил, чем обычно. Продолжительность восстановления у всех разная. Повышайте активность с каждым днем по мере ваших возможностей. Всегда соблюдайте баланс между периодами активности и периодами отдыха. Отдых — это важный фактор вашего выздоровления. Возможно, вам потребуется некоторое время, чтобы вернуться к обычному режиму сна. Старайтесь не спать в течение дня. Вам также поможет душ перед сном и прием назначенных обезболивающих лекарств.
Когда я смогу водить машину?
Вы сможете снова сесть за руль после того, как: амплитуда движений руки и плеча, со стороны которых проводилась операция, восстановится в полном объеме; вы не будете принимать наркотические обезболивающие лекарства (которые вызывают у вас сонливость) в течение 24 часов.
Могу ли я лететь на самолете?
Не летайте на самолете, пока это не разрешит ваш лечащий врач, в первые месяцы после операции старайтесь воспользоваться другими видами транспорта или вовсе откажитесь от поездок на дальние расстояния.
Когда я смогу вернуться на работу?
Сроки возвращения на работу зависят от того, какая у вас работа, какую операцию вы перенесли, и как быстро восстанавливается ваш организм. Если для возвращения на работу вам необходима справка, обратитесь к вашему врачу.
Когда я смогу поднимать тяжести?
Прежде чем поднимать тяжести, проконсультируйтесь со своим врачом. Обычно не рекомендуется поднимать ничего тяжелее обычного пакета с продуктами (5 кг) в течение как минимум 1 месяца после операции. Спросите у своего врача, как долго вам следует воздерживаться от поднятия тяжестей. Это зависит от типа перенесенной операции.
К каким врачам мне нужно обратиться после операции?
Во время выписки из стационара ваш лечащий врач отдаст вам на руки выписной эпикриз с дальнейшими рекомендациями. В случае необходимости консультации каких-либо специалистов, в эпикризе будет это указано.
По каким вопросам стоит связываться с лечащим врачом?
Иногда в послеоперационном периоде пациента могут беспокоить следующие состояния:
- появилась или усугубилась одышка;
- отек грудной клетки, шеи или лица;
- резко изменился голос;
- повысилась температура (38,0 °C) или выше;
- резко усилилась боль, которая не проходит после приема обезболивающего лекарства;
- появилось покраснение или припухлость вокруг послеоперационной раны;
- появились выделения из послеоперационной раны, которые имеют неприятный запах, густую консистенцию или желтый цвет (похожие на гной);
- отсутствует стул в течение 3 дней или дольше;
- появились новые симптомы или физические изменения;
А также если у вас возникли любые вопросы или опасения, касательно вашего здоровья – свяжитесь со своим лечащим врачом.
Весна считается одним из сложных периодов для организма человека, а если вы недавно перенесли ковид, то это еще больше осложняет ситуацию.
Содержание

– Весной многие замечают упадок сил, быструю утомляемость. Как правило, это связано с дефицитом солнца после зимних месяцев и недостатком витаминов. Как правило, укрепить иммунитет в этом случае помогают правильное питание, витаминные комплексы по показаниям, дыхательные практики, умеренные физические нагрузки и полноценный сон.
Сложнее тем, кто недавно перенес коронавирусную инфекцию, которая затрагивает многие жизненно важные органы и системы. К сожалению, это не только легкие, но и головной мозг, сердечно-сосудистая, центральная нервная система и т. д. Поэтому врачи часто выявляют такие постковидные симптомы, как астения, чувство тревоги, боль в мышцах, мышечная слабость, выпадение волос и другие.
В каждом индивидуальном случае эта симптоматика различна по продолжительности и тяжести. Все зависит от того, как протекала болезнь, как питается человек, какой у него иммунитет, активный или пассивный образ жизни он ведет. Каждому конкретному пациенту, переболевшему COVID-19 и имеющему постковидные симптомы, даются определенные рекомендации врачей по реабилитации после коронавируса. Врач также порекомендует витамины после ковида. Восстановление после коронавируса протекает индивидуально, но есть несколько универсальных рекомендаций как восстановиться после коронавируса взрослому человеку.
Рекомендации по восстановлению после COVID-19
COVID-19, затрагивая центральную нервную систему, также вызывает астению – состояние, которое сопровождается слабостью, вялостью, общим недомоганием. Переболевшим коронавирусной инфекцией в тяжелой и средней форме требуется обязательная комплексная реабилитация под наблюдением опытных специалистов. Одной из составляющих этой реабилитации является лечебная гимнастика, которая помогает при болях в мышцах, мышечной слабости, а также стимулирует дыхательную функцию.
Тревога и раздражительность
После лечения может сохраняться чувство тревоги, раздражительность, агрессия или депрессивное состояние. В этом случае следует обратиться за помощью квалифицированного психолога, особенно если изменения влияют на качество жизни и взаимодействие с окружающими.
Выпадение волос
Перенесенный коронавирус может провоцировать еще и возникновение так называемой диффузной алопеции – это когда наблюдается равномерное выпадение волос. В тяжелых случаях происходит стремительное выпадение, а в более легких – с большей частотой, чем обычно. Точные данные пока разнятся, но, по мнению некоторых специалистов, фолликулы волос не погибают, а только засыпают, поэтому реально восстановить густоту волос, если обратиться к квалифицированному врачу, который назначит правильное лечение.
Как поднять иммунитет после коронавируса?
COVID-19 – это далеко не единственное вирусное заболевание, которое требует длительного восстановления. Например, долго проходит реабилитация после инфекционного мононуклеоза, герпес-вирусных инфекций, даже тяжелые формы привычных ангины, гриппа или ОРВИ иногда оставляют неприятные последствия. Причем длительное восстановление после коронавируса обычно связано не только с самим вирусом, но и с индивидуальными иммунологическими особенностями организма.
Для укрепления иммунитета в весенний период можно рекомендовать меры, которые направлены на общую реабилитацию организма. Но перед тем, как что-то предпринимать, желательно проконсультироваться с лечащим врачом.
Тем же, кто недавно перенес коронавирус, такая консультация необходима, потому что специалист подберет индивидуальную программу реабилитации, расскажет, какие витамины пить после ковида. Если коронавирусная инфекция протекала тяжело, может потребоваться комплексная медицинская помощь с привлечением узкопрофильных специалистов – кардиолога, пульмонолога и других.
Желательно исключить сладости, кондитерские изделия, дрожжевые продукты. Выпечку из муки высшего сорта замените на хлеб из твердых сортов пшеницы и цельного зерна.
Полезно есть пророщенное зерно – это кладезь нутриентов.
Молочные продукты (молоко и творог) на период восстановления рекомендуется заменить на безлактозные продукты, можно пить растительное молоко. Это объясняется тем, что коронавирусной инфекцией, как правило, болеют люди старшего поколения. С возрастом организм сложнее усваивает молочные продукты, потому что чем старше человек, тем меньше у него может вырабатываться ферментов, которые необходимы для переваривания лактозы. К тому же после перенесенной болезни организм человека ослаблен, поэтому лишняя нагрузка на пищеварительную систему ему не нужна.
Мясо, птица, рыба. Помните, что белые сорта мяса (кролик, грудка индейки) усваиваются лучше, чем красные. Если нет аллергии, ешьте рыбу. В качестве гарнира используйте зеленые овощи.
Овощи. Ограничьте овощи из семейства пасленовых (картофель, баклажаны, помидоры).
Включите в меню продукты, богатые витаминами C и D. Витамин D при коронавирусе – мощный иммунорегулятор, а С может укрепить барьерную функцию дыхательной системы. Витамином С богаты апельсины, черная смородина, клюква. Витамин D можно получить из соответствующих пищевых добавок – в день требуется до 50 микрограммов витамина D. Витамины — хорошее средство восстановления организма после коронавируса в легкой форме.
Кофе может вызвать аллергическую реакцию, его рекомендуется заменить на цикорий, кипрей, зеленый или черный чай.
Позаботьтесь о восстановлении микрофлоры кишечника. При лечении коронавирусной инфекции могут применяться и антибиотики, от этого страдает микрофлора кишечника. Поэтому важно корректировать дисбактериоз кишечника препаратами-пробиотиками, пребиотиками (растительными волокнами).
Самый простой и доступный для большинства вид физической нагрузки – ежедневные прогулки. Начните с получасовых неспешных прогулок. Затем постепенно увеличивайте время и темп ходьбы. Не помешает также попросить вашего лечащего врача подобрать для вас комплекс упражнений, который будете выполнять дома, если за окном не очень хорошая погода.
Исследование фитнес-браслетов ЗДЕСЬ.
Исследование комплектов женской одежды для активного отдыха ЗДЕСЬ.
Каждый день выполняйте дыхательную гимнастику. Дыхательные упражнения после коронавируса для восстановления легких помогают насытить организм кислородом, повышают общий тонус, нормализуют и улучшают психоэмоциональное состояние и, главное, оздоравливают легкие, обеспечивают полноценный дренаж бронхов, очищают слизистую дыхательных путей, укрепляют мускулатуру.
Какие именно дыхательные упражнения выполнять, читайте ЗДЕСЬ.
Можно рекомендовать процедуры, основанные на контрастных температурах (баню, контрастный душ), но при условии, что нет противопоказаний по здоровью. Если такие процедуры нравятся, они очень полезны. Если нет, заставлять себя не нужно, выбирайте те нагрузки и процедуры, которые приносят радость.
Следите за новостями, подписывайтесь на рассылку.
При цитировании данного материала активная ссылка на источник обязательна

Большинство протоколов ЭКО включают курс гормональных уколов для стимуляции яичников, подготовки организма женщины к имплантации эмбрионов, сохранения беременности после процедуры. Как правило, инъекции проводятся врачом при посещении пациенткой медицинского учреждения или амбулаторно. Однако, это не всегда удобно или возможно – например, если женщина работает или находится далеко от клиники. Такие инъекции можно выполнять и самостоятельно, но пациентка должна четко представлять, как колоть уколы при ЭКО, чтобы они были максимально эффективными и безопасными.
Какие уколы при ЭКО назначаются?
При подготовке и проведении экстракорпорального оплодотворения пациентке назначаются следующие виды гормональных инъекций:
- Уколы ХГЧ перед ЭКО. ХГЧ (хорионический гонадотропин человека) – гормон, который вырабатывается тканями плаценты и играет решающую роль в успешном протекании беременности. Помимо этого, он обладает выраженным фолликулостимулирующим действием – то есть способствует быстрому созреванию фолликулов, содержащих яйцеклетки. Подкожные инъекции препаратов на основе ХГЧ позволяют увеличить число зрелых ооцитов, продуцируемых женским организмом за 1 менструальный цикл – соответственно, повысив шансы на успешное искусственное оплодотворение.
- Уколы прогестерона и эстрадиола. Эти гормоны необходимы для подготовки эндометрия (слизистого слоя матки) к имплантации эмбриона, успешного закрепления зародыша и его дальнейшего внутриутробного развития, формирования плаценты. Чаще всего врачи используют содержащие прогестерон и эстрадиол гели и свечи, однако могут назначить и внутримышечные инъекции масляного раствора чистого вещества.
Помимо этих основных групп веществ, при ЭКО могут назначаться инъекции других гормонов, антикоагулянтов, препятствующих тромбозу вен и т. д. Список препаратов зависит от того, какой протокол ЭКО назначен пациентке. Например, в длинном поочередно используются препараты для стимуляции и сдерживания овуляции, чтобы синхронизировать процессы в женском организме и тем самым увеличить шансы на успешное зачатие. В коротком и естественном протоколе ЭКО уколы гормонов могут использоваться минимально или отсутствовать вовсе, чтобы не вызвать синдром гиперстимуляции яичников.
Подготовка к уколам при ЭКО
Инъекции в рамках экстракорпорального оплодотворения осуществляются подкожно или внутримышечно. Оба способа упрощают процедуру и делают ее более безопасной, так как нет необходимости вводить иглу непосредственно в вену. Тем не менее, такие уколы тоже требуют подготовки и определенных знаний.
Подкожные инъекции совершаются в определенные места на теле, где имеется достаточный слой жировой клетчатки:
- область трицепса (разгибающей мышцы) на боковой и задней стороне руки, расположенную между локтем и плечом;
- боковую сторону бедра, ближе к его наружной части (в районе четырехглавой мышцы);
- толстую часть брюшной области, расположенную ниже ребер, но над бедрами, а не непосредственно рядом с пуповиной.
Точки вхождения иглы при каждом уколе нужно выбирать новые (в пределах указанных областей). Если делать инъекции в одно и то же место, то из-за травматизации тканей в нем возникнет воспалительный очаг, который может либо инфицироваться, либо сильно уплотниться из-за рубцевания.
Перед тем, как делать уколы при ЭКО, необходимо купить назначенные врачом препараты. Сегодня они поставляются в удобных одноразовых шприц-капсулах или в многоразовых шприцах со сменными иглами. Помимо этого, для безопасного проведения инъекций нужны:
- контейнер для безопасного удаления игл и использованных доз препарата;
- спирт или иная обеззараживающая жидкость (гель, салфетки для инъекций);
- стерильная марлевая подушка (обычно 2 x 2 см);
- чистое полотенце (салфетка).
Если репродуктолог назначил инъекции только половины флакона, оставшуюся часть препарата нужно хранить в холодильнике в плотно закрытой емкости.
Как делать уколы при ЭКО в живот?
Самостоятельные инъекции не являются сложной процедурой, но требуют внимания и аккуратности. Поэтому предварительно выберите для их проведения спокойное место с хорошим освещением. Расстелите на доступной поверхности чистое полотенце, на котором разложите все необходимые инструменты для укола перед ЭКО – шприц, флакон с препаратом, сменные иглы, салфетку для инъекций, марлевую подушку. Далее действуйте по следующему алгоритму:
- Если вы пользуетесь многоразовым шприцем-ручкой, то установите дозатор на нужной отметке, наденьте на устройство сменную иглу, проверьте отсутствие воздуха в устройстве, выпустив пару капель препарата из иглы.
- Обнажите место укола, проверьте его поверхность на наличие раздражения, ушиба или отвердения, затем протрите его смоченной в спирте салфеткой, дайте коже просохнуть.
- Возьмите своей ведущей рукой шприц как карандаш, убедитесь, что кнопка для выпуска содержимого доступна и нажимается без труда.
- Свободной рукой соберите в обработанном месте 3-5 см кожи и подкожную жировую клетчатку в небольшой холмик, но без захвата мышцы (она ощущается как более плотная и твердая ткань на ощупь).
- Быстрым, но аккуратным движением введите иглу под прямым углом к поверхности кожи, если ее длины небольшая (4-5 см) или под наклоном (при большей длине иглы), чтобы ее конец дошел до подкожного жира, но не проткнул мышцу, после чего надавите на кнопку выпуска препарата до самого упора.
- Марлевую салфетку (или ватный шарик) приложите к месту укола сбоку от иглы и, подождав несколько секунд, вытащите шприц из кожи и снова прижмите тампон к месту укола, останавливая кровотечение.
- Использованные иглы, шприцы поместите в герметичный контейнер или пакет и отнесите в ближайший пункт приема израсходованных медицинских материалов – не выбрасывайте их в ближайший мусорный бак, так как они представляют потенциальную биологическую опасность.
После ЭКО уколы прогестерона выполняются в ягодичную мышцу. В целом алгоритм действий тот же, однако этот гормон поставляется в виде ампул с жировым раствором, которые предварительно нужно разогреть, потерев между ладоней или подержать в теплом (но не горячем) месте. Слегка разогретый препарат разжижается и легче втягивается в шприц.

Подготовив инструмент к инъекции, встаньте перед зеркалом, обнажите ягодицу, мысленно разделив ее на 4 части – колите в верхний наружный участок, предварительно обработав его спиртом. Собирать кожный валик не нужно, так как прогестерон вводится внутримышечно. Одним резким движением введите иглу под углом в 90 градусов до упора и надавите на кнопку шприца. Масляный препарат будет выходить из иглы с некоторым затруднением – паниковать не нужно, просто подождите, пока шприц полностью не опустеет. Затем вытащите иглу, прижмите место укола салфеткой на несколько секунд, после чего утилизируйте расходники.
Безопасность гормональных уколов при ЭКО
При правильном выполнении всех действий риск повреждений минимален – вы почувствуете небольшую кратковременную боль в момент входа иглы. В месте укола возможно небольшое кровотечение, которое тут же останавливается. Важно выполнять инъекцию быстро и аккуратно, без волнения, так как при любом промедлении ткани повреждаются сильнее, что приведет к образованию подкожной или внутримышечной гематомы (синяка). Опасности для здоровья и жизни она не представляет, но место укола будет болеть сильнее, а препарат всасываться тканями – хуже.
Перед тем, как ставить при ЭКО укол в живот или ягодицу, обязательно проконсультируйтесь с врачом – он подробно расскажет и покажет, как выполнять процедуру. Обязательно соблюдайте рекомендованную специалистом дозу препаратов и выполняйте инъекции регулярно в одно и то же время суток. В противном случае возможна гормональная передозировка, способная спровоцировать синдром гиперстимуляции и другие негативные побочные эффекты.
НПВП-гастропатия
Отличие НПВП-гастропатии от язвенной болезни можно проследить и по зоне поражения. Чаще всего язвы можно увидеть в желудке, а не в кишке. Плюс, изменения встречаются чаще у пожилых, а не у молодых людей.
Немного цифр
Немного статистики. В Великобритании назначается около 24 млн. НПВС в год. 70% лиц старше 70 лет принимают НПВС 1 раз в неделю, а 34% ежедневно. В США продается НПВС на сумму до 6 млрд. в год. Как следствие, риск развития желудочно-кишечных кровотечений (ЖКК) возрастает прободения — в 6 раз, риск смерти от осложнений до 8 раз. До всех случаев острых ЖКК связаны с НПВС.
Как это работает?
Как же действуют эти препараты в наших желудках? Всё очень просто, негативное воздействие реализуется за счёт дисбаланса защитных и агрессивных сил. У нас в желудке существует ряд защитных механизмов, позволяющих противостоять натиску агрессоров. Среди последних:
- Кислота, которая по своему pH-балансу приближается к аккумуляторной кислоте
- Желчь и сок поджелудочной железы, которые могут забрасываться в желудок.
- Ряд лекарственных препаратов.
- Алкоголь и никотин.
- Раздражающие пищевые компоненты (специи, острая пища и т.д.)
- Инфекция Helicobacter pylori и так далее.
Защищается желудок за счет мощного слоя слизи и бикарбонатов, которые нейтрализуют кислоту, адекватного кровоснабжения, способности очень быстро регенерировать. Когда мы используем НПВС препараты, баланс сил изменяется в сторону агрессивных механизмов и происходит поражение слизистого и подслизистого слоя желудка и кишки.
Диагностика
Что же делать в таком случае?!
Алгоритм действий для пациентов, не имеющих проблем с желудком, и тех, у кого в анамнезе была язвенная болезнь или эрозивные изменения, различен. Для первой группы, при назначении нестероидных противовоспалительных препаратов более, чем на 5 дней, обязательно назначение препаратов из группы ингибиторов протонной помпы (ИПП). Таких как, омепразол, пантопразол, рабепразол и т. д. (на весь курс приема). Для второй группы, любые назначения из группы НПВС, независимо от срока приёма, требуют параллельного назначения ингибиторов протонной помпы. Так же обязателен прием ИПП пациентам, принимающих длительно аспирин.
Мифы, с которыми мы сталкиваемся в ежедневной практике
Миф 1. Использование НПВС препаратов в виде свечей является менее агрессивным для желудка, нежели приём таблеток
Это 100% миф. Патогенное, разрушительное действие лекарства реализуется через кровь, доставляющую его по сосудам в желудок.
В данном случае они не эффективны.
Миф 3. Принимать ингибиторы протонной помпы можно нерегулярно
Дело в том, что если пожилому человеку назначили на всю жизнь противовоспалительный препарат, абсолютно бессмысленно назначать гастропротекцию на месяц. В подобных случаях лекарства должны приниматься строго параллельно.
Этот миф, как абсолютно фантастический, мы оставим без комментариев.
Как выбрать лекарство
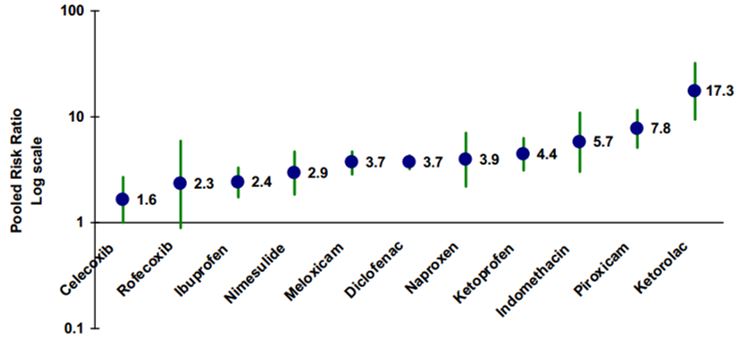
На самом деле, самым важным моментом является то, какие именно лекарства мы принимаем. На рисунке можно увидеть шкалу агрессивности различных препаратов из группы НПВС по отношению к желудку.
Самыми агрессивными препаратами являются Аспирин, Кеторолак, Пироксикам, Индометацин. По возможности рекомендуется использовать селективные препараты, которые обладают минимальными гастро-рисками. Их применение всегда более желательно, к ним относится Целекоксиб и Рофекоксиб. Но несмотря на их относительную безопасность, назначать их должен строго по показаниям лечащий доктор, не забывайте об этом.
Про Helicobacter pylori
Еще одним очень важным компонентом профилактики осложнений, является диагностика инфекции Helicobacter pylori у пациента планирующего длительно принимать НПВС (особенно аcпирин). Наличие бактерии увеличивает риски эрозивно-язвенных поражений ЖКТ и кровотечения в При её выявлении должна в обязательном порядке проводится эрадикация (уничтожение этой бактерии).
Резюме
Итак делаем выводы:
Ахмедов В.А., Винжегина В.А., Судакова А.Н., Розенблит Е.И. Гастропатия, обусловленная нестероидными противовоспалительными препаратами: от понимания механизмов развития к разработке стратегии лечения и профилактики // Тер. арх. 2007
Дроздов В.Н. Гастропатии, вызванные нестероидными противовоспалительными препаратами: патогенез, профилактика и лечение // РМЖ. 2007

Есть несколько анализов на скрытую форму туберкулёза, и у каждого из них есть свои плюсы и минусы. Это кожные тесты: проба Манту и Диаскинтест (применяется только в РФ), а также пробирочные тесты на высвобождение интерферона гамма (их ещё называют IGRA-тесты: T-spot.TB, QuantiFERON®-ТВ Gold).
Проба Манту
Этот тест используется во всём мире на протяжении более 100 лет. Как он работает? Специальный препарат туберкулин вводят внутрикожно. Это неполный антиген туберкулёза, который не способен вызвать заболевание или развитие иммунитета к нему, но зато спровоцирует специфическую реакцию организма. Через 72 часа врач осматривает место укола - если образуется крупное уплотнение на коже, то это говорит о наличии туберкулёза в скрытой форме. К сожалению, туберкулин содержит много компонентов, и кроме специфической реакции, которая говорит нам о туберкулёзе, возможна и неспецифическая реакция - уплотнение может появиться, а вот микобактерий в организме не будет. Поэтому при проведении пробы Манту высока вероятность ложноположительного результата. Кроме того, возникновение специфической реакции на туберкулин возможно после вакцинации БЦЖ, но её влияние уменьшается со временем, и через 10-15 лет она не оказывает практически никакого влияния.
Диаскинтест (Аллерген туберкулёзный рекомбинантный)
Отечественный препарат, который используется только в России, применяется с 2010 года. Содержит два антигена, присутствующие в вирулентных штаммах микобактерий туберкулёза и отсутствующие в вакцине БЦЖ. Диаскинтест вводится так же, как и проба Манту, - внутрикожно. Оценка реакции кожи в месте введения препарата проводится также через 72 часа. В отличие от туберкулина в Диаскинтесте только 2 антигена, поэтому он обладает более высокой чувствительностью и специфичностью, чем проба Манту, то есть с большей вероятностью покажет реакцию на туберкулёз, если он есть, и с меньшей вероятностью даст ложноположительную реакцию.
В мире на сегодняшний день существует два подобных теста: T-spot.TB и QuantiFERON®-ТВ Gold (также может называться QFT или квантифероновый тест). Для исследования берётся венозная кровь. В основе этих методов лежит выявление интерферона гамма, который выделяется CD4-лимфоцитами в результате взаимодействия с микобактериями туберкулёза. Результаты теста более специфичны в сравнении с пробой Манту и не зависят от предшествующей вакцинации БЦЖ или от аллергических реакций, которые возможны при кожных тестах. Некоторые страны с низкой заболеваемостью туберкулёзом и высоким уровнем дохода (например, Швейцария, Франция, Германия) отказались от реакции Манту и для диагностики в группах риска применяют только IGRA-тесты.
IGRA-тесты являются более дорогостоящими и технически сложными анализами по сравнению с кожными тестами. Поэтому, учитывая сопоставимые показатели эффективности и более высокую стоимость, ВОЗ не рекомендует заменять кожные тесты анализом IGRA в рамках системы общественного здравоохранения в странах с низким и средним уровнем дохода. Однако для индивидуального тестирования IGRA-тесты наиболее предпочтительны.
Результат тестов напрямую зависит от состояния иммунной системы организма. Некоторые заболевания могут снижать иммунологическую реактивность организма, что приводит к появлению ложноотрицательных результатов тестов. Значительное влияние на результат иммунологических тестов оказывает ВИЧ–инфекция, поскольку вирус поражает CD4-лимфоциты, а именно эти клетки принимают основное участие в формировании ответа при диагностике туберкулёза. При значительном снижении CD4-лимфоцитов иммунная система просто не в состоянии отреагировать. Эффективность кожных тестов снижается пропорционально уровню CD4-лимфоцитов, и при снижении клеток ниже уровня 200 в мкл они становятся практически неинформативными. На точность IGRA-тестов уровень иммуносупрессии практически не оказывает влияния.
Поэтому сначала рекомендуют проведение кожных тестов, а IGRA - при подозрении на ложноотрицательный кожный тест или если в анамнезе присутствует вакцинация БЦЖ.
Американский Центр контроля заболеваний (CDC) рекомендует IGRA-тесты для тестирования лиц, которые имеют низкую вероятность повторного посещения врача для оценки кожных проб, например бездомных и потребителей наркотиков. Кожные тесты являются предпочтительным для тестирования детей в возрасте до пяти лет, так как для их проведения не требуется венозная кровь.
Для кожных тестов противопоказаниями являются наличие аллергических и кожных заболеваний (дерматит, псориаз в активной форме), бронхиальная астма, прививки, проведённые меньше месяца назад. При таких противопоказаниях тест может дать неопределённый или ложноположительный результат. Для IGRA-тестов подобных ограничений нет, их предлагают в случае противопоказаний к выполнению кожных тестов.
К сожалению, ни IGRA, ни кожные тесты не могут предсказать, разовьется ли туберкулёз из своей латентной формы. Положительный результат IGRA-тестов может говорить только о чуть большей вероятности. Поэтому на данный момент выбор теста нужно делать исходя из противопоказаний, стоимости и логистики - проба Манту или Диаскинтест дешевле, но часто могут вызвать ложноположительную реакцию и требуют повторного посещения врача.
Автор: врач-ординатор Университетской клиники H-Clinic Пушик Елена Павловна
Медицинский редактор: руководитель Университетской клиники, к.м.н., врач-инфекционист Коннов Данила Сергеевич
Читайте также:

