Передается ли мастопатия по наследству
Обновлено: 30.06.2024
Нас всех шокировал поступок 39-летней голливудской звезды Анджелины Джоли, которая пошла на удаление груди и яичников в целях профилактики онкологического заболевания, которого у нее не было. По утверждению врачей, у актрисы вероятность заболеть раком груди и яичников была очень высокой из-за мутации генов BRCA1, которую она унаследовала от своих предков. Бабушка, мама и тетя Анджелины Джоли умерли от рака молочной железы.
"Я знаю, невозможно полностью спастись от рака, но я буду искать все возможные пути, чтобы мои дети не пугались, думая: "Моя мама умерла от рака" - заявила Джоли. Нелегко принимать такие решения, но брать контроль над своим здоровьем и принять все меры, чтобы разорвать цепочку передачи злокачественных опухолей из поколения в поколение, конечно, здорово.
Действительно, рак груди и яичников нередко передаются по наследству. Более того, до 10% женщин во всем мире имеют такие же мутации генов BRCA1, как у Джоли, и сверхвысокий риск заболеть онкологией молочной железы. Но это вовсе не значит, что от молочных желез и яичников надо избавляться. Мастэктомия - тяжелая операция, доставляющая не только физическую боль, но и психологическую травму женщине. За сохранность своих органов всегда надо бороться, особенно если речь идет не об уже поставленном диагнозе, а только о наследственной предрасположенности.
На сегодняшний день существует более 30 маркеров - анализов, по которым можно определить риск развития разных видов рака. По их результатам можно установить наличие неблагоприятных мутаций в генах и предотвратить развитие онкологических заболеваний. 20-30 лет назад в нашей стране при выявлении рака груди, удаляли не только молочные железы, но и вырезали яичники. С тех пор медицина ушла далеко вперед и сейчас существует специальные препараты, принимая которые можно существенно снизить риск развития женской онкологии.
Увидев соответствующие наследственные мутации в генах, врачи назначают регулярные профилактические осмотры. Женщинам от 20 до 35 лет нужно посещать гинеколога один раз в два года, при наличии наследственной предрасположенности к развитию рака молочной железы обязательно надо пройти УЗИ и маммографию. После 35 лет уже каждой женщине раз в два года надо проходить рентгеновскую маммографию, а при обнаружении любых уплотнений должны назначаться дополнительные обследования. Возраст старше 40 лет и поздняя менопауза - основные факторы риска развития онкологии молочных желез.
Уже давно доказано, женщины, кормившие грудью своих детей, реже страдают от рака молочной железы, чем нерожавшие. Поэтому чтобы не допустить развития женской онкологии надо рожать детей и кормить их грудью. Если же болезнь все-таки проявилась, ее можно полностью вылечить на ранних стадиях. Ранняя диагностика онкологических заболеваний молочных желез позволяет полностью вылечить от рака почти 90 % женщин в цивилизованных странах, а в России этот показатель пока составляет лишь 30%. Связано это с тем, что в нашей стране женщины слово "рак" воспринимают, как приговор и затягивают обращение к врачу. Между тем, крайне важно знать, рак - это диагноз, своевременная диагностика и начатое вовремя лечение дают реальный шанс на полное выздоровление от этого опасного заболевания.
Возможность полного излечения рака груди напрямую зависит от 3-х факторов:
1. Стадии заболевания, на которой поставлен диагноз. Если опухоль в груди небольшого размера и не имеет метастазов в пределах других органов, шансы на полное выздоровление очень высокие.
2. Точности диагностики и правильности подбора лечения. Одно из последних достижений маммологии - методика аспирационной вакуумной биопсии, которое позволяет определить природу опухоли и удалить фиброаденомы, чтобы исключить развитие мастита в груди. Мастопатия чаще всего является предшественницей онкологии груди.
3. Возможности учреждения, где проводится лечение. Сегодня во многих клиниках небольшие опухоли в груди удаляют под местным наркозом, при помощи УЗИ или при рентгенологическом контроле. В несложных случаях уже через час женщина отправляется домой, а от операции у нее остается лишь небольшой след на груди. В учреждениях, где работают квалифицированные врачи, и имеется высокотехнологическое оборудование, сначала делают все, чтобы не только удалить опухоль, но и сохранить молочную железу. Ведь ни один имплантат не заменит родную здоровую ткань.
Безусловно, наследственная предрасположенность не является единственным фактором, исключив который можно не бояться развития рака груди. Особенно внимательной надо быть к своему здоровью молочных желез женщинам, у которых были травмы груди или имеется разные гинекологические заболевания. Избыточный вес, курение, употребление алкоголя, стрессы и возраст старше 40 лет также относятся к ключевым факторам риска развития женской онкологии. Следовательно, чтобы не заболеть раком груди, независимо от того, была ли у вашей бабушки, мамы или сестры злокачественная опухоль в груди, надо с оптимизмом относиться ко всем проявлениям жизни и радоваться малому, не растрачивая энергию и нервы на разные проблемы, которые представляют собой мелочи жизни по сравнению с нашим здоровьем.

- Рекомендуем посетить раздел статьей об "Опухолях молочной железы"
Общность мастопатии и рака молочной железы определяется суммой схожих этиологических факторов, сочетанием этих заболеваний в большом числе наблюдений, близостью некоторых морфологических форм мастопатии к раку, схожестью нарушений как в гормональном, так и в метаболическом звене гомеостаза (Л. Н. Сидоренко, 1991).
Расстройства гормонального гомеостаза в организме женщины могут наблюдаться в различных его звеньях. Причиной этих сдвигов являются самые разнообразные неблагоприятные факторы: нервно-психические нарушения, заболевания в генитальной сфере, заболевания печени, щитовидной железы и др. Расстройства различных звеньев гормонального гомеостаза чаще приводят к одному и тому же результату — гиперэстрогенизации организма женщины. Гиперэстрогенизация с действием гонадотропных гормонов выступает в качестве основного фактора, вызывающего образование дисгормональных пролифератов в молочных железах. Необходимо отметить, что гиперэстрогенизация может быть следствием не только абсолютного, но и относительного избытка эстрогенов (Т. А. Пантюшенко, 1985; Л. Н. Сидоренко, 1991).
Риск возникновения рака молочной железы увеличивается при наличии кистозных изменений и зависит от степени протоковой и внутридольковой пролиферации эпителия и наличия признаков кальцификации (Л. Ю. Дымарский, 1970; и др.). При резко выраженной пролиферации малигнизация может наступить в 31,4% случаев (О. Сепп и соавт., 1975).
С этих позиций своевременная диагностика и лечение мастопатии являются основой вторичной профилактики рака молочной железы. Согласно современным концепциям, больные дисгормональной гиперплазией молочных желез подлежат включению в диспансерную группу наблюдения (Е. В. Кира и соавт., 2000).
Особенности патогенетических механизмов возникновения мастопатии у каждой конкретной больной обусловливают разнообразие проявлений этого заболевания, что затрудняет создание единой классификации.
В практическом плане принято выделять две основные формы мастопатии: диффузную и узловую. Больные с узловой формой мастопатии подвергаются, как правило, оперативному лечению и последующей лекарственной терапии в условиях онкологических учреждений. При диффузной мастопатии наблюдение и лечение часто осуществляются врачами различных специальностей: онкологами, акушерами-гинекологами, хирургами, терапевтами. Это делает необходимым знакомство с этой патологией широкой медицинской аудитории.
При диффузной мастопатии ткани пораженных молочных желез мало изменены. У женщин, страдающих этой формой дисгормональной гиперплазии, отмечается преобладание различных функциональных расстройств. В анамнезе относительно частыми являются нарушения менструальной функции, многочисленные аборты, кратковременная лактация, отсутствие беременностей или патологическое их течение. Среди жалоб преобладают боли в одной или обеих молочных железах, иррадиирующие в смежные части тела (ключицу, плечо, лопатку, подреберье, шею). Боли, как правило, появляются перед наступлением менструации. С ее окончанием они уменьшаются или совсем исчезают. При осмотре каких-либо изменений в молочных железах выявить не удается. Пальпаторно обнаруживаются различные по величине и протяженности болезненные, без четких границ уплотнения. Поверхность их зернистая или дольчатая.
В терапии больных мастопатией ведущая роль принадлежит системному подходу, охватывающему многообразие факторов, которые способствуют развитию заболевания, с учетом гормонального статуса и процессов метаболизма. Системный подход базируется на знании личностных особенностей больной, факторов окружающей среды, психологических взаимоотношений на работе, индивидуальных нюансов семейных отношений. Основой патогенетической терапии фиброзно-кистозной мастопатии является коррекция выявленных изменений функций нейроэндокринных органов (Л. Н. Сидоренко, 1991).
Препараты, применяемые для лечения больных с дисгормональными гиперплазиями молочных желез, довольно многочисленны, целесообразно выделить три основных комплекса:
- негормональные средства;
- гормональные препараты:
а) женские половые гормоны (эстроген-гестагенные препараты: дюфастон, жанин, депостат, климонорм, овестин);
б) гормоны других эндокринных желез (щитовидной железы: L-тироксин, эутирокс 100, тиреокомб; надпочечников: мамомит, ориметен); - препараты, являющиеся антагонистами или стимуляторами выработки гормонов (парлодел, даназол, золадекс, мерказолил и др.).
Первый комплекс представляет собой наиболее обширную группу и включает разнообразные средства:
- витамины (аевит, декамевит, витамин Е и др.);
- адаптогены (элеутерококк, пантокрин, женьшень и др.);
- седативные препараты и антидепрессанты в зависимости от степени выраженности неврологической симптоматики (сибазон, сонапакс, амизил, грандаксин, азафен, амитриптилин);
- гепатопротекторы (легалон, эссенциале, хофитол и др.);
- мочегонные (лазикс, триампур, верошпирон и др.);
- препараты калия (аспаркам, панангин и др.); биогенные стимуляторы (алоэ, ФИБС, гумизоль);
- энзимные препараты (вобэнзим, мульсал, флогэнзим, лидаза);
- йодосодержащие препараты (кламин, йодистый калий и др.);
- препараты сочетанного действия (беллоид, белласпон, беллатаминал);
- спазмолитики (но-шпа, папаверин и др.);
- антигистаминные (тавегил, димедрол) и антипростагландиновые средства (напросин, пироксикам).
Препараты первого комплекса можно назначить на этапе обследования в ожидании результатов дополнительных методов обследования.
Назначение гормональных препаратов, на наш взгляд, допустимо только после тщательного исследования уровней гормонов в сыворотке крови и глубокого анализа клинической картины. В практике нашли применение:
- препараты, подавляющие гонадотропную функцию гипофиза и приводящие к ановуляции (даназол, нафарелин, бусерелин, декапептил-депо, золадекс и др.);
- антиэстрогены (кломифен, тамоксифен, торимифен и др.);
- прогестины (17-ОПК, депо-провера, провера, норколут, прогестерон, оргаметрил, дюфастон, прожестожель и др.);
- средства, направленные на снижение секреции гипофизом пролактина, двух поколений:
а) эргот и его производные: парлодел, бромокриптин, лизурид, перголид, лисенил;
б) не эрготсодержащие дофаминомиметики: норпролак; - тиреотропные средства и гормоны щитовидной железы (тиреоидин, трийодтиронин, тиротропин, мерказолил, L-тироксин и т. д.) (Е. Ф. Кира и соавт., 2000).
Клинические варианты диффузной мастопатии и методы лечения
Комплексное углубленное обследование больных, оценка эффективности проводимых лечебных воздействий, анализ литературы позволяют выделить клинические варианты диффузной мастопатии:
- аденоз молочных желез молодого возраста;
- диффузный аденоз и диффузный фиброаденоматоз на фоне дисменореи;
- диффузная мастопатия у женщин зрелого возраста, периода предменопаузы;
- кистозная и фиброзно-кистозная мастопатия;
- мастодигения на фоне жировой инволюции молочных желез;
- фиброзная мастопатия негенитального генеза.
Определение вариантов диффузной мастопатии позволяет более патогенетически подойти к выбору необходимых лекарственных средств, терапевтических подходов.
Аденоз молочных желез молодого возраста
У ряда пациенток могут быть светлые выделения из сосков.
При цитологическом исследовании мазков отмечается отсутствие клеточных элементов.
Анамнестические сведения и результаты гинекологического обследования позволяют диагностировать у части больных неустановившийся менструальный цикл и склонность к персистированию фолликула.
Терапевтический эффект при данном клиническом варианте мастопатии достигается длительным приемом 0,25% раствора йодистого калия (1 чайная ложка 2–3 раза в день), витаминов группы А, Е. Продолжительность лечения от 3 до 6 мес. В ряде случаев в течение года назначаются повторные курсы лечения, седативная терапия.
Назначение андрогенов в молодом возрасте не показано, так как, обладая ингибирующим действием на гонадотропную функцию гипоталамо-гипофизарной системы, они не только не способствуют нормализации процессов овуляции, но и отягощают имеющиеся нарушения.
Диффузный аденоз и диффузный фиброаденоматоз на фоне дисменореи
Возраст больных при этом клиническом варианте мастопатии составляет от 25 до 45 лет. Заболевание проявляется болевым синдромом различной интенсивности. Пальпаторно определяется диффузное или локальное нагрубание молочных желез, грубодольчатая структура и фиброзная тяжистость ткани желез. На маммограммах выявляется различной распространенности затемнение неоднородной структуры. При ультразвуковом исследовании отмечается диффузный фиброз ткани молочных желез, наличие мелкокистозных образований. При цитологическом исследовании выделений, наблюдаемых у части больных, определяется наличие эпителиальных клеток и псевдомолозивных телец (клетки с выраженной апокринизацией).
Характерным для этого варианта мастопатии является наличие у больных дисменореи различного генеза. Наиболее частыми причинами дисменореи являются персистирование фолликула, атрезия фолликулов.
Лечение данной группы больных необходимо проводить совместно с гинекологом. При персистировании фолликула целесообразным является назначение в соответствии со второй фазой менструального цикла гестагенных препаратов (норколут, дюфастон) (Г. В. Бабаева, 1986; Т. Е. Самойлова, 1986).
При атрезии фолликулов наиболее оптимально назначение эстрогенов (синестрол, микрофоллин) и гестагенных препаратов (климонорм, дивина) в соответствии с фазами менструального цикла в обычных терапевтических дозах. У ряда больных положительный терапевтический эффект оказывают комбинированные эстроген-гестагенные препараты (климодиен, мерсилон, овидон, фемоден), назначаемые 21-дневными курсами с недельными перерывами. Продолжительность лечения до 6 мес. После купирования симптомов заболевания целесообразен профилактический прием гормональных препаратов в течение 3 мес дважды в год (Е. Ф. Кира и соавт., 2000).
Диффузная мастопатия зрелого возраста, периода предменопаузы
Этот клинический вариант диффузной мастопатии характерен для женщин 40–50 лет. Часто у них имеет место патология в гинекологической сфере (хронические андекситы, кисты яичников, фибромиома матки и т. д.). Основными жалобами являются боли в области молочных желез, мало связанные с менструальным циклом. При пальпации выявляются признаки начальной жировой инволюции молочных желез: железы мягкоэластической консистенции с липоматозными дольками различной величины, выраженной на этом фоне фиброзной тяжистостью. На маммограммах определяются округлые тени с ровными контурами до 1 см в диаметре или сочетание участков уплотнения с участками просветления. При ультразвуковом исследовании отмечаются участки фиброза на фоне пониженной эхоплотности. Выделения из сосков, как правило, отсутствуют.
Терапевтический эффект достигается назначением седативных препаратов (бром-валериановая смесь в форме микстуры Мильмана) и синтетических прогестинов (норколут с 16-го по 25-й дни менструального цикла). При начальных проявлениях климактерического синдрома и сохраненной менструальной функции возможно также назначение во второй половине цикла андрогенных препаратов (метилтестостерон в суточной дозе 10 мг). Положительный эффект у данной категории больных может быть достигнут при применении комбинированных эстроген-гестагенных препаратов: климена, климонорма (А. Б. Ильин, 1998).
Кистозная и фиброзно-кистозная мастопатия
Особенностью этого клинического варианта мастопатии является наличие выделений молозивного типа. Цитологическое исследование выделений выявляет наличие молозивных телец, эпителиальных клеток, иногда со склонностью к пролиферации. Болевой синдром выражен незначительно. Пальпаторно участки уплотнения в молочных железах обычно не определяются, фиброзная тяжистость ткани имеет различную степень выраженности.
На маммограммах выявляется наличие узких линейных теней, образующих крупнопетлистую сетку на светлом фоне. Ультразвуковое исследование свидетельствует о наличии диффузного незначительного фиброза, расширенных гипоэхогенных зон, расширенных протоков.
Клинические и анамнестические данные позволяют говорить о базальной гиперпролактинемии при отсутствии достаточного функционального подъема синтеза пролактина: наряду с наличием выделений у большинства больных в момент обращения или в анамнезе была эрозия шейки матки с рецидивирующим течением, продолжительность лактации редко достигала 6 мес, были случаи временной аменореи (М. Г. Стуруа, 1983). Наличие гиперпролактинемии подтверждается данными лабораторных исследований.
Больным этой группы проводится дегидратирующая терапия (хлористый аммоний, магнезия в порошках, легкие салуретики).
Лечебный эффект чаще достигается назначением парлодела — препарата, снижающего активность пролактина. Доза составляет 5–7,5 мг/сут, при плохой переносимости суточная доза снижается до 2,5 мг. При отсутствии эффекта от одного препарата возможна комбинация во второй половине цикла парлодела с гестагенными средствами. Недопустимо сочетание парлодела с эстрогенными и комбинированными эстроген-прогестиновыми препаратами. В последние годы широкое применение нашел агонист дофамина мастодинон, назначаемый по 30 капель 2 раза в день в течение 3–6 мес.
Мастодигения на фоне жировой инволюции молочных желез
Этот клинический вариант диффузной мастопатии определен нами на основании публикаций S. Z. Halsman, G. Shyamala (1981), которые показали, что жировая инволютивная ткань молочной железы отличается большим содержанием эстрогеновых рецепторов.
Тесты на гормональную насыщенность у этой категории больных показывают высокую эстрогеновую активность, хотя у большинства из них имеет место менопауза 5 и более лет.
Заболевание проявляется болевым синдромом в области молочных желез. Клинически и рентгенологически отмечается жировая инволюция молочных желез. Молочные железы с выраженными липоматозными дольками, фиброзной тяжистостью, умеренно болезненны при пальпации. На маммограммах имеются обширные просветления с тяжевым фиброзным рисунком. Эта группа женщин требует проведения дифференциального диагноза между мастодигенией и болевым корешковым синдромом, обусловленным остеохондрозом грудного отдела позвоночника.
Лечение мастодигении на фоне жировой инволюции молочных желез проводится поэтапно. В начале назначаются бромкамфора и нестероидные противовоспалительные препараты (напроксен, диклофенак, индометацин). При отсутствии эффекта от приема этих препаратов, используются андрогены (метилтестостерон 10 мг/сут, тестостерон) в течение 10 дней с 20-дневным перерывом. Длительность лечения при этом составляет от 3 до 6 мес. Рекомендации, касающиеся режима назначения андрогенов, разработаны Л. Г. Тумилович, Т. Е. Самойловой (1988).
При неэффективности андрогенотерапии возможно применение антиэстрогенного препарата тамоксифена. Суточная доза составляет 0,01 г, длительность приема от 1 до 3–6 мес (C. S. Gaset, 1985).
Фиброзная мастопатия негенитального генеза
Возраст больных при этом варианте заболевания составляет 20–40 лет. Больных беспокоят сильные боли в области молочных желез, не связанные с менструальным циклом. При пальпации определяются диффузное уплотнение ткани молочных желез, грубая фиброзная тяжистость при отсутствии выделений. На маммограммах отмечается наличие затемнений, характерных для выраженного диффузного фиброза.
Клинические, рентгенологические данные, результаты ультразвукового исследования говорят о резком преобладании в ткани молочных желез фиброзных компонентов. Патологии со стороны гениталий, как правило, не отмечается. У части больных имеют место слабоположительные ревмопробы.
Улучшение при этом клиническом варианте мастопатии достигается благодаря назначению нестероидных противовоспалительных препаратов (диклофенак, напроксен, индометацин). Положительный терапевтический эффект проявляется в купировании болевого синдрома и уменьшении выраженности фиброза молочных желез. При сильных болях и упорном течении заболевания назначаются кортикостероиды (полькортолон, 8–16 мг/ сут) до улучшения состояния больных. Отмена кортикостероидов производится постепенно на фоне приема нестероидных противовоспалительных средств. Больные этой группы в большинстве своем в течение года получают повторное лечение, включающее индометацин, комплекс витаминов (веторон Е, ревивона, триовит, витрум циркус, сана-сол), биостимуляторы (ФИБС, стекловидное тело).
В заключение следует отметить, что определение клинического варианта диффузной мастопатии позволяет патогенетически подойти к подбору лекарственных средств. Многосторонность клинического проявления заболевания порой затрудняет определение его клинического варианта. Это обусловливает необходимость тщательного углубленного обследования больных, длительного наблюдения и проведения продуманного поэтапного лечения.
По вопросам литературы обращайтесь в редакцию.
В. С. Кириллов Воронежский областной клинический онкологический диспансер, Воронеж
Наиболее частые вопросы о заболеваниях молочных желез и раке груди.
Какие заболевания груди являются самыми распространенными?
Доброкачественные изменения молочных желез являются наиболее распространенными заболеваниями у женщин. Около 75-80% женщин репродуктивного возраста страдают различными заболеваниями молочных желез.
Отличительной особенностью молочной железы является сложность четкой дифференцировки физиологических и патологических изменений, а также различных типов доброкачественной диффузной патологии. Это обусловлено тем, что нормальное строение молочной железы характеризуется большой вариабельностью в зависимости от возраста, состояния репродуктивной системы и периода менструального цикла.
Самым распространенным доброкачественным заболеванием молочной железы является мастопатия, встречающаяся чаще у женщин в возрасте 30-50 лет. В популяции мастопатия встречается у 30-70% женщин, причем при гинекологических заболеваниях ее частота возрастает до 76-97,8%.
Мастопатия – полиэтиологическое заболевание, связанное как с генетическими, эндокринными факторами, так и с факторами окружающей среды.
Выделяют следующие формы мастопатии:
- диффузная фиброзно-кистозная мастопатия (ФКМ) с преобладанием железистого компонента (аденоз);
- диффузная фиброзно-кистозная мастопатия с преобладанием фиброзного компонента;
- диффузная фиброзно-кистозная мастопатия с преобладанием кистозного компонента;
- смешанная форма диффузной фиброзно-кистозной мастопатии;
- склерозирующий аденоз;
- узловая фиброзно-кистозная мастопатия.
Считается, что рак молочной железы встречается у женщин с мастопатией в 3-5 раз чаще, чем в общей популяции.
Есть ли предрасположенность к заболеваниям молочных желез (генетика, что-то еще может быть)?
В настоящее время определено значительное количество факторов, способствующих возникновению и развитию патологии молочных желез, к факторам повышенного риска относятся:
- наследственный фактор (наличие доброкачественных и злокачественных новообразований у родственников по материнской линии);
- нейроэндокринные нарушения (гормональные нарушения, которые могут проявляться нарушением менструального цикла, и проявляться в гормонально зависимых органах, в том числе в тканях молочной железы);
- возраст старше 35 лет;
- искусственное прерывание беременности (аборт), особенно отрицательно сказывается прерывание первой беременности, а также неоднократные прерывания;
- ожирение (известно, что при сочетании ожирения с диабетом и артериальной гипертензией, риск РМЖ повышается втрое);
- длительный психический стресс, который, как известно, приводит к изменению секреторной функции эндокринных желез);
- поздняя первая беременность (после 30 лет). Женщины, родившие двоих детей до 25 лет, имеют втрое меньший риск развития заболеваний молочных желез по сравнению с родившими только одного ребенка;
- отсутствие, короткий (не более месяца) или продолжительный (более года) период грудного вскармливания;
- раннее менархе (начало менструальной функции) – до 12 лет;
- поздняя менопауза – старше 55 лет;
- эндокринное бесплодие (ановуляторное);
- нарушение менструального цикла (прогестерондефицитное);
- гинекологические заболевания (миома матки, эндометриоз, гиперпластические процессы эндометрия);
- воспалительные заболевания молочных желез (мастит) и травмы молочных желез в анамнезе.
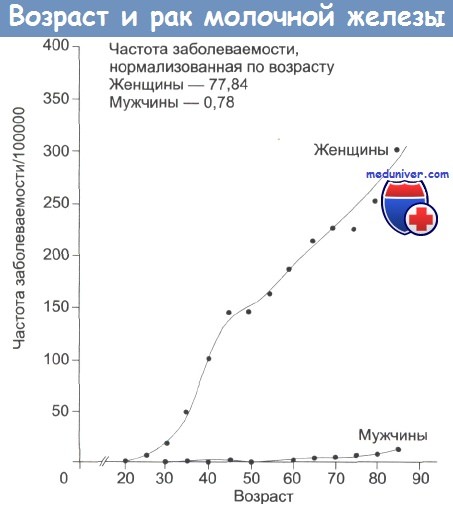
Есть ли взаимосвязь между возрастом женщины и вероятностью заболеть? Какая?
Рак молочной железы имеет возрастную зависимость. Пик возникновения приходится на 60-летний рубеж. Средний возраст заболевших в России составляет 62 года.
Можно ли обезопасить себя от появления заболеваний груди?
Конечно можно, каждая женщина должна ежемесячно выполнять процедуру самообследования и раз в год показываться маммологу. После 35 лет необходимо выполнять маммографию ежегодно. Профилактика рака молочной железы – это ежегодный осмотр и обследование. При обнаружении у себя какой-либо патологии, нужно немедленно идти к врачу, а не сидеть и плакать дома и ждать, во что это перейдет. Проблема наших российских женщин в том, что, даже зная о наличии образования в молочной железе они не идут к врачу, а приходят с уже запущенными формами рака молочной железы, когда лечение затруднено.
Как часто и с какого возраста женщина должна посещать специалиста?
При наличии жалоб не имеет значение возраст, любая женщина должна обратиться к маммологу, если у нее есть жалобы (боли в молочной железе, наличие уплотнений, выделения из соска, изменение формы и размера молочной железы, изменение кожи молочной железы и т. п.).
Если женщина обнаружила у себя какое-либо образование в молочной железе, необходимо сразу же идти к врачу, причем хочется отметить, что 80% образований в молочной железе, женщины находят самостоятельно, и только у 20% пациенток ставится диагноз злокачественного образования, в остальных случаях это доброкачественные процессы. Если появились какие-то изменения в состоянии молочных желез, это могут быть деформация, увеличение размеров железы, изменение кожных покровов железы, в этих ситуациях необходимо обращаться к специалистам. В отношении выделений из соска, следует обращать внимание на цвет выделений, если они становятся бурыми, кровянистыми, следует незамедлительно идти к врачу. Прозрачные, или желтоватые выделения могут иметь место при кистозном фиброаденоматозе. При появлении жалоб на боль в молочной железе, следует также обратиться к врачу. Причиной болевого синдрома может быть не только молочная железа, часто боли в наружных квадрантах желез обусловлены патологией позвоночника, например распространенным остеохондрозом. Но всегда, первоначально исключается патология молочных желез. Основными признаками наличия патологии молочных желез, которые может выявить женщина самостоятельно являются:
- Опухоль в молочной железе.
- Увеличение или уменьшение молочной железы в размере.
- Втяжение кожи над опухолью.
- Выделения из соска.
- Втяжение соска.
- Увеличение подмышечных л/узлов.
- Отек и/или покраснение кожи.
- При наличии одного или нескольких из этих симптомов, необходимо обратиться к врачу.
Почему нельзя бояться маммолога и диагноза? (возможно, это слишком психологический вопрос, но для меня важно Ваше мнение. Вы же помогаете своим пациентам преодолевать страх.)
Мне кажется, не надо бояться врача, помните, врач – это человек, который хочет Вам помочь, и задача врача на приеме состоит в том, чтобы улучшить жизнь пациента, и купировать все неприятные ощущения. При профилактических приемах цели доктора и пациента совпадают – подтвердить, что в молочной железе все в порядке, никакой патологии нет. Врач и пациент – это команда, они должны сотрудничать, пациент рассказывает, что его беспокоит, доктор уточняет с помощью вопросов ситуацию и назначает терапию, которая улучшает жизнь пациента. Мы должны изменить свое отношение к самим себе, начать ценить свое здоровье, иначе потом становится трудно всем – докторам лечить, пациентам – лечиться. Незнание не освобождает от ответственности. Мы все должны следить за своим здоровьем и беречь его, при чем, чем раньше это начать делать, тем лучше для самих себя. Ежегодное посещение маммолога должно быть запланировано в жизни каждой женщины как ежегодный осмотр врача-гинеколога. Даже если ничего не беспокоит, необходимо проходить профилактическое обследование, особенно женщинам, у которых есть факторы риска развития РМЖ. Если же женщина знает, что есть проблема с молочной железой, необходимо идти к врачу, не бояться врача, помнить, что рак молочной железы в начальной стадии излечивается полностью в 97% случаев, главное не запускать болезнь. Помните, доктор всегда готов Вам помочь, не надо бояться врача.
Какие заболевания поддаются не мучительному лечению и не могут перерасти в онкологические?
Доброкачественные заболевания молочных желез поддаются лекарственной коррекции очень хорошо, и их лечение не является мучительным. К сожалению, нельзя сказать, что может перерасти в рак, а что точно не перерастет. Но следует отметить, что сегодня даже прохождение химиотерапевтического лечения не является столь мучительной процедурой для пациента. Существует множество современных препаратов, которые значительно облегчают переносимость химиотерапии и улучшают качество жизни пациентов.
Какие заболевания чаще всего переходят в онкологию? От чего это зависит? Как остановить процесс, если это реально?
Опять повторяюсь, точно сказать, что переходит в рак, а что нет, к сожалению, нельзя. Чаще других перерождаются цистаденопапилломы, но даже фиброаденомы и кисты могут переходить в рак. Причин много, но немаловажную роль играет стресс, правду говорят, что все болезни от нервов. Но кроме стресса, еще существуют травмы молочной железы, которые также могут способствовать возникновению рака. Остановить процесс реально, если начать лечение в начальной стадии рака.
Какова статистика рака груди в России (если Вы обладаете этой, информацией, конечно)?
Во многих странах мира рак молочной железы является самым распространенным злокачественным заболеванием у женщин. В России показатель заболеваемости составляет 41.7 на 100 тысяч населения.
Рак молочной железы занимает 1 место в структуре заболеваемости женщин злокачественными новообразованиями (19.8% от всех опухолей).
Рак молочной железы занимает 1 место в структуре смертности женщин от злокачественных опухолей (17.1% от всех опухолей).
По данным ВОЗ в мире ежегодно заболевают раком молочной железы свыше 1 млн. женщин.
Около 300 тыс. женщин умирают от рака молочной железы.
Заболеваемость нарастает как в индустриально развитых, так и развивающихся странах. Смертность от рака молочной железы продолжает нарастать в основном в развивающихся странах и РФ.
Ежегодно в России регистрируется более 50 тыс. новых случаев рака молочной железы.
Более 22 тысяч смертей от рака молочной железы.
Рак молочной железы в России занимает первое место в структуре заболеваемости и смертности от злокачественных новообразований у женщин.
Прирост заболеваемости за последние 10 лет составил 34,8%, а смертность увеличилась на 25%.
Каждая восьмая женщина на протяжении жизни рискует заболеть раком молочной железы.
К сожалению, статистика печальная.
Женщины какого возраста больше всего подвержены раку груди, чем это обусловлено?
Рак молочной железы крайне редко встречается у женщин моложе 20 лет и редко – до 30 лет. Рост заболеваемости начинается среди женщин старше 20 лет, резко возрастая к 50 годам (время наступления менопаузы), после чего он значительно замедляется. Резкий рост заболеваемости в репродуктивный период и снижение после менопаузы подтверждают, что этиология РМЖ зависит от активности яичников. При других видах рака наблюдают прямо пропорциональный возрасту рост заболеваемости. Не прекращающийся и после менопаузы рост заболеваемости, хотя и низкими темпами, объясняют продолжающимся образованием эстрогенов после менопаузы в результате ароматизации андрогенов надпочечников в жировых клетках.
Рак груди – что это?
Что такое рак молочной железы сегодня ответить сложно. Первое – это большая социальная проблема, больных становится с каждым годом все больше, чаще болеют молодые женщины. Причин много, это и стресс в нашей жизни, и изменился ритм жизни, все куда-то спешат, торопятся, не знают, что будет завтра. Раньше женщина была хранительницей домашнего очага, матерью, а сегодня у всех работа, карьера и о семье и детях задумываются после 35-40 лет. Но все нужно в жизни делать во время, нужно успевать и детей рожать и воспитывать и делать карьеру.
Какие существуют методы диагностики рака груди?
Диагностика основывается на данных трех основных методов — клинического, радиологического и патоморфологического. Клиническое обследование включает осмотр и пальпацию молочных желез и регионарных лимфатических узлов. Следует отметить, что каждая женщина должна ежемесячно проводить обследование молочных желез, т. к. до 80% образований в молочных железах женщины обнаруживают самостоятельно.
Если при выполнении процедуры самообследования женщина нашла какое-либо уплотнение в молочных железах, необходимо сразу обратиться к специалисту – онкологу-маммологу. После осмотра врач назначает дополнительное обследование: это может быть радиологическое обследование — маммография, которая чаще выполняется у женщин после 35 лет, или ультразвуковое исследование молочных желез (и регионарных зон, в зависимости от конкретной ситуации). Возможно сочетание этих двух методов, поскольку эти два метода дополняют друг друга и позволяют доктору поставить точный диагноз. Одним из важных моментов обследования при постановке диагноза – является получение гистологического подтверждения данного заболевания. Патоморфологический диагноз устанавливается с помощью трепан-биопсии новообразования молочной железы. По материалу, полученному при трепан-биопсии, устанавливается патоморфологическая форма опухоли и определяются дополнительные характеристики образования, необходимые для планирования лечения: степень злокачественности опухоли, рецепторы эстрогена и прогестерона, наличие гиперэкспрессии гена HER2new. При невозможности выполнения трепан-биопсии можно выполнить аспирационную биопсию (пункцию) новообразования молочной железы. Эта процедура дает цитологическое подтверждение диагноза, но, к сожалению, в этой ситуации отсутствует информация о рецепторном статусе опухоли и степени дифференцировки.
Какие существуют методы лечения рака груди, от чего это зависит?
Существует следующие методы лечения рака молочной железы:
- Хирургический метод включает выполнение мастэктомии или органосохраняющего лечения;
- Лучевой метод (облучение молочной железы и регионарных зон);
- Лекарственный метод (химиотерапия, гормонотерапия и таргетная терапия);
- Чаще всего используется комбинированная или комплексная терапия;
- Комбинированный метод лечения (использование 2 методов, чаще всего в комбинации с хирургическим лечением);
- Комплексный метод лечения: применение хирургического, лекарственного и лучевого методов в комплексе.
Успех лечения зависит только от стадии заболевания или есть другие показатели, как Вы считаете?
Конечно, успех лечения напрямую зависит от стадии заболевания, чем раньше выявлено заболевание и начато лечение, тем лучше результат. Следует помнить, что при начальных формах заболевания, возможно выполнить органосохраняющее лечение, пластику груди, а сохранить молочную железу женщина хочет в любом возрасте, это очень важный психологический аспект лечения. Большое значение имеет психологический настрой пациента, степень его доверия врачу.
Жизнь после рака груди: нужно ли всегда следить за своим здоровьем особенным способом? Каким образом?
Все пациенты с диагнозом рак молочной железы, после проведенного лечения должны ежегодно проходить обследование (УЗИ брюшной полости и органов малого таза, рентгенография легких, маммография второй молочной железы, клинический и биохимический анализы крови). Имеются ограничения в выполнении физиотерапевтических процедур.
Может ли женщина после рака груди иметь здоровых детей? (есть ли риски?)
Если молодая женщина (до 25-30 лет, например) узнает, что у нее рак груди, а она еще не рожала, как ей поступить? Может стоит заморозить яйцеклетки?
© 2012-2022. Все права защищены.
Клиника МЧС. Центр реконструктивной, восстановительной и пластической хирургии.
Политика конфиденциальности

Разрешите представиться: Каплунов Сергей Владимирович – я врач детский хирург и детский онколог. И сегодня я хотел бы поговорить с родителями своих потенциальных пациентов в возрасте от 0 до 18 лет на такую весьма редкую тему, как детская и подростковая маммология. Актуальность данной тематики обусловлена тем, что родители не знают к кому обращаться с той или иной проблемой, возникшей в столь чувствительной и интимной зоне, а врачи - педиатры, гинекологи и рядовые детские хирурги не в полной мере осведомлены обо всех вариантах патологии, которая может встречаться в области молочных желез у детей разного возраста, и потому не могут назначить квалифицированное лечение.
Позвольте мне рассматривать проблемы в области молочных желез у детей в зависимости от возраста, в котором могут возникать эти ситуации.
Но для начала, совсем немного анатомии: и у девочек, и у мальчиков имеются зачатки железистой ткани, располагающиеся сразу под областью соска – так вот из этих тканевых зачатков в подростковом возрасте у девочек будет развиваться железистая ткань молочной железы, а у мальчиков эти зачатки железистой ткани должны будут в норме оставаться в зачаточном виде.
Но при проникновении через тонкую и потому легко ранимую кожу малыша инфекции, на фоне данного транзиторного и физиологического состояния могут возникать гнойно-воспалительные заболевания, такие как мастит новорожденных и некротическая флегмона новорожденных (которая зачастую локализуется именно в области передней грудной стенки).
Уже в периоде новорожденности родители могут заметить у ребенка различные аномалии развития связанные с молочными железами, такие как:
ателия – отсутствие соска (отсутствие соска может быть симптомом синдромальной патологии – аномалия развития всех тканей грудной стенки на стороне отсутствующего соска);
IV. Подростковый период. На данный период приходится максимальное количество различной патологии, потому как в этот период происходит наибольшая активизация развитие железистой ткани молочных желез. Остановимся лишь на некоторых проблемах.
Растущая молочная железа требует к себе максимально щадящего подхода во избежание появления проблем с грудным вскармливанием в будущем, связанным с наличием рубцов на коже и внутри ткани молочной железы, которые будут мешать образованию и выделению молока и самому процессу кормления ребенка. Хирургическому лечению в таких случаях имеется не менее эффективная альтернатива – пункционный вид лечения, который не оставляет после себя никаких шрамов!, является менее болезненным, отсутствует необходимость в применении общего наркоза и в длительных болезненных перевязках. Выбор метода лечения гнойного процесса в молочной железе (хирургический или пункционный или даже консервативный) – конечно это дело опытного специалиста и зависит от каждой конкретной клинической ситуации. Главное правило для родителей – ранее обращение к специалисту с воспалительными изменениями в зоне молочной железы у девочки-подростка.
Самая частая опухоль у девочек подросткового возраста в молочных железах – это фиброаденома – доброкачественная опухоль! Раковые опухоли молочных желез у детей до 18 лет (карцинома, лимфома, саркома)- редчайшая ситуация.
Считается, что фиброаденома – это гормонально зависимая опухоль, развитие которой зависит от реакции ткани молочной железы на возрастающую концентрацию эстрогенов в растущем женском организме. Зачастую фиброаденомы могут быть множественными, размерами от 5мм и до 5см (иногда занимают большую часть ткани молочной железы – листовидная или филлоидная фиброаденома).
Единственным методом лечения фиброаденомы молочной железы является хирургический подход – операции при этом (особенно у подростков) должны носить органосохранный и эстетический характер. Разрезы и швы выполняются с использованием косметических приемов, а удалению подвергается только опухоль без захвата окружающей здоровой ткани.
В данной информационной статье я остановился только на некоторых, наиболее часто встречающихся, проблемах, которые могут возникать в области молочных желез и в основном у девочек. Отдельной темой является возникновение разрастания (увеличения) тканей в области молочных (грудных) желез у мальчиков – особенно это актуально (эмоциональный, косметический, социальный аспекты) в подростковом возрасте: так называемая гинекомастия. Здесь также существует целый ряд нюансов и различий. Данная тематика будет рассмотрена в следующей информационной статье.
Читайте также:

