Колобома радужки передается ли по наследству
Обновлено: 01.06.2024
Гетерохромия и причины ее возникновения
Причины возникновения гетерохромии
Цвет глаз формируется в первые два года жизни ребенка. То есть тот цвет, с которым он родился, со временем может измениться. За это отвечает пигмент меланин. Цвет радужки будет зависеть от того, как и в каком количестве в ней распределится данный пигмент. Если меланина много, глаза имеют темный цвет, и наоборот – в светлых глазах количество меланина снижено.
При гетерохромии принцип равномерного распределения меланина нарушен. Наблюдается повышенная концентрация меланина – либо в одной из радужек, что приводит к глазам разного цвета, либо на определенном участке радужки, тогда глаз будет двухцветным.
Гетерохромия бывает врожденной и приобретенной. Врожденное (или генетическое) различие в цвете глаз, как правило, вызвано наследственными особенностями. Также гетерохромия может свидетельствовать о наличии каких-либо сопутствующих заболеваний или быть следствием врожденных аномалий. Так, например, разницу в цвете глаз может провоцировать поражение шейного симпатического нерва, в медицине известное как синдром Горнера.
Приобретенная гетерохромия появляется как результат травмы, вследствие возникновения опухоли или воспаления. Также на изменение цвета могут влиять некоторые глазные капли. В этом случае следует проконсультироваться со специалистом.
Виды гетерохромии
В зависимости от окраски глаза гетерохромию делят на четыре вида.
Полная гетерохромия
Самый распространенный тип, для которого характерен разный, но равномерный окрас глаз. Например, один глаз человека при этом типе гетерохромии голубой, другой – зеленый или карий. В этом случае нет никакой связи между цветом глаз и какими-либо заболеваниями или патологиями, это просто особенность внешности, которая не влияет на остроту зрения и здоровье глаз в целом.

На фото – полная гетерохромия
Частичная гетерохромия
Данный тип также называют секторным. В этом случае разные цвета присутствуют на одной радужке. То есть часть глаза окрашена в один цвет, часть – в другой. Цвета при этом могут делить визуально радужку пополам или по сегментам.

Пример частичной (секторной) гетерохромии
Такая ситуация возникает вследствие сбоев при формировании цвета глаз во младенческом возрасте из-за неравномерного распределения меланина. В процессе взросления это может измениться – пигменту свойственно перераспределятся по мере изменения организма, в этом случае глаза в конечном счете приобретают одинаковый или близкий друг к другу цвет.
Однако так случается не всегда, если в период взросления пигмент не распределится, разница в цвете глаз останется.
Центральная гетерохромия
Центральный, или кольцевой, тип также встречается достаточно часто. В этом случае наблюдается наличие разноокрашеных кругов на радужке, расположенных вокруг зрачка. То есть круги имеют отличный от цвета радужки окрас.

Центральная гетерохромия встречается достаточно часто
Металлозная гетерохромия
Особый тип гетерохромии, характерный для людей, которые занимаются обработкой металлов. Данная деятельность сопряжена с различными рисками для глаз, в том числе с попаданием мелких частиц металлов. Если их вовремя не удалить, а с микроскопическими частицами обычно так и происходит, металл начнет окисляться, выделяя определенный пигмент. Одновременно с этим глаз воспалится.
Опасна ли гетерохромия
Специалисты утверждают, что врожденная гетерохромия, не отягощенная сопутствующими заболеваниями, никакой опасности для здоровья не представляет. Фактически это просто особенность внешности, которая не влияет ни на остроту зрения, ни на возможное развитие проблем в будущем.
Однако чтобы убедиться в том, что генетическая гетерохромия не вызвана какими-либо нарушениями в организме, стоит регулярно проходить медицинское обследование. Так, например, разница в цвете глаз может указывать на наличие нейрофиброматоза.
Что же касается приобретенной гетерохромии, любое изменение в цвете глаз должно насторожить. Следует немедленно обратиться к специалисту для выявления причины изменений и ее устранения.
Как избавиться от гетерохромии
Лечение гетерохромии приобретенного типа может быть как консервативным, так и хирургическим, и направлено оно в первую очередь на устранение основной причины возникновения аномалии. Стоит отметить, что не всегда после выздоровления удается вернуть прежний цвет глаз.
Итоги
Мы выяснили, что врожденная гетерохромия появляется из-за неравномерного распределения меланина. Она может быть как самостоятельным явлением, которое не требует никакого вмешательства, так и симптомом различных патологий. Для исключения последнего стоит пройти полное медицинское обследование.
Также возможна приобретенная гетерохромия, которая появляется из-за травм, опухолей, под воздействием некоторых лекарственных препаратов или при попадании в глаза металлических частиц. В этом случае лечение направлено на устранение причины гетерохромии. Однако даже после полного выздоровления далеко не всегда можно вернуть врожденный цвет глаз.
У младенцев часто наблюдается гетерохромия, поскольку окончательно цвет глаз формируется только к двум годам.

В статье представлен интересный и достаточно редкий клинический случай врождённой аномалии заднего сегмента обоих глаз в виде колобомы диска зрительного нерва правого глаза и колобомы сосудистой оболочки левого глаза. Впервые данная патология была диагностирована у пациентки в возрасте 48 лет.
Ключевые слова
Полный текст
У пациентки К., 48 лет, при прохождении военно-врачебной комиссии в диагностическом отделении нашей клиники впервые было выявлено достаточно редкое сочетание врождённой аномалии заднего сегмента обоих глаз в виде колобомы диска зрительного нерва (ДЗН) правого глаза и колобомы сосудистой оболочки левого глаза.
Ранее пациентка неоднократно осматривалась офтальмологом различных медицинских учреждений, но поскольку жалоб она не предъявляла, то офтальмоскопия с широким зрачком не выполнялась. Из сопутствующей патологии у пациентки имеется только гипертоническая болезнь II стадии.
По данным литературы, впервые колобома ДЗН была описана de Wecker в 1886 г. [6]. Известно, что данная врождённая аномалия может передаваться по аутосомно-доминантному типу наследования с редуцированной пенетрантностью либо возникать спорадически в период с 3-й по 10-ю неделю гестации, когда происходит формирование волокон зрительного нерва. Колобома ДЗН возникает вследствие нарушения закрытия эмбриональной глазной щели [2]. В доступной нам литературе точных данных о распространённости подобной врождённой патологии заднего сегмента глаза мы не нашли. Но частота встречаемости врождённой патологии в виде колобомы различных оболочек и структур глазного яблока составляет порядка 0,5–0,7 на 10 000 новорождённых детей, причём более 60 % случаев приходится на колобому радужной оболочки.
При обследовании острота зрения каждого глаза равнялась 1,0, рефракция эмметропическая, уровень офтальмотонуса не превышал 20–21 мм рт. ст. (по Маклакову). При офтальмоскопии в условиях медикаментозного мидриаза диаметр ДЗН превышал нормальные размеры в обоих глазах. В правом глазу ДЗН был почти в 2 раза больше, чем в левом глазу, и почти всю его площадь занимало углубление округлой формы белого цвета, похожее на выраженную глаукоматозную экскавацию (Э/Д = 0,8–0,9) (рис. 1). В левом глазу размер экскавации по Армали равнялся 0,5–0,6 по отношению к диаметру увеличенного в размере ДЗН; на расстоянии 0,5 диаметра диска (PD) от нижней границы ДЗН в меридиане 6 часов определялся дефект сосудистой оболочки размером 2 × 2,5 PD, а в его проекции — углубление в склере (рис. 2). Переднезадняя ось правого и левого глазного яблока при измерении на IOL-мастере (Carl Zeiss, США) составила 23,89 мм (с учётом углубления в ДЗН — 24,9 мм) и 23,87 мм (с учётом углубления в склере — 25,5 мм) соответственно. При В-сканировании (AVISO Quantel Medical, Франция) было подтверждено наличие выпячивания склеры левого глаза в проекции дефекта сосудистой оболочки.

Рис. 1. Офтальмоскопическая картина колобомы диска зрительного нерва правого глаза пациентки К.

Рис. 2. Офтальмоскопическая картина диска зрительного нерва и колобомы сосудистой оболочки левого глаза пациентки К.
Для уточнения степени выраженности структурных и функциональных изменений, а также с целью дифференциальной диагностики с открытоугольной глаукомой псевдонормального давления (ОУГ ПНД) было проведено дополнительное обследование органа зрения пациентки.
Применены методы стандартной и нестандартной периметрии. При кинетической периметрии (периметр Гольдмана) на правом глазу выявили сужение периферических границ поля зрения снаружи и сверху до 10° от точки фиксации, а на левом глазу — нормальные периферические границы поля зрения и относительную скотому размером 20 × 30° в нижненосовом квадранте, соответствующую по локализации колобоме сосудистой оболочки. При выполнении компьютерной периметрии по Humphrey (Humphrey Visual Field Analyzer II 745i, Германия – США, пороговая программа 24-2) определили глубокую депрессию светочувствительности в верхней половине центрального поля зрения (ЦПЗ), доходящую до точки фиксации и захватывающую зону слепого пятна правого глаза, и слабо выраженную депрессию светочувствительности за счёт расширения зоны слепого пятна левого глаза, индекс MD составил –17,74 и –3,51 dB соответственно (рис. 3). Данные пороговой периметрии с удвоением пространственной частоты — Frequency Doubling Technology (FDT) perimetry в модификации И.Л. Симаковой и др. [4] соответствовали изменениям в ЦПЗ обоих глаз, выявленным по Humphrey.

Рис. 3. Результаты стандартной пороговой периметрии по Humphrey правого и левого глаз пациентки К.

Рис. 4. Результат оптической когерентной томографии. Колобома диска зрительного нерва и параметры ДЗН правого глаза пациентки К.
На первый взгляд, результат OCT ДЗН правого глаза нашей пациентки (см. рис. 4) соответствовал картине глаукоматозной экскавации, характерной для далекозашедшей глаукомы, но, как видно на рис. 5, решётчатая мембрана пациента Г. с ОУГ III стадии левого глаза сохранена на всём её протяжении. По данным OCT левого глаза нашей пациентки толщина слоя нервных волокон сетчатки была в пределах нормы, под ДЗН определялся участок углубления в склере со значительным истончением нейросенсорной сетчатки, с отсутствием пигментного эпителия и хориоидеи над ним, что соответствовало колобоме сосудистой оболочки и стафиломе склеры в её проекции.

Рис. 5. Результат оптической когерентной томографии. Экскавация диска зрительного нерва при открытоугольной глаукоме III стадии и параметры ДЗН левого глаза пациента Г.
Полученные результаты структурно-анатомических исследований заднего сегмента обоих глаз позволили установить наличие углубления в ДЗН правого глаза, которое можно было трактовать как его колобому, или как глаукоматозную экскавацию, либо как их сочетание, а также наличие колобомы сосудистой оболочки левого глаза и стафиломы склеры в её проекции.
Данные стандартной и нестандартной компьютерной пороговой периметрии свидетельствовали о наличии глубокой депрессии светочувствительности в верхней половине ЦПЗ правого глаза и слабо выраженной депрессии светочувствительности за счёт расширения зоны слепого пятна левого глаза.
Для объективной оценки биоэлектрической активности нейронов зрительного анализатора в соответствии со стандартами международного общества клинической электрофизиологии зрения выполнили электрофизиологические исследования (ЭФИ) обоих глаз в следующем объёме: общая электроретинография (ОЭРГ), ритмическая электроретинография 30 Гц (РЭРГ 30 Гц), зрительные вызванные корковые потенциалы (п-ЗВКП) на реверсивный шахматный паттерн [7, 8]. ЭФИ проводили с использованием электрофизиологической системы Tomey EP-1000 Multifocal (Tomey Corporation, Япония). Результаты ОЭРГ и РЭРГ 30 Гц свидетельствовали об отсутствии отклонений от нормативных значений показателей электрогенеза сетчатки обоих глаз как на уровне фоторецепторов и биполярных клеток, так и в системе колбочковых элементов сетчатки. При исследовании п-ЗВКП выявлены признаки нарушения функциональной активности проводящих путей правого глаза в виде снижения амплитуды пика N80 на 3 мкв (56 %) и увеличения его латентности на 16,5 мс (21,6 %) по сравнению с нормальными данными левого глаза. Полученные результаты соответствуют данным немногочисленных публикаций, в которых изучались электрофизиологические показатели зрительного анализатора при аналогичной патологии [3, 9]. Отсутствие патологических изменений в результатах ОЭРГ и РЭРГ 30 Гц правого глаза соответствует нормальному анатомическому состоянию его наружных слоёв сетчатки. Отсутствие патологических изменений в данных ОЭРГ и РЭРГ 30 Гц левого глаза, где имеется колобома сосудистой оболочки, с нашей точки зрения, объясняется относительно небольшими её размерами (не более 2,5 PD), в связи с чем её влияние на электрогенез наружных слоёв сетчатки оказалось незначимым.
Выявленная межокулярная разница показателей п-ЗВКП совпадает с данными всех использованных структурно-анатомических и функциональных методов исследования, подтверждая фундаментальный закон единства структуры и функции.
Результаты выполненных исследований позволили сделать вывод о наличии у нашей пациентки оптической нейропатии правого глаза. С целью исключения ОУГ ПНД выполнили известную нагрузочную вакуумпериметрическую пробу Волкова – Сухининой – Тер-Андриасова, а также разработанную нами её модификацию на основе FDT-периметрии [1, 5]. Результаты обеих нагрузочных проб оказались отрицательными на обоих глазах.
Не совсем типичная для глаукомы форма экскавации с дефектом ткани зрительного нерва и отсутствием в области этого дефекта решётчатой мембраны, снижение толщины слоя нервных волокон сетчатки на ограниченном участке — только в нижненаружном отделе, центральное расположение сосудистого пучка, нормальный уровень офтальмотонуса, отрицательный результат обеих нагрузочных проб и, что особенно важно, стабильность зрительных функций на протяжении многих лет послужили основанием считать, что причиной оптической нейропатии правого глаза на момент обследования является не глаукоматозный процесс, а врождённая колобома ДЗН.
Данный клинический случай, по нашему мнению, представляет интерес, исходя из следующих соображений.
Вызывает удивление, что впервые данная врождённая аномалия заднего сегмента обоих глаз была диагностирована у пациентки только в возрасте 48 лет. Вероятно, высокая острота зрения и отсутствие жалоб послужили основанием выполнять офтальмоскопию при узких зрачках и не детализировать описание глазного дна.
Несмотря на врождённый характер заболевания, стабильность зрительных функций, пациентка должна постоянно находиться под динамическим наблюдением офтальмолога. Имеющиеся у неё изменения поля зрения (преимущественно правого глаза) являются неблагоприятным фоном, который может маскировать и затруднять трактовку нарушений зрительных функций в случае развития иного заболевания зрительно-нервного пути или сетчатки: глаукомы, неврита, нарушения кровообращения в стволе зрительного нерва и сетчатке, заболеваний головного мозга. Для дифференциальной диагностики данных заболеваний следует использовать комплекс современных методов исследования, в частности компьютерную ретинотомографию, стандартную и нестандартную компьютерную периметрию, электрофизиологические исследования, при необходимости нагрузочные пробы и другие методы.
Сосудистая оболочка (см. строение глаза) поражается у детей и взрослых сравнительно часто. Различные изменения в этой оболочке в структуре общей глазной заболеваемости составляют около 7%. Болезни сосудистой оболочки включают в себя воспалительные заболевания инфекционного или токсико-аллергического характера, дистрофические процессы, врожденные аномалии.
Врожденная аниридия
| Заболевание, при котором отсутствует радужная оболочка (см. строение глаза). При этом за роговицей имеется картина как бы максимально расширенного зрачка, то есть чернота. Иногда видны ободок – остаток (рудимент) корня радужки и ресничные отростки (см. фото 1). Аниридия нередко сопровождается светобоязнью. Острота зрения у таких больных очень низкая и слабо поддается коррекции. Эта аномалия иногда сочетается с врожденной глаукомой вследствие врожденной патологии дренажной системы угла глаза – основного пути оттока внутриглазной жидкости. Лечение данной патологии только оперативное – пластическое восстановление радужной оболочки. |  |
Подробнее о хирургическом лечении Вы можете ознакомиться здесь
Колобома радужки
Обычно колобома радужной оболочки располагается внизу на 06.00. часах, напоминая грушу или замочную скважину (см. фото 2), в то время как искусственная колобома бывает вследствие травм или операций и может располагаться в любом месте. Обычно врожденная колобома бывает неполной, на всем протяжении прослеживается неповрежденный зрачковый край. Возможно одно и двустороннее поражение, острота при этом значительно снижена, требуется косметическое восстановление радужки.
О пластическом восстановлении зрачка Вы можете узнать в нашем видеоролике
Колобома собственно сосудистой оболочки
| Обнаруживается при офтальмоскопии в виде различной величины и формы белого сектора с отчетливыми и неровными краями, над которыми проходят, не изменяясь, сосуды сетчатки (см. фото 3). Колобома собственно сосудистой оболочки в зависимости от ее локализации может более или менее значительно отражаться на зрительных функциях (остроте зрения и поле зрения). |  |
Поликория
Характеризуется наличием множественных дырчатых дефектов в радужке. Наблюдается зрительный дискомфорт и некоторое снижение зрения. Лечение поликории радужки в случае значительного снижения заключается в иридопластике.
Подробнее о хирургическом лечении Вы можете ознакомиться здесь
Гетерохромия радужки
Гетерохромия радужки – различный цвет радужки правого и левого глаза или неодинаковая окраска различных участков радужки одного глаза (см. фото 4).
Воспаление сосудистой оболочки (иридоциклиты, циклиты, увеиты) является одной из частых причин слабовидения и слепоты (до 25% случаев). Сравнительно большая частота поражения сосудистого тракта глаза обусловлена выраженной разветвленностью кровеносных сосудов и в связи с этим замедленным током крови в сосудистой оболочке. Особенности кровоснабжения глазного яблока обуславливают, что передний и задний отдел сосудистой оболочки поражаются обычно раздельно. Соответственно этому встречаются иридоциклиты, или передние увеиты (изолированные ириты и циклиты встречаются редко) и хориоидиты, или задние увеиты.
Передний эндогенный увеит
Передний эндогенный увеит занимает первое место среди заболеваний сосудистой оболочки. Передние увеиты, вызываемые эндогенными факторами, могут быть метастатического происхождения (при попадании возбудителя в сосудистое русло), так и токсико-аллергическими (при сенсибилизации) организма.
Передний экзогенный увеит
Является вторичным и бывает лишь при прободных ранениях глазного яблока, после операций, язв роговицы и других ее заболеваниях.
Всех лиц с подозрением на увеит вне зависимости от возраста следует госпитализировать и обследовать в условиях стационара, и после лечения они должны находится под диспансерным наблюдением.
Передний увеит характеризуется, как правило, следующими кардинальными симптомами: перицилиарной инъекцией, изменением цвета радужной оболочки, сужением зрачка и неправильной его формой, замедленной реакцией зрачка на свет, полиморфными преципитатами (отложениями) на заднем эпителии роговицы (эндотелии) или экссудатом (гной, кровь) в передней камере, задними спайками (сращение заднего края радужки с передней капсулой хрусталика) (см. фото 5).
Возможны жалобы больного на боли в глазу и снижение зрения. При пальпации глаза может отмечаться болезненность. В зависимости от остроты, тяжести, длительности, формы и этиологии процесса клиническая картина иридоциклита может быть многообразной и в ней не всегда обнаруживаются все перечисленные симптомы. Боли могут быть не только в глазу, но и одноименной половине головы. Они возникают и усиливаются главным образом по ночам и сопровождаются рефлекторным слезотечением, светобоязнью, блефароспазмом.
Вследствие экссудации возникает помутнение водянистой влаги передней камеры; в ней появляется белок, клетки крови, пигмент, взвешенные нити фибрина, гной. Гипопион обычно опускается в нижнюю часть передней камеры и оседает в виде желтоватого горизонтального уровня (см. фото 6). Гифема появляется при геморрагической форме иридоциклита, имеет красную окраску и горизонтальный уровень. Преципитаты чаще располагаются в нижней части роговицы в виде треугольника основанием книзу, однако могут покрывать всю ее заднюю поверхность (см. фото 7).
Выраженные и длительные иридоциклиты вызывают изменения в стекловидном теле. Оно мутнеет, в нем могут образовываться соединительнотканные тяжи, что ведет к резкому снижению зрения. Швартообразование в стекловидном теле может вовлекать в патологический процесс и сетчатку, вплоть до развития отслойки сетчатки.
Задний увеит характеризуется тем, что при офтальмоскопии на глазном дне через прозрачную или измененную сетчатку при гранулематозном процессе видны различной величины, формы, цвета и контуров проминирующие или плоские, единичные или множественные воспалительные очаги с явлениями перифокального воспаления (отека или гиперемии). Обычно соответственно этим очаговым изменениям (фокусам) вовлекается в воспалительный процесс и сетчатка, а нередко и диск зрительного нерва.
Поскольку воспалительный процесс локализуется за иридо-хрусталиковой диафрагмой обнаружить изменения может только врач-офтальмолог!
Явления хориоидита всегда отображаются на состоянии поля зрения, так как соответственно очаговым процессам возникают выпадения в нем (микро- и макроскотомы). Если воспалительные фокусы (очаги) расположены в центральных отделах глазного дна, резко снижается острота зрения (вплоть до светоощущения), появляются центральные абсолютные или относительные скотомы, фотопсии, искривление изображения предметов, темные пятна перед глазами при взгляде на белые объекты.
Наиболее частыми причинами увеитов можно считать вирусную инфекцию, токсоплазмоз, ревматизм, туберкулез, сифилис, бруцеллез.
Токсоплазмозный увеит
Может быть врожденным и приобретенным. Заболевание глаз при врожденном токсоплазмозе чаще двустороннее (70-80% случаев). Процесс локализуется преимущественно в собственно сосудистой оболочке и протекает в виде хориоретинита. Передний отдел глаза, как правило, не вовлекается в процесс. Первым косвенным симптомом увеита является ухудшение центрального или сумеречного зрения и искривленное изображение рассматриваемых предметов. Характерной офтальмоскопической картиной хориоидита при врожденном токсоплазмозе является центральное поражение, сочетающееся с изменением в сетчатке. Возникающий воспалительный очаг имеет желто-белый или беловато-коричневый цвет (см. фото 10). Постепенно зона очага подвергается атрофии и на месте поражения остается круглый большой белый очаг с четкими, неровными границами, окруженный пигментом (см. фото 11).

В случаях острого течения процесса могут быть кровоизлияния, экссудат, помутнения стекловидного тела. Нередко отмечаются такие сопутствующие заболевания, как прогрессирующая близорукость, птоз, катаракта, колобома сосудистой оболочки.
Приобретенный токсоплазмоз возникает в любом возрасте путем заражения от домашних животных (кошки, собаки) и птиц. Клиническая картина характеризуется выраженным покраснением глазного яблока, помутнением заднего эпителия роговицы из-за множества преципитатов, гиперемией радужки, задними синехиями и помутнением в стекловидном теле. Процесс, как правило, односторонний, острый с повышением температуры тела. Зрение резко падает.
Туберкулезный увеит
Однако, чаще, воспалительный процесс при туберкулезном инфицировании поражает преимущественно задний отдел глаза (см. строение глаза) – собственно сосудистую оболочку (хориоидею).
На глазном дне обнаруживается образование серовато-желтоватого цвета, расположенное в собственно сосудистой оболочке (см. фото 13). При обратном развитии процесса в сосудистой оболочке и сетчатке возникают атрофические изменения, появляются округлые очаги, белесовато-желтоватые, с отчетливыми, неровными контурами и отложением глыбок пигмента по краю. Процесс может сопровождаться экссудативной отслойкой сетчатки. Локализации и площади поражения сосудистой оболочки и сетчатки соответствуют различные зрительные расстройства (искажения формы предметов, скотомы, понижение центрального зрения, сужение поля зрения). Могут быть множественные милиарные полиморфные, розовато-желтые очаги с нечеткими границами, рассеянные по всему глазному дну.
Ревматический увеит
Воспаление сосудистой оболочки глаза, является частью сложного синдрома ревматизма, представляющего собой общее инфекционно-аллергическое заболевание. В юношеском возрасте наблюдается преимущественно ретиноваскулит с рецидивирующими кровоизлияниями в сетчатку. Частота увеитов у больных ревматизмом колеблется от 3 до 8% случаев. Ревматический увеит возникает и вне острой фазы ревматического процесса, но чаще на фоне хронического процесса, присоединяясь к заболеванию суставов. Начинается заболевание остро и течет бурно. Болезнь характеризуется резкой гиперемией глазного яблока. Экссудат в передней камере может иметь желатинозный характер. Быстро возникают множественные пигментные задние спайки (см. фото 14). На задней поверхности роговицы обнаруживают много разнокалиберных, но преимущественно мелких серых преципитатов. Радужка изменяется в цвете, становится полнокровной, видны ее расширенные сосуды. В стекловидном теле выраженная деструкция и помутнения отмечаются в случае длительного течения заболевания и частых рецидивов, возникающих обычно осенью и весной. На глазном дне могут быть выраженные изменения в виде мелких розовато-желтых очажков на периферии и в парамакулярной области, по ходу вен сетчатки скопление экссудата. Заболевание продолжается более месяца. Поражаются чаще оба глаза. Рецидивы заболевания совпадают, как правило, с ревматической атакой.
Вирусный увеит
Последние годы характеризуются нарастанием удельного веса и частоты вирусных увеитов, что связано не только с повсеместным возрастанием роли вирусных инфекций в патологии органа зрения, но и с улучшением диагностики вирусных инфекций, внедрением в клиническую практику специальных методов исследования.
Гриппозный увеит
Гриппозный увеит протекает остро, с выраженными субъективными явлениями, покраснением глазного яблока. В передней камере может появиться серозный экссудат, на заднем эндотелии роговицы откладываются мелкие сероватые преципитаты. Быстро возникают сращения зрачкового края радужки с передней капсулой хрусталика в виде отдельных пигментных задних спаек и помутнение стекловидного тела. Исход чаще благоприятный, но возможны рецидивы. Поражается, как правило, один глаз.
Герпетический увеит
Герпетический увеит составляет до 25% всех воспалительных заболеваний радужки и ресничного тела и чаще протекает как кератоувеит (см. фото 15). По характеру течения бывает острым, подострым, вялотекущим с серозным или серозно-фибринозным экссудатом. Всегда снижена чувствительность роговицы. Характерен слабо выраженный болевой синдром, наличие полиморфных сероватых преципитатов, изменение цвета и рисунка радужной оболочки с очаговой атрофией в области гранулем, задние спайки, помутнение стекловидного тела, развитие вторичной глаукомы в связи с облитерацией дренажной зоны. Иногда на глазном дне обнаруживают поражения сосудов сетчатки, кровоизлияния вдоль сосудов, отек диска зрительного нерва и центральной зоны сетчатки – макулы.
Только врач-офтальмолог может правильно поставить диагноз. В нашей клинике Вам проведут все необходимые обследования с помощью современного высокоточного оборудования и назначат необходимое лечение.
Одноимпульсная иридэктомия применима для радужных оболочек трабекулярного типа, характеризующегося тонкой стромой, а также с обычным типом строения: оптимальным местом перфорации являлась истонченная за счет редуцированного переднего слоя радужки прикорневая зона Фукса. При этом лазерная ИРЭ выполняется без использования подфокусирующих (типа линзы Абрахама) адаптационных линз (рис. 5).
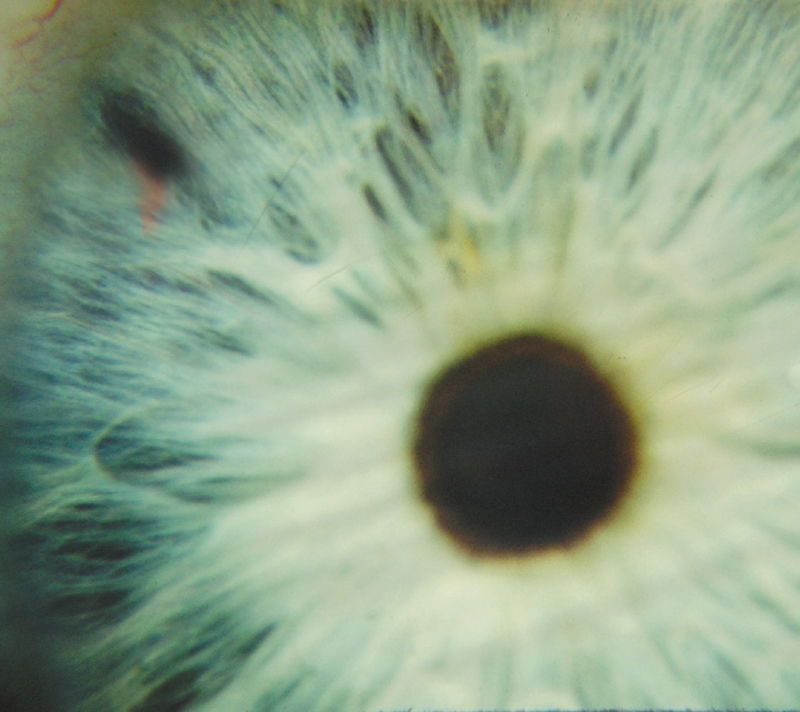
Рис. 5. Колобома радужки после одноимпульсной иридэктомии
Для получения колобомы в радужке со стромой средней толщины одного импульса бывает, как правило, недостаточно. В то же время колобому можно получить и в течение одного сеанса. В связи с этим процедура получила название одномоментной лазерной ИРЭ. Эта методика применима для радужек обычного типа с невыраженной зоной Фукса, когда строма в цилиарном поясе средней толщины, а ПСС характеризуется большей толщиной, чем в радужках с трабекулярным типом строения. Для перфорации такой радужки требуется от 3 до 10 импульсов. Одномоментная иридэктомия применима и для радужек с толстой стромой, традиционно трудной для перфорации (рис. 6).

Рис. 6. Колобома радужки после одномоментной иридэктомии
Однако в ряде случаев за один сеанс не удавалось сформировать колобому, или же она была чрезвычайно мала и имела вид точечного сквозного дефекта. Завершить либо расширить колобому следует во второй сеанс. Наиболее резистентными оказались радужки с очень толстой стромой. О толщине радужки часто свидетельствует наличие борозд сокращения в ней. В этих случаях применима комбинированная ИРЭ, заключающаяся в предварительной коагуляции стромы радужки с использованием относительно низких уровней мощности до получения золотистого очага. Расчет идет на макрофагальную реакцию, с последующим появлением пигментации в этой зоне. Перфорацию радужки следует проводить не ранее двух недель после первого сеанса (рис. 7). Более раннее вмешательство приводит к разрушению заднего пигментного листка без образования сквозного отверстия в строме. Получение в этой зоне колобомы в последующем исключается.

Рис. 7. Характерный вид колобомы после комбинированной лазерной иридэктомии
Таким образом, анатомический успех лазерной иридэктомии определяется, с одной стороны, возможностями лазерного излучения, а с другой – анатомо-структурными особенностями радужной оболочки и ее поглощающей способностью.
1.4. Подготовка и проведение лазерной иридэктомии
Необходимыми условиями успешного выполнения лазерной ИРЭ являются инстилляции 1% р-ра пилокарпина для расправления истончения радужной оболочки и строгая фиксация взора пациента.
Лазерную ИРЭ следует проводить на фоне нормального офтальмотонуса во избежание значительного его подъема после процедуры. С целью профилактики подъема давления за сутки и в день процедуры больным назначают инстилляции ингибиторов синтеза простагландинов (индометацин 25 мг 3 р/день или индоколлир 4-5 раз в сутки), диакарб 0,25 г за 1 час до лазерного вмешательства.
Для проведения первого сеанса комбинированной иридэктомии используют излучение любого офтальмокоагулятора при мощности 400-600 мВт с экспозицией 0,1-0,2 с при диаметре светового пятна в фокальной плоскости 100-200 мкм. Второй сеанс комбинированной ИРЭ, одноимпульсную и одномоментную ИРЭ производят с использованием излучения импульсных лазеров с модулированной добротностью или лазеров, работающих в режиме синхронизации мод.
1.5. Лазерная иридэктомия при вторичной глаукоме
Иногда после экстракции катаракты в результате формирования круговой задней синехии развивается бомбаж радужки с полной блокадой УПК, ВГД резко повышается, т.е. фактически развивается приступ глаукомы.
Неоценима в данном случае роль неинвазивной лазерной ИРЭ.
Коррекция лазерной иридэктомии
При нанесении коагулятов по периметру колобомы образуется щелевидная колобома. Коагуляты могут быть единичными (по одному справа и слева), либо их может быть несколько в виде цепочки.
Иногда даже через несколько лет регенерирует задний пигментный листок и полностью закрывает область колобомы. Такой феномен наблюдается на темных радужках (рис. 8). Перфорация одним импульсом излучения лазерного офтальмокоагулятора легко решает эту проблему.

Рис. 8. Регенерация заднего пигментного листка в области хирургической колобомы
1.6. Осложнения лазерной иридэктомии
1. Повышение ВГД по типу острого приступа глаукомы. Регистрируется сразу после лазерного облучения радужной оболочки. Частота – 1,5%. Профилактика: лазерную иридэктомию следует выполнять при нормальных значениях ВГД на фоне перорального приема диакарба и индометацина.
2. Задние синехии наблюдаются после воздействия излучения коагулирующих типов лазеров. Частота – 18%. Формируются через несколько месяцев после лазерной ИРЭ. Причина – субклинический иридоциклит. Профилактика и лечение: стероиды
в каплях, ингибиторы синтеза простагландинов в течение двух недель после облучения, при подозрении на формирование синехий – умеренное расширение зрачка. В связи с этим рекомендуется проводить осмотры больных в послеоперационном периоде не реже 1 раза в неделю в течение первых двух месяцев.
3. Точечный ожог эпителия роговицы по ходу лазерного луча. Частота – 2,7%. Причины: превышение допустимого уровня мощности лазерного излучения в данном конкретном случае; наличие минимального отделяемого на роговице. Профилактика: тщательный выбор адекватного рабочего режима лазера. Лечение ожога не требуется.
4. Точечный ожог эндотелия роговицы по ходу лазерного луча. Частота – 3,1%. Причина: превышение необходимого уровня мощности, мелкая передняя камера. Профилактика: тщательный подбор энергетических параметров лазерного излучения, выполнение процедуры в наиболее глубокой части передней камеры; для устранения относительного зрачкового блока расположение колобомы на крайней периферии радужки не обязательно.
В редких случаях может наблюдаться иридоциклит, традиционное лечение приводит к выздоровлению в течение 3-5 дней.
Вышеперечисленные меры профилактики позволяют избежать осложнений, либо уменьшить тяжесть их клинических проявлений.
Многолетние наблюдения показали, что лазерная ИРЭ – одно из важных достижений лазерной медицины. Процедура является альтернативой хирургической ИРЭ, превосходящей ее по травматичности и лечебному эффекту.
Читайте также:

