Как оформить инвалидность лежачему больному пенсионеру
Обновлено: 02.05.2024
Порядок проведения медико-социальной экспертизы утвержден приказом Минтруда России от 29.01.2014 N 59н "Об утверждении Административного регламента по предоставлению государственной услуги по проведению медико-социальной экспертизы"
При установлении группы инвалидности члены комиссии (МСЭК) учитывают следующие параметры:
- способность или неспособность к самообслуживанию;
- степень зависимости от других лиц для осуществления жизнедеятельности;
- способность к самообслуживанию с использованием вспомогательных средств.
Критерии установления инвалидности для граждан РФ
К основным видам стойких нарушений функций организма человека относятся:
- нарушение психических функций;
- расстройство языкового и речевого аппарата;
- нарушение сенсорных функций – зрения, слуха, обоняния, осязания и других;
- нарушение нейромышечных, скелетных и других функций, связанных с движением человека;
- расстройство функционирования сердечно-сосудистой, дыхательной, пищеварительной, эндокринной, иммунной, мочевыделительной, кроветворной систем человеческого организма;
- нарушения, обусловленные внешним физическим уродством.
Степень выраженности стойких нарушений функций организма человека, обусловленных заболеваниями, последствиями травм или дефектами, оценивается в процентах и устанавливается в диапазоне от 10 до 100, с шагом в 10 процентов.
Выделяются 4 степени выраженности стойких нарушений функций организма человека:
I степень - стойкие незначительные нарушения функций организма человека, обусловленные заболеваниями, последствиями травм или дефектами, в диапазоне от 10 до 30 %;
II степень - стойкие умеренные нарушения функций организма человека, обусловленные заболеваниями, последствиями травм или дефектами, в диапазоне от 40 до 60 %;
III степень - стойкие выраженные нарушения функций организма человека, обусловленные заболеваниями, последствиями травм или дефектами, в диапазоне от 70 до 80 %;
IV степень - стойкие значительно выраженные нарушения функций организма человека, обусловленные заболеваниями, последствиями травм или дефектами, в диапазоне от 90 до 100 %.
Критерием для установления инвалидности лицу в возрасте 18 лет и старше является нарушение здоровья со II и более выраженной степенью выраженности стойких нарушений функций организма человека (в диапазоне от 40 до 100 процентов), обусловленное заболеваниями, последствиями травм или дефектами, приводящее к ограничению 2 или 3 степени выраженности одной из основных категорий жизнедеятельности человека или 1 степени выраженности ограничений двух и более категорий жизнедеятельности человека в их различных сочетаниях, определяющих необходимость его социальной защиты.
Критерием для установления инвалидности лицу в возрасте до 18 лет является нарушение здоровья со II и более выраженной степенью выраженности стойких нарушений функций организма человека (в диапазоне от 40 до 100 процентов), обусловленное заболеваниями, последствиями травм или дефектами, приводящее к ограничению любой категории жизнедеятельности человека и любой из трех степеней выраженности ограничений каждой из основных категорий жизнедеятельности, определяющих необходимость социальной защиты ребенка.
Критерии установления 1, 2 и 3 группы инвалидности
Критерием для установления первой группы инвалидности является нарушение здоровья человека с IV степенью выраженности стойких нарушений функций организма человека (в диапазоне от 90 до 100 процентов), обусловленное заболеваниями, последствиями травм или дефектами.
Критерием для установления второй группы инвалидности является нарушение здоровья человека с III степенью выраженности стойких нарушений функций организма (в диапазоне от 70 до 80 процентов), обусловленное заболеваниями, последствиями травм или дефектами.
Критерием для установления третьей группы инвалидности является нарушение здоровья человека со II степенью выраженности стойких нарушений функций организма (в диапазоне от 40 до 60 процентов), обусловленное заболеваниями, последствиями травм или дефектами.
Категория "ребенок-инвалид" устанавливается при наличии у ребенка II, III либо IV степени выраженности стойких нарушений функций организма (в диапазоне от 40 до 100 процентов), обусловленных заболеваниями, последствиями травм и дефектами.
Известны следующие критерии присвоения первой группы инвалидности, которые выражаются в неспособности осуществления человеком таких действий:
- самообслуживание, нуждаемость в постоянной посторонней помощи и уходе;
- самостоятельное передвижение;
- дезориентация и нуждаемость в постоянной посторонней помощи и присмотре других лиц;
- общение;
- контролировать свое поведение в обществе;
- способность освоения элементарных навыков и умений;
- способность выполнения элементарной трудовой деятельности при помощи иных лиц.
II группа инвалидности устанавливается гражданам с ограниченными способностями. Необходимость социальной защиты устанавливается при наличии таких критериев, которые выражаются в способности человека выполнять определенную жизнедеятельность с частичной помощью других лиц:
- самообслуживание;
- самостоятельное передвижение в пространстве;
- ориентация в пространстве;
- общение с людьми;
- обучение и получение образования.
Также одним из важных критериев присвоения II группы инвалидности является способность гражданина к выполнению трудовой деятельности в специально созданных условиях при использовании специальной техники и оборудования.
Постановлением Правительства РФ № 339 от 29.03.2018г. установлены такие критерии для определения 3 группы инвалидности в 2018 году:
- способность к самообслуживанию при более длительном отведении времени на выполнение таких действий, дробность его выполнения, применение вспомогательных средств;
- способность к самостоятельному передвижению при более длительной трате времени и сокращении расстояния с использованием вспомогательной техники;
- способность самостоятельно ориентироваться только в знакомой обстановке;
- способность к общению со снижением темпа и объема передачи и получения информации от собеседника;
- периодическая потеря способности к самоконтролю над поведением в сложных жизненных ситуациях;
- способность к обучению и получению образования в рамках федеральных образовательных стандартов в специально созданных условиях для людей с ограниченными возможностями;
- способность к осуществлению трудовой деятельности в обычных условиях труда после снижения квалификации, тяжести, напряженности работы и уменьшения ее объема.
Что такое индивидуальная программа реабилитации и абилитации инвалида (ИПРА)
По результатам проведения МСЭ разрабатывается индивидуальная программа реабилитации и абилитации инвалида (ИПРА).
ИПРА - это комплекс мероприятий, направленных на восстановление, компенсацию нарушенных или утраченных функций организма, восстановление, компенсацию способностей инвалида к выполнению определенных видов деятельности.
Порядок реализации программы реабилитации является обязательным для любых видов учреждений, их осуществляющих, но для самого инвалида носит рекомендательный характер.
Координация мероприятий по реализации ИПРА осуществляется органом социальной защиты населения.
Оценка результатов проведения мероприятий реабилитации осуществляется специалистами бюро МСЭ при очередном освидетельствовании инвалида.
Что относится к техническим средствам реабилитации (ТСР)
При проведении МСЭ определяются показания к техническим средствам реабилитации (ТСР).
ТСР - это общее название средств для облегчения повседневной жизни людей с инвалидностью и другими ограничениями жизнедеятельности.
К ТСР инвалидов относятся устройства, содержащие технические решения, в том числе специальные, используемые для компенсации или устранения стойких ограничений жизнедеятельности инвалида, например, кресла-коляски, спортивное оборудование и инвентарь, средства для обучения, для самообслуживания, ухода, ориентирования (включая собак-проводников), средства общения и обмена информацией, протезные изделия.
Решение об обеспечении инвалидов техническими средствами реабилитации принимается при установлении медицинских показаний и противопоказаний.
Порядок обжалования решения Бюро МСЭ
Гражданин (его законный представитель) в случае несогласия с принятым решением (отказ в установлении инвалидности, не согласие с установленной группой инвалидности) может обжаловать в месячный срок решение Бюро (находящееся по месту жительства) в Главном бюро (в субъекте РФ) на основании письменного заявления, подаваемого в бюро, проводившее медико-социальную экспертизу, либо сразу в Главное бюро.
Бюро, проводившее МСЭ гражданина, в 3-дневный срок со дня получения заявления направляет его со всеми имеющимися документами в Главное бюро.
Решение Главного бюро может быть также обжаловано в месячный срок в Федеральном бюро (г. Москва, ул Ивана Сусанина д.3) на основании заявления, подаваемого гражданином (его законным представителем) в Главное бюро, проводившее МСЭ, либо в Федеральное бюро.
Решения бюро, Главного бюро, Федерального бюро могут быть обжалованы в суде гражданином (его законным представителем) в порядке, установленном законодательством Российской Федерации.
Согласно законодательству РФ, обжаловать решение бюро в Федеральном бюро (минуя этап Главного бюро) нельзя.
+375 222 77-30-86 , +375 29 843-11-64

+375 44 713-11-64

Вызов врача на дом: +375 222 62-74-61
Регистратура травмпункта (круглосуточно)

+375 222 62-84-62
Отделение договорных медицинских услуг:
Телефон для оказания экстренной психологической помощи
Вызов скорой медицинской помощи для людей с ограниченными возможностями посредством SMS
+375 44 720-14-54 (Velcom)
-
/ / /
- Порядок направления пациентов на медико-социальную экспертизу. Сроки переосвидетельствования. Порядок обжалования решения медико-реабилитационной экспертной комиссии.
Порядок направления пациентов на медико-социальную экспертизу. Сроки переосвидетельствования. Порядок обжалования решения медико-реабилитационной экспертной комиссии.
Порядок направления пациентов на медико-социальную экспертизу
Гражданин направляется на медико-социальную экспертизу врачебно-консультационной комиссией организации здравоохранения, оказывающей ему медицинскую помощь (далее — ВКК).
ВКК направляет гражданина на медико-социальную экспертизу после проведения необходимых диагностических, лечебных и реабилитационных мероприятий при наличии данных, подтверждающих стойкое нарушение функций организма, обусловленных заболеванием, последствием травмы или дефектом, и приведших к ограничениям жизнедеятельности.
Сроки переосвидетельствования
Без указания срока переосвидетельствования инвалидность устанавливается:
Сроки переосвидетельствования:
Переосвидетельствование инвалида ранее установленного срока или в случае установления инвалидности без указания срока переосвидетельствования может осуществляться:
-
при условии заполнения ВКК направления на медико-социальную экспертизу:
— по его (его законного представителя) инициативе на основании личного заявления;
— для формирования (коррекции) ИПР инвалида, в том числе для изменения трудовых рекомендаций.
— в связи с изменением у него степени ограничения жизнедеятельности.
ВКК имеет право отказать инвалиду (его законному представителю) в оформлении направления на медико-социальную экспертизу ранее установленных сроков переосвидетельствования, если не произошло изменений в состоянии его здоровья (степени выраженности ограничений жизнедеятельности).
Переосвидетельствование инвалида, который получил увечье в результате страхового случая, после прекращения срока действия ранее вынесенного заключения комиссии, в том числе в период пропуска им срока переосвидетельствования или ранее установленного срока, может быть проведено по заявлению застрахованного (его законного представителя) либо по обращению страховой организации при условии заполнения ВКК направления на медико-социальную экспертизу.
В указанном случае комиссия определяет факт наличия признаков инвалидности и (или) степень утраты трудоспособности в процентах застрахованному за прошлое время, в том числе в период пропуска инвалидом срока переосвидетельствования, но не более чем за три года.
Порядок обжалования заключения специализированной, межрайонной (районной, городской), центральной комиссии
Гражданин (его законный представитель) может обжаловать заключение специализированной, межрайонной (районной, городской) комиссии в 30-дневный срок на основании письменного заявления, подаваемого в комиссию, проводившую медико-социальную экспертизу, либо в центральную комиссию.
В случае обжалования гражданином заключения центральной комиссии главный врач МРЭК соответствующей области (г. Минска) поручает проведение медико-социальной экспертизы другому составу врачей-экспертов центральной комиссии МРЭК.
При несогласии гражданина (его законного представителя) с заключением МРЭК, вынесенным при освидетельствовании по обжалованию, в 30-дневный срок его медицинские экспертные документы могут быть рассмотрены при проведении независимой медицинской экспертизы в порядке, установленном Правительством Республики Беларусь.
Заключения центральной комиссии могут быть обжалованы гражданином в судебном порядке в сроки, установленные законодательством Республики Беларусь.
Вы проснетесь в палате реанимационного отделения. Анестезиолог и медсестра/медбрат будут следить за температурой вашего тела, пульсом, артериальным давлением и другими показателями. Во время операции Вам могут ввести катетер в мочевой пузырь для отслеживания количества выделяемой мочи. Вам также установят плевральную дренажную трубку, подсоединенную к дренажному устройству. После операции в течение первых часов/суток ваш голос может слегка отличаться от обычного, это нормально. Вы можете остаться в реанимационной палате в течение одних или нескольких суток, в зависимости от вашего состояния после операции. Затем вас переведут в палату на хирургическом отделении, где Вы лежали изначально.
Часто задаваемые вопросы
Буду ли я испытывать боль после операции?
Вы будете испытывать болевые ощущения после операции, это нормально. Ваш лечащий врач и медсестра/медбрат будут часто спрашивать вас о болевых ощущениях и давать обезболивающие лекарства по мере необходимости. Если боль не утихает, сообщите об этом врачу или медсестре/медбрату. Обезболивание крайне необходимо для того, чтобы вы могли откашливаться, глубоко дышать, а также вставать с постели и ходить. Помните, что прием обезболивающих препаратов может привести к возникновению запоров (задержка стула в сроке более 2-3 дней). В случае возникновения запора обратитесь к лечащему врачу. При выписке ваш лечащий врач даст рекомендации о приеме обезболивающих препаратов.
Что такое плевральный дренаж и зачем он мне?
Плевральная дренажная трубка представляет собой гибкую трубку для отвода крови, жидкости и воздуха, скапливающихся в плевральной полости после операции. Эта трубка устанавливается между ребрами в пространство между грудной клеткой и легкими (см. рисунок 1).
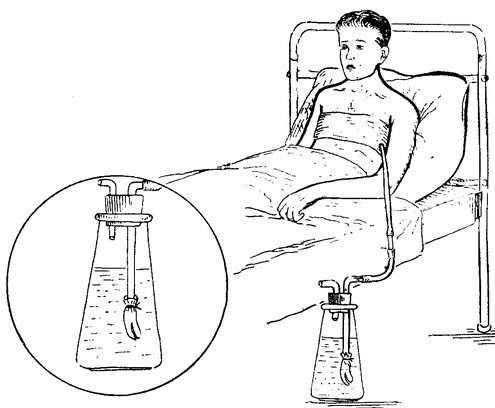
Плевральный дренаж и плевральная банка.
Сроки дренирования плевральной полости индивидуальны для каждого пациента. Удаление плеврального дренажа производится лечащим врачом при соблюдении 2х условий: 1) количество выделяемой жидкости не превышает 200мл/сутки 2) отсутствие поступления воздуха по дренажу
Почему важно ходить после операции?
Ходьба помогает предотвратить образование сгустков крови в ногах. Она также снижает риск возникновения других осложнений, например, пневмонии. Во время пребывания в больнице в послеоперационном периоде постарайтесь поставить себе задачу ежедневно проходить по 1,5-2км.
Смогу ли я принимать пищу после операции?
Вы постепенно вернетесь к привычному рациону питания, когда будете к этому готовы. Ваш лечащий врач предоставит вам дополнительную информацию.
Могу ли я принимать душ?
Вы можете принять душ через 48 часов после удаления плевральной дренажной трубки. Теплый душ расслабляет и помогает уменьшить мышечную боль. Старайтесь избегать контакта раны с водой, до момента ее полного заживления. В случае если вы все же намочили повязку – обратитесь к своему лечащему врачу для смены повязки.
Когда ко мне смогут прийти посетители?
Посетители могут навещать вас, как только вас переведут из реанимационной палаты на хирургическое отделение. Часы, в которые разрешено посещение вы можете узнать у вашего лечащего врача на отделении.
Когда меня выпишут из больницы?
Продолжительность вашего пребывания в больнице зависит от многих факторов, например, от вида перенесенной операции и успешности восстановления. Вы будете оставаться в больнице до тех пор, пока ваш лечащий врач не посчитает, что вы готовы вернуться домой. Ваш врач сообщит вам, в какой день и в какое время вы можете ожидать выписки. Ваш врач скажем вам, если вам будет необходимо остаться в больнице дольше запланированного времени. Ниже приводятся примеры причин, по которым вам может понадобиться остаться в больнице на более длительное время:
- продолжительный сброс воздуха по плевральному дренажу;
- проблемы с заживлением послеоперационных ран;
- проблемы с дыханием;
- повышение температуры в послеоперационном периоде (38,0 °C) и выше.
Длительность присутствия болевых ощущений и дискомфорта в области операционного доступа у каждого человека разная и зависит от большого количества факторов. Так, болезненные ощущения после открытых операций будут более сильными и длительными нежели чем после видеоторакоскопических и роботических операций. У некоторых людей боли в области послеоперационной раны, ощущение стянутости или ломота в мышцах могут продолжаться в течение 6 месяцев или дольше. Это не означает, что с вами что-то не так. Следуйте приведенным ниже рекомендациям. Принимайте обезболивающие лекарства в соответствии с указаниями врача и по мере необходимости. Позвоните вашему врачу, если назначенное лекарство не снимает боль. Не садитесь за руль и не употребляйте спиртные напитки, если вы принимаете рецептурное обезболивающее лекарство. По мере заживления послеоперационных ран боль будет становиться слабее, и вам будет требоваться все меньше обезболивающего лекарства. Для облегчения боли и дискомфорта подойдут легкие обезболивающие средства, нестероидные противовоспалительные препараты: кетанов, ибупрофен (нурофен-экспресс), найз (нимисулид), ксефокам (лорнаксикам), диклофенак, а также другие препараты этой группы. Обезболивающие лекарства должны помочь вам по мере возврата к привычному образу жизни. Принимайте достаточное количество лекарства, чтобы вы могли спокойно выполнять упражнения. Помните, что небольшое усиление боли при повышении уровня активности является нормальным. Следите за временем приема обезболивающих лекарств. Обезболивающие лекарства наиболее эффективны через 30–45 минут после их приема. Лучше принимать лекарство при первом появлении боли и не ждать ее усиления.
Как мне ухаживать за послеоперационными ранами?
После операции у вас останется несколько разрезов. Расположение разрезов будет зависеть от типа выполненной операции. Они будут выполнены в месте проведения операции и в месте стояния плевральной дренажной трубки. У вас может возникнуть некоторое онемение под и над разрезом, а также по ходу межреберья, где выполнен разрез. Вы также можете ощущать покалывание и повышенную чувствительность в зоне вокруг разрезов в процессе их заживления. Ко времени выписки из больницы послеоперационные раны начнут заживать.
Ежедневно меняйте повязку на ране и обрабатывайте рану с использованием кожных антисептиков/бриллиантового зеленого/бетадина (обратитесь к своему лечащему врачу для разъяснения принципов ухода за послеоперационными ранами).
При выписке вашим лечащим врачом будут даны рекомендации о сроках снятии швов с послеоперационных ран. Для этого вам необходимо будет обратиться к хирургу в поликлинику по месту жительства.
В случае если после выписки из стационара в ваших послеоперационных ранах появились выделения – свяжитесь с вашим лечащим врачом.
Чем мне следует питаться дома?
Соблюдение сбалансированной диеты с высоким содержанием белка поможет вам быстрее восстановиться после операции. Ваш рацион должен включать источник здорового белка при каждом приеме пищи, а также фрукты, овощи и цельные злаки.
Как я могу предотвратить возникновение запоров?
После операции ваш стул изменится. Возможны проблемы с опорожнением кишечника (отделением кала). Если можете, пейте по 8 стаканов (250-300 мл каждый, всего 2 л) жидкости ежедневно. Пейте воду, соки, супы, молочные коктейли и другие напитки без кофеина. Напитки с кофеином, такие как кофе и сладкая газированная вода, выводят жидкость из организма. Для лечения запоров применяются как рецептурные, так и безрецептурные лекарственные средства. В случае возникновения запоров начните с 1 из следующих безрецептурных препаратов: Докузат натрия (Норгалакс) 100 мг. Принимайте по 3 капсулы один раз в сутки. Это средство размягчает стул и вызывает лишь незначительные побочные эффекты. Сенна 2 таблетки перед сном. Это стимулирующее слабительное средство, которое может вызывать спазмы.
Как я могу ускорить процесс восстановления?
Выполняйте физические упражнения не менее 30 минут в день. Это позволит вам окрепнуть, улучшит ваше самочувствие и будет способствовать выздоровлению. Включите в расписание вашего дня ежедневную прогулку. Подойдут просто прогулки по улице, ходьба на тренажерной дорожке. Если погода не очень подходит для пеших прогулок, можно провести время в торговом центре. В качестве тренировки подойдет также подъем по лестнице. Вернувшись домой продолжайте делать глубокую дыхательную гимнастику и упражнения, стимулирующие откашливание. Пейте жидкости, чтобы мокрота не была густой и легко отхаркивалась. Спросите у своего врача, сколько жидкости вам следует выпивать ежедневно. Для большинства людей это будет не менее 8–10 стаканов (объемом 250-300 мл) воды или других жидкостей (например, соков) в день. В зимние месяцы включайте в спальне увлажнитель воздуха. Соблюдайте инструкции по очистке этого устройства. Часто меняйте в нем воду. Избегайте контактов с людьми, у которых болит горло или наблюдаются симптомы простудных заболеваний или гриппа. Все это может стать причиной развития инфекции.
Не употребляйте спиртные напитки, особенно если вы принимаете обезболивающее лекарство.
Могу ли я вернуться к обычным делам?
Очень важно, чтобы после операции вы вернулись к своим обычным делам. Распределите их выполнение на весь день. Пешие прогулки и подъемы по лестнице являются превосходной физической нагрузкой. Постепенно увеличивайте расстояние, которое вы проходите пешком. Поднимайтесь по лестнице медленно, отдыхая и останавливаясь по мере необходимости. Выполняйте легкую работу по дому. По мере сил старайтесь вытирать пыль, мыть посуду, готовить простые блюда и выполнять другие дела. Занимаясь делами, задействуйте ту руку и плечо, со стороны которых проводилась операция. Например, мойтесь, расчесывайте волосы, доставайте вещи с полки шкафа именно этой рукой. Это поможет восстановить функции руки и плеча в полном объеме.
Вы можете вернуться к привычной сексуальной жизни, как только заживут послеоперационные раны, и вы не будете испытывать при этом боль или слабость.
Ваш организм сам подскажет вам, когда вы переутомляетесь. Увеличивая интенсивность нагрузок, следите за реакцией организма. Вы можете заметить, что у вас больше сил по утрам или во второй половине дня. Планируйте свои дела на то время дня, когда вы чувствуете себя энергичнее.
Нормально ли чувствовать усталость после операции?
Обычно у человека после операции меньше сил, чем обычно. Продолжительность восстановления у всех разная. Повышайте активность с каждым днем по мере ваших возможностей. Всегда соблюдайте баланс между периодами активности и периодами отдыха. Отдых — это важный фактор вашего выздоровления. Возможно, вам потребуется некоторое время, чтобы вернуться к обычному режиму сна. Старайтесь не спать в течение дня. Вам также поможет душ перед сном и прием назначенных обезболивающих лекарств.
Когда я смогу водить машину?
Вы сможете снова сесть за руль после того, как: амплитуда движений руки и плеча, со стороны которых проводилась операция, восстановится в полном объеме; вы не будете принимать наркотические обезболивающие лекарства (которые вызывают у вас сонливость) в течение 24 часов.
Могу ли я лететь на самолете?
Не летайте на самолете, пока это не разрешит ваш лечащий врач, в первые месяцы после операции старайтесь воспользоваться другими видами транспорта или вовсе откажитесь от поездок на дальние расстояния.
Когда я смогу вернуться на работу?
Сроки возвращения на работу зависят от того, какая у вас работа, какую операцию вы перенесли, и как быстро восстанавливается ваш организм. Если для возвращения на работу вам необходима справка, обратитесь к вашему врачу.
Когда я смогу поднимать тяжести?
Прежде чем поднимать тяжести, проконсультируйтесь со своим врачом. Обычно не рекомендуется поднимать ничего тяжелее обычного пакета с продуктами (5 кг) в течение как минимум 1 месяца после операции. Спросите у своего врача, как долго вам следует воздерживаться от поднятия тяжестей. Это зависит от типа перенесенной операции.
К каким врачам мне нужно обратиться после операции?
Во время выписки из стационара ваш лечащий врач отдаст вам на руки выписной эпикриз с дальнейшими рекомендациями. В случае необходимости консультации каких-либо специалистов, в эпикризе будет это указано.
По каким вопросам стоит связываться с лечащим врачом?
Иногда в послеоперационном периоде пациента могут беспокоить следующие состояния:
- появилась или усугубилась одышка;
- отек грудной клетки, шеи или лица;
- резко изменился голос;
- повысилась температура (38,0 °C) или выше;
- резко усилилась боль, которая не проходит после приема обезболивающего лекарства;
- появилось покраснение или припухлость вокруг послеоперационной раны;
- появились выделения из послеоперационной раны, которые имеют неприятный запах, густую консистенцию или желтый цвет (похожие на гной);
- отсутствует стул в течение 3 дней или дольше;
- появились новые симптомы или физические изменения;
А также если у вас возникли любые вопросы или опасения, касательно вашего здоровья – свяжитесь со своим лечащим врачом.
В ряде случаев развитие патологии или травмы в пожилом возрасте приводит к тому, что человек оказывается прикованным к постели. Оформление инвалидности обеспечит доплату к пенсии, социальные льготы, в которые входит бесплатное получение необходимых медикаментов. При этом процедура имеет некоторые нюансы, так как лежачий больной не в состоянии самостоятельно пройти все этапы процесса. Ему нужна помощь близкого человека или назначенного опекуна, попечителя.
Какую группу может получить лежачий больной
Определение степени инвалидности в этом случае зависит от обширности поражения головного мозга, что влияет на способность человека выполнять какие-либо действия. Высокая вероятность получения бессрочной группы в следующих случаях:
в анамнезе присутствуют различные сердечно-сосудистые патологии, диабет;
Временно присваивают инвалидность после ишемического инсульта, так как утраченные функции обычно восстанавливаются через 2–3 года. Лежачее состояние больного также вызывают серьезные травмы нижних конечностей, позвоночника, головы, тяжелая стадия патологий опорно-двигательного аппарата, параплегии нижних конечностей.
Какую группу назначит комиссия МСЭ, зависит от степени выраженности расстройства, уровня потери человеком трудоспособности.
I группу присваивают инвалидам, у которых показатели дисфункций превышают 80 %. Они не в состоянии самостоятельно выполнять какие-либо действия, нарушена ориентация в пространстве, утрачены способности восприятия, обработки любой информации. Им постоянно нужна медицинская поддержка, сторонняя помощь в быту.
II группу дают при степени выраженности нарушений функций организма в пределах 70–80 %. В случае с инсультом у человека должны быть выявлены стойкие церебральные или двигательные расстройства. Пенсионер не может самостоятельно обслуживать себя, работать.
При инсульте и других патологиях, вызывающих лежачее состояние, III группу дают временно. За 1–2 года комиссия оценивает степень развития патологии, наличие улучшений или ухудшений в самочувствии инвалида.
Особенности получения группы
Сообщить о тяжелом состоянии пациента, необходимости оформления инвалидности должны сотрудники медицинской организации, в которой он проходит лечение. Но такое происходит в редких случаях, поэтому родственники или близкие должны помочь лежачему больному.
В такой ситуации процесс получения направления на МСЭ включает этап обращения к нотариусу для оформления доверенности, которая подтверждает возможность стороннего лица представлять интересы пожилого. На ее основании родственник или опекун после сбора всех документов пишет заявление в органы социальной защиты с просьбой о назначении пенсионеру инвалидности. Затем в клинике, где больной проходит лечение, или у терапевта берет направление на МСЭ.
Обращение к нотариусу
Как уже было сказано выше, специалист в юриспруденции документально подтверждает право родственника или назначенного опекуна выполнять за пожилого все действия, связанные с оформлением группы. Практически в любом городе существует услуга вызова нотариуса на дом, что значительно облегчает процесс получения доверенности. При этом льготы не предусмотрены, так как инвалидность у человека еще не подтверждена.
Для получения документа нужно подготовить паспорта. Если больной не в состоянии адекватно отвечать на вопросы, заметны признаки нарушенного мышления, то нотариус вправе отказать в выдаче доверенности. Для решения проблемы родственникам необходимо обратиться в суд за признанием пенсионера недееспособным. После оформления опекунства можно будет продолжить процесс.
Направление на МСЭ
Лежачему больному проще получить документ во время лечения в стационаре. Родственникам не придется вызывать на дом врачей для проведения необходимых обследований, клинический анализов. Достаточно сообщить заведующему отделения о желании пациента оформить инвалидность, получить выписку и направление на МСЭ с подписью главврача.
Если о возможности оформления инвалидности человек узнает после выписки из стационара, то доверенное лицо обращается к терапевту. С собой нужно иметь паспорта, доверенность, медицинскую карту, выписку с отделения. Врач выдает посыльной лист, в котором указан перечень врачей для осмотра, направления на анализы, диагностические обследования. Все специалисты, оценивающие состояние больного, и лаборанты для забора крови должны приехать на дом к пациенту. При этом загруженности клиник не всегда позволяет высылать людей в сжатые сроки.
Сбор документов
Доверенное лицо лежачего больного представляет терапевту заполненный посыльной лист. Для оформления направления на МСЭ нужно дополнительно представить следующие документы:
оригинал и копии паспортов пациента и его представителя;
заявление на проведение экспертизы;
характеристику с места работы, если пенсионер был трудоустроен;
копию трудовой книжки;
выписку из стационара;
Терапевт оформляет направление на комиссию, оно подписывается главврачом, доверенным лицом пенсионера, передается в отделение МСЭ. Дату освидетельствования назначают не позднее 30 дней с момента регистрации бумаг.
Прохождение МСЭ
Лежачий больной не в состоянии самостоятельно явиться на комиссию, поэтому предусмотрено 3 варианта ее проведения:
- в стационаре;
- на дому;
- доверенное лицо приносит все документы в отделение МСЭ.
В первых двух случаях 3 специалиста осматривают пенсионера, изучают медицинскую документацию, условия труда. При заочном освидетельствовании эксперты оценивают тяжесть состояния больного по предоставленным заключениям врачей, уточняют нюансы заболевания. После совещания комиссия сообщает решение. Для документального подтверждения инвалидности представителю необходимо будет забрать справку о назначении группы, индивидуальную программу реабилитации.
Группа инвалидности лежачего больного зависит от степени тяжести функциональных расстройств. Полученную справку ИПР необходимо передать в Пенсионный фонд и УСЗН для оформления денежной доплаты к пенсии, льгот. В индивидуальной программе указывается перечень необходимых медикаментов, гигиенических и технических средств, которые представитель сможет получить бесплатно.
Читайте также:

