В инфекционном стационаре врач выявил новый случай брюшного тифа какой документ должен быть оформлен
Обновлено: 30.06.2024
В условиях возникшего эпидемического очага на первое место выступает борьба с источником инфекции, т. е. раннее выявление и изоляция больных, извещение, своевременная регистрация и проведение эпидемиологического обследования. Выявленные больные подлежат обязательной госпитализации в инфекционные больницы (отделения).
До госпитализации в очаге проводится текущая дезинфекция (выделения больных обезвреживают 10% осветленным раствором хлорной извести, 5% раствором хлорамина или лизола; больному выделяют отдельную постель, посуду; посуду кипятят, в помещении проводят влажную уборку 0,5% раствором хлорамина или осветленной хлорной извести, проводят борьбу с мухами).
После госпитализации больного делают заключительную дезинфекцию влажным способом, при наличии мух — дезинсекцию. Верхнюю одежду и постельные принадлежности направляют на дезинфекцию в камеру.
Заключительной дезинфекции подлежат помещения — комната больного и места общего пользования (разбрызгивают 1% раствор хлорамина или 3% раствор лизола и т. д. и через 2 часа протирают ветошью, смоченной дезинфицирующим раствором, производят механическую уборку).
Обработке подлежат полы, стены на высоту 1,5 — 2 м. Белье лучше всего кипятить в мыльно-содовом растворе в течение 15 минут, посуду кипятят в 1 — 2% растворе питьевой соды в течение 15 минут с момента закипания.
Выделения больных засыпают сухой хлорной известью из расчета 1:5 на 2 часа. Уборные, выгребные ямы, мусорные ящики хлорируют, засыпая сухой хлорной известью или заливая хлорно-известковым молоком.
Для уничтожения мух применяется механический способ (хлопушки, мухоловки, липкая бумага) и химический — хлорофос, карбофос и др.
Выписывают реконвалесцентов, леченных антибиотиками, на 21-й день с момента установления нормальной температуры; не леченных антибиотиками — на 14-й день при условии клинического выздоровления.
С целью выявления бактерионосителей у реконвалесцентов не позже 10-го дня после выписки из больницы исследуют кал и мочу пятикратно с интервалом в 1 — 2 дня. Работники пищевых и приравненных к ним объектов до окончания этого обследования к работе не допускаются. При выявлении рецидива болезни — больного направляют в больницу.
Не переболевшие брюшным тифом после выписки из больницы подлежат диспансерному наблюдению в течение 3 месяцев с целью своевременного выявления рецидивов и бактерионосителей. Первые 2 месяца измеряют температуру раз в неделю, последний месяц — раз в 2 недели.
Бактериологическое исследование кала и мочи у реконвалесцентов проводится один раз в месяц, в конце наблюдения исследуют дуоденальное содержимое и кровь на Wi-гемагглютинацию, для чего в лабораторию направляют кровь из пальца в количестве 1 мл.
Всех переболевших брюшным тифом (кроме работников пищевых и приравненных к ним предприятий 1) в случае выделения бактерий после выписки из стационара по истечении 3 месяцев после их выздоровления подвергают тщательному бактериологическому обследованию (пятикратно кал и мочу и однократно желчь).
В случае отрицательного результата исследования к концу второго года после перенесенной болезни у них исследуют кровь на Wi-гемагглютинацию. При обнаружении положительной реакции (1:100) проводят пятикратное исследование кала, мочи и однократно желчи.
При выявлении бактерионосительства хотя бы однократного при любом обследовании по истечении 3 месяцев после выздоровления переболевших считают хроническими бактерионосителями, берут на учет (форма 30-6) в санитарно-эпидемиологической станции и по месту жительства проводят следующие мероприятия:
- санитарно-просветительную работу;
- текущую дезинфекцию;
- прививки и другие профилактические мероприятия организуются и проводятся среди членов семьи носителя и проживающих с ними в коммунальной квартире. Работники санитарно-эпидемиологической станции посещают очаг не реже 2 раз в год.
У каждого носителя определяют фаготип выделенных бактерий и заносят в учетную форму 30-6, сообщают в поликлинику, где данные заносят в амбулаторную карту.
При выезде бактерионосителя в другую местность или в другой район санитарно-эпидемиологическая станция сообщает о нем в соответствующую санитарно-эпидемиологическую станцию по новому месту жительства бактерионосителя и пересылает копию формы 30-6.
Этиология. Возбудитель болезни относится к сальмонеллам группы D - Salmonella typhi. По чувствительности к типовым бактериофагам возбудители брюшного тифа подразделяются на 78 фаговаров. При неблагоприятных условиях (воздействие антимикробных средств, реакция иммунной системы) они могут трансформироваться в L-формы, которые способны к длительному внутриклеточному персистированию, обусловливающему развитие хронических форм инфекции. На фоне иммуносупрессии L-формы реверсируют в исходные формы бактерий, вызывающие обострения и рецидивы болезни. Salmonella typhi устойчива во внешней среде: в воде сохраняется до 1-5 мес, в испражнениях - до 25 дней. При нагревании, воздействии дезинфицирующих средств в обычных концентрациях погибает в течение нескольких минут.
Эпидемиология. Источником инфекции являются больные с ма-нифестным и бессимптомным течением брюшного тифа. Наибольшее эпидемиологическое значение имеют лица с хронической формой заболевания. Механизм заражения - фекально-оральный. Пути передачи инфекции - водный, пищевой и контактно-бытовой. Наиболее часто острые случаи заболевания регистрируются в возрастной группе 15-45 лет. Наблюдаются как спорадические случаи, так и эпидемические вспышки заболевания. За последние 10 лет ежегодная заболеваемость брюшным тифом в России составляла менее 1 на 100 тыс. человек.
Брюшному тифу, как и другим кишечным инфекциям, присуще сезонное повышение заболеваемости в летне-осенний период.
Патогенез. Проникнув в кишечник, возбудитель брюшного тифа внедряется в лимфоидные образования тонкой кишки - одиночные и групповые (пейеровы бляшки) фолликулы - и затем в регионарные мезентериальные лимфатические узлы, что приводит к развитию лимфаденита (фаза первичной ревионапьной инфекции), а в дальнейшем - к характерным стадиям их патологоанатомических изменений. Из лимфатических образований возбудитель попадает в кровеносное русло - начинается бактериемия, которая соответствуетпервым клиническим проявлениям болезни. Циркулирующие в крови микроорганизмы частично погибают, высвобождается эндотоксин, обусловливающий интоксикационный синдром, а при массивной эндотоксемии- инфекционно-токсический шок.
Клиника. Инкубационный период - от 7 до 25 дней. Могут быть выделены следующие формы и варианты течения инфекции.
I. Острый брюшной тиф: манифестного и бессимптомного течения.
Манифестное течение: типичная и атипичная (абортивная, стертая, маскированная) формы. По тяжести клинических проявлений они могут иметь легкое, среднетяжелое и тяжелое течение. Бессимптомное течение: субклинический и реконвалесцентный варианты.
II. Хронический брюшной тиф: манифестного и бессимптомного течения. Манифестное течение: рецидивирующий вариант. Бессимптомное течение: субклинический и реконвалесцентный варианты. Острый брюшной тиф манифестного течения может встречаться в типичной и атипичной формах. Типичная форма характеризуется цикличностью течения, в котором могут быть выделены 4 периода: начальный, разгара, разрешения болезни и реконвалесценции.
При физикальном обследовании обращает на себя внимание некоторая заторможенность и адинамия больных. Наблюдается умеренно выраженная бледность и пастозностъ лица. Кожа на фоне повышения температуры тела сухая, при некотором ее снижении - умеренно влажная. Дермографизм стойкий розовый или красный. Наблюдается относительная брадикардия, артериальное давление снижено. При аускультации легких - жестковатое дыхание, непостоянные сухие хрипы. Язык утолщен, с отпечатками зубов на боковых поверхностях. Спинка языка густо покрыта серовато-белым налетом, края и кончик свободны от налета, имеют насыщенно-красный цвет. Зев умеренно гиперемирован. У некоторых больных наблюдается увеличение и гиперемия миндалин.
К концу начального периода заболевания наблюдается увеличение печени, реже - селезенки. В периферической крови в первые 3 дня болезни отмечается лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. С 4-5-го дня болезни развивается лейкопения, анэозинофилия, тромбоцитопения, относительный лимфоцитоз, сохраняется повышение СОЭ. В урограмме: протеинурия, микрогематурия, цилиндрурия.
Со стороны сердечно-сосудистой системы: относительная бради-кардия, дикротия пульса, глухость тонов сердца, гипотония. Язык утолщен, обложен серо-коричневатым налетом, с отпечатками зубов по краям. Края и кончик его, по-прежнему, имеют ярко-красный цвет. В тяжелых случаях язык становится сухим и имеет фулигинозный вид. Живот вздут, еще более отчетливыми становятся болезненность и урчание в илеоцекальной зоне, положительные симптомы Падалки и Штернберга. Печень и селезенка увеличены. В разгар болезни, наряду со снижением диуреза, возникает бактериурия, более выражены протеинурия, микрогематурия и цилиндрурия.
В периоде разрешения болезни происходит угасание основных клинических проявлений. Температура тела литически снижается, уменьшается интоксикация - появляется аппетит, увлажняется и очищается от налета язык, увеличивается диурез, нормализуется сон, постепенно исчезает слабость, улучшается самочувствие.
В периоде реконвалесценции у 7-9% больных может наступить рецидив болезни. Предвестниками рецидива являются субфебрилитет, отсутствие нормализации размеров печени и селезенки, сниженный аппетит, продолжающиеся слабость, недомогание. Рецидив сопровождается теми же клиническими проявлениями, что и основная болезнь, но менее продолжительными.
Типичная форма брюшного тифа может иметь легкое, средней тяжести и тяжелое течение.
Бессимптомное течение острого брюшного тифа сопровождается бактериовыделением, непревышающем по длительности Змее.
К субкпиническому варианту острого бессимп томного течения относятся случаи, характеризующиеся отсутствием каких-либо признаков заболевания в период обследования и в предшествующие ему 3 мес при наличии выделения брюшнотифозных бактерий с калом.
Среди лиц с субклиническим вариантом течения в прошлом выявляли достаточно редкие случаи так называемого транзиторноао бактериовыдепения. Его существование признавалось лишь в иммунном организме, ранее привитых против брюшного тифа, при следующих условиях: наличие контакта с источником брюшного тифа, однократного обнаружения только копрокультуры возбудителя, отсутствие перенесенного брюшного тифа в анамнезе или какого-либо лихорадочного заболевания в течение ближайших Зм ее, повторных отрицательных бактериологических исследований кала, мочи, крови, желчи, костного мозга и отсутствие сероконверсии при исследовании сыворотки крови в РНГА (РА) с сальмонеллезными антигенами в динамике.
Выделение S. typhi после клинического выздоровления наблюдается при ремэнбалесцентном варианте бессимптомного течения брюшного тифа.
Хронический брюшной тиф (манифестное течение)
Наличие клиники заболевания, обычно в виде рецидивирующего течения, и сохраняющееся бактериовыделение S. typhi более 3 мес, по окончании острого периода болезни, свидетельствуют в пользу хронического брюшного тифа. Рецидивы болезни при ее хроническом течении мало напоминают острый период заболевания. Они чаще протекают под маской обострения какой-либо очаговой патологии (хронического холецистита, пиелонефрита, энтероколита). В эти периоды резко усиливается бактериовыделение и эпидемиологическая опасность таких больных.
Хронический брюшной тиф (бессимптомное течение)
К субкпиническому варианту хронического бессимптомного течения относятся случаи, характеризующиеся выделением S. typhi с калом и/или мочой в течение более 3 мес при отсутствии в этот период и предшествующие ему 3 мес каких-либо признаков заболевания.
Выделение S. typhi на протяжении более 3 мес после клинического выздоровления наблюдается при реконвалесцентном варианте бессимптомного хронического течения брюшного тифа. Данный вариант нуждается в дифференцировании с рецидивирующим течением хронического брюшного тифа, что возможно лишь при длительном мониторинге.
У 3-5% переболевших брюшным тифом формируется хроническое течение данной инфекции. При этом возбудитель с фекалиями и мочой выделяется в течение всей жизни постоянно или периодически.
К числу наиболее опасных осложнений брюшного тифа относятся: инфекционно-токсический шок (ИТШ), перфорация кишечных язв и кишечное кровотечение. ИТШ развивается в период разгара болезни. На фоне резкого нарастания интоксикации снижается температура, падает АД, появляется тахикардия, снижается диурез. Смерть наступает при явлениях падения сердечно-сосудистой деятельности. Перфорация кишечника с последующим перитонитом может осложнить течение любой формы брюшного тифа. Это осложнение развивается чаще на 2-4-й неделе болезни. От сроков диагностики зависит успех лечения, поэтому необходимо хорошо знать первые признаки перфорации. Перфорация кишечника у 80% больных брюшным тифом сопровождается болевым синдромом, даже незначительные боли в животе должны быть поводом для тщательного обследования больного и консультации хирурга. При прободении кишечника ухудшается состояние больного, повышается температура тела. Нарастание метеоризма, угнетение перистальтики, локальная мышечная защита в правой подвздошной области являются основанием для подозрения на перфоративное состояние, требующее хирургического вмешательства.
При кишечном кровотечении, наблюдающемся в те же сроки, что и перфорация кишечника, внезапно снижается температура тела, отмечаются усиливающаяся бледность кожи и слизистых оболочек, тахикардия, снижение АД, вздутие живота, усиление перистальтики. Появление жидкого черного стула (мелена) или стула со сгустками свежей крови свидетельствует о развившемся кишечном кровотечении.
Выписывают больных не ранее 21-го дня нормальной температуры тела после бактериологического исследования кала и мочи не менее 3 раз - через 5 дней после отмены антибиотиков и затем с интервалом в 5 дней. Кроме того, проводят бактериологическое исследование дуоденального содержимого за 7-10 дней до выписки.
После выписки переболевшие брюшным тифом состоят на диспансерном учете в кабинете инфекционных заболеваний в течение 3 мес, проводится бактериологическое исследование кала и мочи. Затем наблюдение за реконвалесцентами осуществляет санитарно-эпидемиологическая станция в течение 2 лет (наблюдение за работающими в пищевой промышленности - на протяжении их трудовой деятельности). Больные с хроническими формами брюшного тифа состоят на учете в СЭС пожизненно.
Диагностика. Ведущим в специфической диагностике является выделение гемокультуры. Кровь для посева берут во все периоды болезни, 5-10 мл из вены, и засевают в 50-100 мл желчного бульона или среды Раппопорта. Врач должен помнить, что высокая температура тела у пациента свыше 5 дней обязывает провести посев крови. Первый посев крови желательно осуществить до начала антибактериальной терапии. В диагностике используют также серологические реакции - РА, РНГА, диагностический титр - 1:200 и выше. Для выявления лиц с бессимптомным течением заболевания назначают РНГА с Vi-антигеном.
Разработаны и высокочувствительные методы ранней диагностики, основанные на выявлении антигенов возбудителя или антител к нему- ИФА, ВИЭФ, РИА и др.
К этиотропным препаратам выбора относятся фторхинолоны (ципрофлоксацин по 0,5 г 2 раза в день) и цефтриаксон (роцефин по 1-2 г/сут внутримышечно или внутривенно). Основным этиотропным препаратом резерва остается левомицетин, который назначают внутрь по 0,5 г 4 раза в сутки до 10-го дня нормальной температуры. Для устранения интоксикации применяют инфузионную терапию.
При перфорации кишечника проводят срочное хирургическое вмешательство. При кишечном кровотечении показаны абсолютный покой, голод, заместительная и гемостатическая терапия. Эффективного лечения, направленного на эрадикацию возбудителя при хроническом течении брюшного тифа, не разработано.
Профилактика. Основные меры профилактики - улучшение качества водоснабжения, канализации, контроль за приготовлением пищи, санитарная очистка населенных мест. Имеют значение санитарно-просветительная работа с населением, воспитание гигиенических навыков. По эпидемиологическим показаниям некоторым контингентам населения (работники канализации, лица в окружении хронических бактериовыделителей и др.) проводят вакцинацию. В очаге брюшного тифа проводится заключительная дезинфекция. За лицами, имевшими контакт с больным и, устанавливается медицинское наблюдение с обязательной термометрией в течение 25 дней и бактериологическим исследованием кала и мочи. Дети дошкольных учреждений, работники пищевых предприятий и лица, к ним приравниваемые, до получения результатов бактериологического обследования не допускаются в коллективы.
Паратифы — острые инфекционные заболевания, напоминающие по эпидемиологии, патогенезу, клинике и патологоанатомической картине брюшной тиф. Выделяют паратифы А, В и С. Заболеваемость: 0,02 на 100 000 населения в 2001 г.
Код по международной классификации болезней МКБ-10:
Тиф и паратиф
Этиология. Возбудитель паратифа А — Salmonella paratyphi, паратифа B — Salmonella schotmulleri, паратифа С — Salmonella hirschfeldii.
Эпидемиология. Заболевания распространены повсеместно; источник и резервуар инфекции — человек. Больной человек выделяет возбудителя с испражнениями, мочой и слюной. Механизм передачи возбудителей — фекально - оральный. Основные источники передачи — заражённые пищевые продукты и вода; реже отмечают контактный путь передачи возбудителя.
Патогенез. После попадания бактерий в организм они проникают в просвет тонкой кишки, затем в регионарные лимфатические узлы, где интенсивно размножаются. Затем бактерии в форме массированной инвазии поступают в кровяное русло. Под действием защитных факторов часть сальмонелл погибает, высвобождая эндотоксин, играющий ведущую патогенетическую роль в поражении ЦНС (отличительная особенность паратифа А — отсутствие признаков поражения ЦНС). Результатом эндотоксинемии могут быть миокардиодистрофии, инфекционно - токсический шок (редко). Бактериемия обусловливает менингит, остеомиелит, миелит, пневмония, абсцессы. Позднее возбудители вновь попадают вместе с жёлчью в кишечник, лимфоидный аппарат которого уже сенсибилизирован к ним. В результате быстро развивается аллергическая реакция с образованием некротических язв дистального отдела тонкой кишки.
Симптомы (признаки)
Клиническая картина
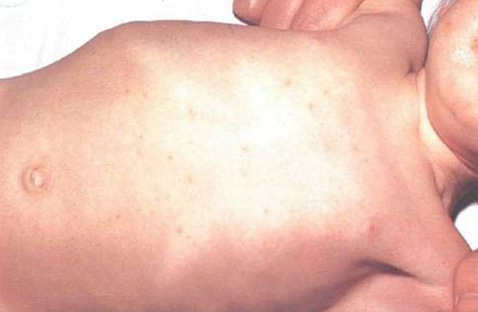
- Паратиф А чаще начинается остро с диспептических расстройств (тошнота, рвота, диарея) и катаральных симптомов (кашель, насморк). Возможны гиперемия лица, герпетические высыпания. На 4–7 - е сутки болезни появляется обильная розеолёзная, розеолёзно - папулёзная, иногда петехиальная сыпь. В динамике болезни обычно бывает несколько волн высыпаний; лихорадка ремиттирующая или гектическая. Заболевание может рецидивировать.
- Паратиф В. При водном пути передачи чаще наблюдают случаи с постепенным началом болезни, абортивным и относительно лёгким течением. При заражении через пищевые продукты отмечают массивное поступление возбудителей и преобладание симптомов гастроэнтерита с последующей генерализацией процесса. Сыпь отсутствует или появляется рано (на 4–7 - й день). На ранних этапах наблюдают увеличение печени и селезёнки. Возможно развитие рецидивов (реже, чем при паратифе А).
- Паратиф С как самостоятельное заболевание регистрируют редко, обычно у лиц с иммунодефицитными состояниями. Характерны симптомы интоксикации, мышечные боли, желтушность кожи, невыраженная лихорадка.
- Бактериологическое исследование испражнений, крови, мочи, рвотных масс и промывных вод желудка
- Серологические исследования
- Линейная реакция агглютинации (реакция Видаля). В качестве Аг используют монодиагностикумы к конкретным возбудителям. Исследования рекомендуют начинать с 7 сут (время нарастания титров АТ)
- Реакция Vi - агглютинации с типовыми сыворотками.
Лечение
Лечение — см. Тиф брюшной.
Диета с механическим, термическим и химическим щажением; диета №2, комплекс витаминов.
Прогноз при своевременном и адекватном лечении благоприятный.
3. РА (используется редко и имеет вспомогательное значение в связи с меньшей чувствительностью и специфичностью по сравнению с РПГА). Позволяют выявить антитела к Н-d антигену S.Typhi, что позволяет дифференцировать брюшной тиф от других сальмонеллезов, обусловленных сальмонеллами серогруппы D, клинически протекающих в генерализованной форме по тифоподобному варианту.
4.11 Показания к консультации других специалистов
Консультация хирурга при развитии кишечного кровотечения или перфорации кишечника.
4.12 Обоснование и формулировка диагноза брюшного тифа
- Сопутствующее заболевание: Например,
А01.0. брюшной тиф, вызванный S.Typhi, тяжелое течение. Осложнение: перфорация кишечника.
Сопутствующее заболевание: хронический панкреатит вне обострения
При формулировании диагноза бактерионосительства указывается характер и фаза бактерионосительства. Например, хроническое бактерионосительство брюшного тифа , фаза декомпенсации.
В обосновании указывают эпидемиологические, клинические, лабораторные, инструментальные данные и результаты специальных методов исследования, на основании которых подтвержден брюшной тиф.
4.13 Определение случая
1. Клинические критерии:
Заболевание различной степени тяжести, протекающее с лихорадкой, выраженной интоксикацией, гепатолиенальным синдромом, запорами или жидким стулом типа "горохового супа (пюре)", язвенным поражением тонкой кишки.
2. Лабораторные критерии:
Выделение S.Typhi из материала, взятого от больного (кровь, моча, желчь, костный мозг) и либо наличие антител к O9 и Vi-антигену S.Typhi в диагностических титрах.
Вероятный - клинически похожее заболевание, имеющее эпидемическую связь с
Подтвержденный - лабораторно подтвержденный случай.
4.14 Лечение брюшного тифа 4.14.1 Общие подходы к лечению больных брюшным тифом
Все больные брюшным тифом подлежат обязательной госпитализации в инфекционный стационар по клиническим и эпидемическим показаниям.
Госпитализацию больных осуществляют в течение первых трех часов, в сельской местности в течение 6 часов после получения экстренного извещения.
На территориях с эндемичной заболеваемостью брюшным тифом провизорной госпитализации подлежат лица с лихорадочным состоянием невыясненного происхождения, продолжающимся более трех дней, с обязательным исследованием крови на гемокультуру.
Вновь поступивших больных размещают отдельно от реконвалесцентов. Лечение зависит от тяжести течения болезни и от сроков болезни.
4.14.2 Методы лечения
Лечение больных брюшным тифом должно быть комплексным и проводиться в нескольких направлениях:
- тщательный гигиенический уход со стороны медицинского персонала за больными, находящимися в тяжелом состоянии;
- воздействие на возбудителя;
- дезинтоксикация и восстановление гомеостаза;
- контроль водно-электролитного баланса (при необходимости);
- ликвидация структурно-функциональных изменений желудочно-кишечного тракта;
- восстановление нормальной микрофлоры кишечника.
Методы медикаментозного лечения:
- средства этиотропной терапии;
- средства патогенетической терапии;
- средства симптоматической терапии.
Важным условием успешного лечения является соблюдение больными на всем протяжении острого периода постельного режима (при осложнениях - строго постельного режима) и диеты. Постельный режим должен соблюдаться в период лихорадки и в первые 7 дней нормальной температуры. С 6-7-го дня нормальной температуры разрешается сидеть, а с 10-12-го дня - ходить. Больному запрещены резкие движения, подъем тяжести и натуживание во время дефекации.
Врачу з апрещается грубая глубокая пальпация брюшной полости, особенно на 2-3 недели болезни!
Расширение режима проводится очень осторожно, постепенно, под тщательным контролем общего состояния больного и показателей функции желудочно-кишечного тракта (клинических, лабораторных и инструментальных).
Диета должна быть разнообразной и легкоусвояемой. Пищу готовят на пару, в полужидком протертом виде (слизистые супы, полужидкие каши, яйца всмятку, омлет, картофельное пюре, белые сухари, печеные яблоки). Исключаются блюда с грубой клетчаткой. На весь период постельного режима назначают комбинированный стол на основе диеты 4 и 13. Количество жидкости составляет до 1,5-2 литров в сутки (чай, морс, настой шиповника). С 11-го дня нормальной температуры больного переводят на диету в
пределах стола 2 по Певзнеру, которая рекомендуется больному в течение месяца после выписки.
Важное значение имеет уход за больным (ежедневный туалет полости рта, слизистой губ, профилактика образования пролежней) и контроль за состоянием стула.
Общие принципы этиотропной терапии
1. Этиотропное лечение больных назначается после установления клиникоэпидемиологического диагноза.
2. Антибактериальная терапия проводится с учетом чувствительности S.Typhi к АМП.
3. Комбинированная антибактериальная терапия применяется только для лечения больных с тяжелым течением (фторхинолоны и аминогликозиды; цефалоспорины и аминогликозиды, ципрофлоксацин и амоксициллин/или триметоприм).
4. Длительность курса антибактериальной терапии при брюшном тифе определяется фенотипом S.Typhi, видом АМП и тяжестью течения болезни.
5. Лечение брюшного тифа у беременных проводится амоксицилином и препаратами из группы цефалоспоринов 3-ого поколения.
6. Лечение рецидивов АБП проводится с учетом результатов определения чувствительности штаммов S.Typhi к АМП , выделенных от больных.
тяжелое течение при
При среднетяжелом и
аллергии на другие
групп при отсутствии
тяжелое течение при
тяжелое течение при
тяжелое течение, при
Тяжелое течение в
лечении при брюшном
при не переносимости
или резистентности к
лечении любой степени
лечении любой степени
Кремния диоксид коллоидный
Токоферол (витамин Е)
Калия хлорид+ Натрия
тяжелое течение в
уксусной кислоты и
Аргинил - альфа - аспартил -
лизил - валил - тирозил -
(C03, C03CA, B05BC)
Переливание крови и ее
дисбиоза кишечника на
4.15 Критерии выписки из стационара
1. Выписка больного из стационара проводится после исчезновения клинических симптомов и отрицательного трехкратного исследования кала и мочи и однократного исследования желчи. Первое исследование проводят спустя 5 дней после установления нормальной температуры, последующие - с пятидневным интервалом. Желчь исследуется на 10 день нормальной температуры.
2. Реконвалесцентов, получавших антибиотики, выписывают из стационара не ранее 21 дня. Лиц, не получавших антибиотики, - не ранее 14 дня после начала
3. Обнаружение S.Тyphi в процессе контрольного (перед выпиской из стационара) лабораторного обследования при отсутствии у больного, не относящегося к категории работников отдельных профессий, производств и организаций, признаков болезни не является противопоказанием к выписке из стационара.
4. Обнаружение S.Тyphi в процессе контрольного лабораторного обследования при отсутствии у больного, относящегося к категории работников отдельных профессий, производств и организаций, признаков болезни является основанием для проведения повторного курса лечения. В случае продолжающегося выделения S.Тyphi такой больной подлежит выписке из стационара с последующей постановкой на диспансерный учет с указанием на бактерионосительство S.Typhi и отстраняется от работы.
5. Реконвалесцентов, не относящихся к "декретированной группе", у которых в процессе контрольного лабораторного обследования диагностируется выделение S.Typhi, задерживают в больнице и проводят дополнительный комплекс лечения. Если возбудитель продолжает регистрироваться через 1,5-3 месяц после клинического выздоровления, реконвалесцента выписывают домой с указанием на бактерионосительство S.Typhi. От работы не отстраняют.
6. При выписке из больницы реконвалесцентов брюшного тифа врач стационара оформляет и передает в поликлинику выписку из истории болезни, включающую клинический и этиологический диагнозы заболевания, данные о проведенном лечении, результаты обследования больного на бактерионосительство, рекомендации по его диспансеризации. При выписке из стационара больничный лист продлевается на 10 дней, при необходимости врач КИЗ может продлить его еще на 5 дней.
7. Учитывая существующую вероятность формирования хронического бактерионосительства, каждому переболевшему брюшным тифом вручается специальная санитарно-просветительная памятка. Кроме того, переболевшему и повседневно общающимся с ним лицам (членам семьи) дополнительно разъясняется опасность заражения, необходимость строгого соблюдения правил личной гигиены и порядок проведения текущей дезинфекции.
4.16 Реабилитация больных брюшным тифом
Основные принципы реабилитации:
1. реабилитационные мероприятия должны начинаться уже в периоде разгара или в периоде ранней реконвалесценции;
2. необходимо соблюдать последовательность и преемственность проводимых мероприятий, обеспечивающих непрерывность на различных этапах реабилитации и диспансеризации;
3. комплексный характер восстановительных мероприятий с участием различных специалистов и с применением разнообразных методов воздействия;
4. адекватность реабилитационно-восстановительных мероприятий, постепенное возрастание дозированных физических и умственных нагрузок.
5. мониторинг эффективности проводимых мероприятий. Косвенными и прямыми методами учитываются скорость и степень восстановления функционального состояния и профессионально-значимых функций переболевших.
4.17 Диспансерное наблюдение за пациентами, перенесшими брюшной тиф,
регламентируется СП 3.1.1.2137-06
Частота обязательных контрольных обследований врачом-инфекционистом КИЗ
1. В течение первых двух месяцев после выписки 1 раз в неделю с термометрией;
2. В третий месяц 1 раз в две недели с термометрией.
Перечень и периодичность лабораторных и других специальных исследований:
1. Бактериологическое исследование кала и мочи с интервалом 2 дня (через 10 дней после выписки) 5-кратно;
2. Бактериологическое исследование кала и мочи ежемесячно -3 месяца;
3. Бактериологическое исследование желчи и РПГА с О9 и Vi диагностикумом на 4-ом месяце после выписки;
4. Бактериологическое исследование кала и мочи и серологическое исследование крови однократно через год после выписки.
Консультации специалистов в период диспансерного наблюдения
Для решения вопроса о переводе на другую работу лиц декретированной группы при стойком бактерионосительстве (3 и более месяца) - консилиум терапевта, инфекциониста и эпидемиолога.
В процессе диспансеризации во время контрольных ежемесячных осмотров обращают внимание на самочувствие больного (общая слабость, повышенная утомляемость, нарушения аппетита, наличие явлений дискомфорта или болей в животе), характер стула (оформленный или неоформленный), наличие субфебрилитета и нормализации размеров печени и селезенки.
Категорически запрещается употребление любых спиртных напитков, жирной и острой пищи в течение полугода.
Показано ограничение физических нагрузок в течение полугода.
4.18 Общие подходы к профилактике брюшного тифа регламентируются СП
4.19 Специфическая профилактика брюшного тифа
Вакцинация населения против брюшного тифа проводится по эпидемиологическим показаниям, при этом учитываются эпидемиологическая обстановка, уровни заболеваемости и санитарно-коммунального благоустройства населенных пунктов.
Профилактическая иммунизация населения проводится:
1. на территориях, где уровень заболеваемости превышает 25 случаев на 100 тыс. населения;
2. среди взрослых из групп риска:
работники, занятые в сфере коммунального благоустройства (работники, обслуживающие канализационные сети, сооружения и оборудование), а также предприятий по санитарной очистке населенных мест, сбору, транспортировки и утилизации бытовых отходов;
лица, работающие с живыми культурами брюшного тифа; работники инфекционных больниц и отделений (для больных кишечными
инфекциями; военные и лица (туристы), выезжающих в тропические страны Азии, Африки и
Латинской Америки; члены семей хронических бактерионосителей, находящихся с последними в
постоянном общении в гигиенически неблагоприятных условиях, способствующих заражению.
Масштабность массовой иммунизации ограничивается экстремальными условиями военных конфликтов, землетрясений, наводнений и т.п., влекущими за собой интенсивную миграцию населения и его размещение в лагерях для переселенцев (беженцев) и временных жилищах.
По эпидемиологическим показаниям прививки проводят также при угрозе
возникновения эпидемий и вспышек (стихийные бедствия, крупные аварии на водопроводных и канализационных сетях и т.п.).
Вакцинацию населения на гиперэндемичных по брюшному тифу территориях следует проводить за 1-2 месяца до начала сезонного подъема заболеваемости.
Вакцина брюшнотифозная ВИ-ПОЛИСАХАРИДНАЯ ЖИДКАЯ (ВИАНВАК)
(Предприятие по производству бактерийных и вирусных препаратов Института полиомиелита и вирусных энцефалитов им. М.П. Чумакова (Россия) представляет собой раствор капсульного полисахарида, извлеченного из супернатанта культуры S. Typhi. Используется для активной иммунизации против брюшного тифа взрослых и детей с 3 лет. Однократное подкожное введение вакцины в дозе 0,5 мл обеспечивает через 1-2 недели невосприимчивость к инфекции. Ревакцинация проводятся по показаниям через каждые 3 года.
Брюшнотифозная полисахаридная ВИ вакцина Тифим Ви ( ViCPS , Typhim Vi,
Pasteur Merieux Connaught, Франция) на основе очищенного капсулярного Viполисахарида S. Typhi, используется преимущественно для вакцинации взрослых, детям от 2 до 5 лет - только после консультации врача-специалиста. Специфический иммунитет развивается через 2–3 нед после однократной инъекции (п/к или в/м) вакцины и сохраняется в течение 2-3 лет. Бустерная вакцинация показана каждые 2 года.
Сухая спиртовая брюшно-тифозная вакцина (Тифивак) (СПб НИИВС, Россия) -
порошок лиофилизированный для приготовления раствора подкожных инъекций. Вводится подкожно двухкратно с интервалом 4 недели для профилактики брюшного тифа
у взрослых. Ревакцинация проводится по показаниям через каждые 2 года.
В мире и в США для профилактики брюшного тифа используют аттенуированную живую оральную вакцину VIVOTIF ( TY-21A , Swiss Serum and Vaccine Institute,
Выпускается в сухой и жидкой формах и в виде капсул. VIVOTIF в виде капсул применяют внутрь по 1 капсуле в 1-е, 3-и, 5-е и 7-е сутки. Невосприимчивость формируется через 1 неделю.
Жидкую форму VIVOTIF , включающую пакетик с бактериями и пакетик с компонентами буфера (натрия бикарбонат, кислота аскорбиновая и лактоза), готовят ex tempore в 100 мл воды и вводят троекратно с интервалом 1 сут.
Бустерная вакцинация показана через 5 лет. Рекомендуется взрослым и детям с 6- летнего возраста. В течение 20 лет применена более чем у 60 млн. человек по всему миру.
Препарат нельзя применять на фоне лечения АМП и ВИЧ-инфицированных. Перспективными считаются исследования по созданию живых брюшнотифозных
4.20 Критерии качества оказания медицинской помощи взрослым больным брюшным тифом
Читайте также:

