Глаукома можно ли оформить инвалидность
Обновлено: 18.05.2024
Вы проснетесь в палате реанимационного отделения. Анестезиолог и медсестра/медбрат будут следить за температурой вашего тела, пульсом, артериальным давлением и другими показателями. Во время операции Вам могут ввести катетер в мочевой пузырь для отслеживания количества выделяемой мочи. Вам также установят плевральную дренажную трубку, подсоединенную к дренажному устройству. После операции в течение первых часов/суток ваш голос может слегка отличаться от обычного, это нормально. Вы можете остаться в реанимационной палате в течение одних или нескольких суток, в зависимости от вашего состояния после операции. Затем вас переведут в палату на хирургическом отделении, где Вы лежали изначально.
Часто задаваемые вопросы
Буду ли я испытывать боль после операции?
Вы будете испытывать болевые ощущения после операции, это нормально. Ваш лечащий врач и медсестра/медбрат будут часто спрашивать вас о болевых ощущениях и давать обезболивающие лекарства по мере необходимости. Если боль не утихает, сообщите об этом врачу или медсестре/медбрату. Обезболивание крайне необходимо для того, чтобы вы могли откашливаться, глубоко дышать, а также вставать с постели и ходить. Помните, что прием обезболивающих препаратов может привести к возникновению запоров (задержка стула в сроке более 2-3 дней). В случае возникновения запора обратитесь к лечащему врачу. При выписке ваш лечащий врач даст рекомендации о приеме обезболивающих препаратов.
Что такое плевральный дренаж и зачем он мне?
Плевральная дренажная трубка представляет собой гибкую трубку для отвода крови, жидкости и воздуха, скапливающихся в плевральной полости после операции. Эта трубка устанавливается между ребрами в пространство между грудной клеткой и легкими (см. рисунок 1).
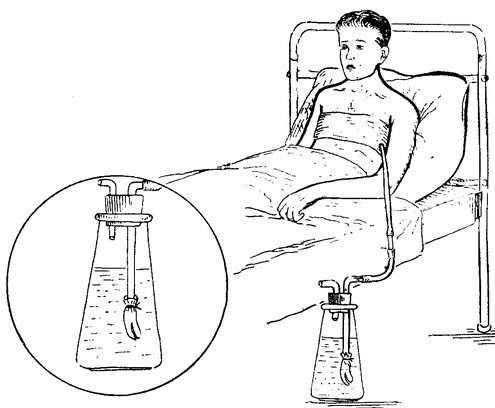
Плевральный дренаж и плевральная банка.
Сроки дренирования плевральной полости индивидуальны для каждого пациента. Удаление плеврального дренажа производится лечащим врачом при соблюдении 2х условий: 1) количество выделяемой жидкости не превышает 200мл/сутки 2) отсутствие поступления воздуха по дренажу
Почему важно ходить после операции?
Ходьба помогает предотвратить образование сгустков крови в ногах. Она также снижает риск возникновения других осложнений, например, пневмонии. Во время пребывания в больнице в послеоперационном периоде постарайтесь поставить себе задачу ежедневно проходить по 1,5-2км.
Смогу ли я принимать пищу после операции?
Вы постепенно вернетесь к привычному рациону питания, когда будете к этому готовы. Ваш лечащий врач предоставит вам дополнительную информацию.
Могу ли я принимать душ?
Вы можете принять душ через 48 часов после удаления плевральной дренажной трубки. Теплый душ расслабляет и помогает уменьшить мышечную боль. Старайтесь избегать контакта раны с водой, до момента ее полного заживления. В случае если вы все же намочили повязку – обратитесь к своему лечащему врачу для смены повязки.
Когда ко мне смогут прийти посетители?
Посетители могут навещать вас, как только вас переведут из реанимационной палаты на хирургическое отделение. Часы, в которые разрешено посещение вы можете узнать у вашего лечащего врача на отделении.
Когда меня выпишут из больницы?
Продолжительность вашего пребывания в больнице зависит от многих факторов, например, от вида перенесенной операции и успешности восстановления. Вы будете оставаться в больнице до тех пор, пока ваш лечащий врач не посчитает, что вы готовы вернуться домой. Ваш врач сообщит вам, в какой день и в какое время вы можете ожидать выписки. Ваш врач скажем вам, если вам будет необходимо остаться в больнице дольше запланированного времени. Ниже приводятся примеры причин, по которым вам может понадобиться остаться в больнице на более длительное время:
- продолжительный сброс воздуха по плевральному дренажу;
- проблемы с заживлением послеоперационных ран;
- проблемы с дыханием;
- повышение температуры в послеоперационном периоде (38,0 °C) и выше.
Длительность присутствия болевых ощущений и дискомфорта в области операционного доступа у каждого человека разная и зависит от большого количества факторов. Так, болезненные ощущения после открытых операций будут более сильными и длительными нежели чем после видеоторакоскопических и роботических операций. У некоторых людей боли в области послеоперационной раны, ощущение стянутости или ломота в мышцах могут продолжаться в течение 6 месяцев или дольше. Это не означает, что с вами что-то не так. Следуйте приведенным ниже рекомендациям. Принимайте обезболивающие лекарства в соответствии с указаниями врача и по мере необходимости. Позвоните вашему врачу, если назначенное лекарство не снимает боль. Не садитесь за руль и не употребляйте спиртные напитки, если вы принимаете рецептурное обезболивающее лекарство. По мере заживления послеоперационных ран боль будет становиться слабее, и вам будет требоваться все меньше обезболивающего лекарства. Для облегчения боли и дискомфорта подойдут легкие обезболивающие средства, нестероидные противовоспалительные препараты: кетанов, ибупрофен (нурофен-экспресс), найз (нимисулид), ксефокам (лорнаксикам), диклофенак, а также другие препараты этой группы. Обезболивающие лекарства должны помочь вам по мере возврата к привычному образу жизни. Принимайте достаточное количество лекарства, чтобы вы могли спокойно выполнять упражнения. Помните, что небольшое усиление боли при повышении уровня активности является нормальным. Следите за временем приема обезболивающих лекарств. Обезболивающие лекарства наиболее эффективны через 30–45 минут после их приема. Лучше принимать лекарство при первом появлении боли и не ждать ее усиления.
Как мне ухаживать за послеоперационными ранами?
После операции у вас останется несколько разрезов. Расположение разрезов будет зависеть от типа выполненной операции. Они будут выполнены в месте проведения операции и в месте стояния плевральной дренажной трубки. У вас может возникнуть некоторое онемение под и над разрезом, а также по ходу межреберья, где выполнен разрез. Вы также можете ощущать покалывание и повышенную чувствительность в зоне вокруг разрезов в процессе их заживления. Ко времени выписки из больницы послеоперационные раны начнут заживать.
Ежедневно меняйте повязку на ране и обрабатывайте рану с использованием кожных антисептиков/бриллиантового зеленого/бетадина (обратитесь к своему лечащему врачу для разъяснения принципов ухода за послеоперационными ранами).
При выписке вашим лечащим врачом будут даны рекомендации о сроках снятии швов с послеоперационных ран. Для этого вам необходимо будет обратиться к хирургу в поликлинику по месту жительства.
В случае если после выписки из стационара в ваших послеоперационных ранах появились выделения – свяжитесь с вашим лечащим врачом.
Чем мне следует питаться дома?
Соблюдение сбалансированной диеты с высоким содержанием белка поможет вам быстрее восстановиться после операции. Ваш рацион должен включать источник здорового белка при каждом приеме пищи, а также фрукты, овощи и цельные злаки.
Как я могу предотвратить возникновение запоров?
После операции ваш стул изменится. Возможны проблемы с опорожнением кишечника (отделением кала). Если можете, пейте по 8 стаканов (250-300 мл каждый, всего 2 л) жидкости ежедневно. Пейте воду, соки, супы, молочные коктейли и другие напитки без кофеина. Напитки с кофеином, такие как кофе и сладкая газированная вода, выводят жидкость из организма. Для лечения запоров применяются как рецептурные, так и безрецептурные лекарственные средства. В случае возникновения запоров начните с 1 из следующих безрецептурных препаратов: Докузат натрия (Норгалакс) 100 мг. Принимайте по 3 капсулы один раз в сутки. Это средство размягчает стул и вызывает лишь незначительные побочные эффекты. Сенна 2 таблетки перед сном. Это стимулирующее слабительное средство, которое может вызывать спазмы.
Как я могу ускорить процесс восстановления?
Выполняйте физические упражнения не менее 30 минут в день. Это позволит вам окрепнуть, улучшит ваше самочувствие и будет способствовать выздоровлению. Включите в расписание вашего дня ежедневную прогулку. Подойдут просто прогулки по улице, ходьба на тренажерной дорожке. Если погода не очень подходит для пеших прогулок, можно провести время в торговом центре. В качестве тренировки подойдет также подъем по лестнице. Вернувшись домой продолжайте делать глубокую дыхательную гимнастику и упражнения, стимулирующие откашливание. Пейте жидкости, чтобы мокрота не была густой и легко отхаркивалась. Спросите у своего врача, сколько жидкости вам следует выпивать ежедневно. Для большинства людей это будет не менее 8–10 стаканов (объемом 250-300 мл) воды или других жидкостей (например, соков) в день. В зимние месяцы включайте в спальне увлажнитель воздуха. Соблюдайте инструкции по очистке этого устройства. Часто меняйте в нем воду. Избегайте контактов с людьми, у которых болит горло или наблюдаются симптомы простудных заболеваний или гриппа. Все это может стать причиной развития инфекции.
Не употребляйте спиртные напитки, особенно если вы принимаете обезболивающее лекарство.
Могу ли я вернуться к обычным делам?
Очень важно, чтобы после операции вы вернулись к своим обычным делам. Распределите их выполнение на весь день. Пешие прогулки и подъемы по лестнице являются превосходной физической нагрузкой. Постепенно увеличивайте расстояние, которое вы проходите пешком. Поднимайтесь по лестнице медленно, отдыхая и останавливаясь по мере необходимости. Выполняйте легкую работу по дому. По мере сил старайтесь вытирать пыль, мыть посуду, готовить простые блюда и выполнять другие дела. Занимаясь делами, задействуйте ту руку и плечо, со стороны которых проводилась операция. Например, мойтесь, расчесывайте волосы, доставайте вещи с полки шкафа именно этой рукой. Это поможет восстановить функции руки и плеча в полном объеме.
Вы можете вернуться к привычной сексуальной жизни, как только заживут послеоперационные раны, и вы не будете испытывать при этом боль или слабость.
Ваш организм сам подскажет вам, когда вы переутомляетесь. Увеличивая интенсивность нагрузок, следите за реакцией организма. Вы можете заметить, что у вас больше сил по утрам или во второй половине дня. Планируйте свои дела на то время дня, когда вы чувствуете себя энергичнее.
Нормально ли чувствовать усталость после операции?
Обычно у человека после операции меньше сил, чем обычно. Продолжительность восстановления у всех разная. Повышайте активность с каждым днем по мере ваших возможностей. Всегда соблюдайте баланс между периодами активности и периодами отдыха. Отдых — это важный фактор вашего выздоровления. Возможно, вам потребуется некоторое время, чтобы вернуться к обычному режиму сна. Старайтесь не спать в течение дня. Вам также поможет душ перед сном и прием назначенных обезболивающих лекарств.
Когда я смогу водить машину?
Вы сможете снова сесть за руль после того, как: амплитуда движений руки и плеча, со стороны которых проводилась операция, восстановится в полном объеме; вы не будете принимать наркотические обезболивающие лекарства (которые вызывают у вас сонливость) в течение 24 часов.
Могу ли я лететь на самолете?
Не летайте на самолете, пока это не разрешит ваш лечащий врач, в первые месяцы после операции старайтесь воспользоваться другими видами транспорта или вовсе откажитесь от поездок на дальние расстояния.
Когда я смогу вернуться на работу?
Сроки возвращения на работу зависят от того, какая у вас работа, какую операцию вы перенесли, и как быстро восстанавливается ваш организм. Если для возвращения на работу вам необходима справка, обратитесь к вашему врачу.
Когда я смогу поднимать тяжести?
Прежде чем поднимать тяжести, проконсультируйтесь со своим врачом. Обычно не рекомендуется поднимать ничего тяжелее обычного пакета с продуктами (5 кг) в течение как минимум 1 месяца после операции. Спросите у своего врача, как долго вам следует воздерживаться от поднятия тяжестей. Это зависит от типа перенесенной операции.
К каким врачам мне нужно обратиться после операции?
Во время выписки из стационара ваш лечащий врач отдаст вам на руки выписной эпикриз с дальнейшими рекомендациями. В случае необходимости консультации каких-либо специалистов, в эпикризе будет это указано.
По каким вопросам стоит связываться с лечащим врачом?
Иногда в послеоперационном периоде пациента могут беспокоить следующие состояния:
- появилась или усугубилась одышка;
- отек грудной клетки, шеи или лица;
- резко изменился голос;
- повысилась температура (38,0 °C) или выше;
- резко усилилась боль, которая не проходит после приема обезболивающего лекарства;
- появилось покраснение или припухлость вокруг послеоперационной раны;
- появились выделения из послеоперационной раны, которые имеют неприятный запах, густую консистенцию или желтый цвет (похожие на гной);
- отсутствует стул в течение 3 дней или дольше;
- появились новые симптомы или физические изменения;
А также если у вас возникли любые вопросы или опасения, касательно вашего здоровья – свяжитесь со своим лечащим врачом.
Вы проснетесь в палате реанимационного отделения. Анестезиолог и медсестра/медбрат будут следить за температурой вашего тела, пульсом, артериальным давлением и другими показателями. Во время операции Вам могут ввести катетер в мочевой пузырь для отслеживания количества выделяемой мочи. Вам также установят плевральную дренажную трубку, подсоединенную к дренажному устройству. После операции в течение первых часов/суток ваш голос может слегка отличаться от обычного, это нормально. Вы можете остаться в реанимационной палате в течение одних или нескольких суток, в зависимости от вашего состояния после операции. Затем вас переведут в палату на хирургическом отделении, где Вы лежали изначально.
Часто задаваемые вопросы
Буду ли я испытывать боль после операции?
Вы будете испытывать болевые ощущения после операции, это нормально. Ваш лечащий врач и медсестра/медбрат будут часто спрашивать вас о болевых ощущениях и давать обезболивающие лекарства по мере необходимости. Если боль не утихает, сообщите об этом врачу или медсестре/медбрату. Обезболивание крайне необходимо для того, чтобы вы могли откашливаться, глубоко дышать, а также вставать с постели и ходить. Помните, что прием обезболивающих препаратов может привести к возникновению запоров (задержка стула в сроке более 2-3 дней). В случае возникновения запора обратитесь к лечащему врачу. При выписке ваш лечащий врач даст рекомендации о приеме обезболивающих препаратов.
Что такое плевральный дренаж и зачем он мне?
Плевральная дренажная трубка представляет собой гибкую трубку для отвода крови, жидкости и воздуха, скапливающихся в плевральной полости после операции. Эта трубка устанавливается между ребрами в пространство между грудной клеткой и легкими (см. рисунок 1).

Плевральный дренаж и плевральная банка.
Сроки дренирования плевральной полости индивидуальны для каждого пациента. Удаление плеврального дренажа производится лечащим врачом при соблюдении 2х условий: 1) количество выделяемой жидкости не превышает 200мл/сутки 2) отсутствие поступления воздуха по дренажу
Почему важно ходить после операции?
Ходьба помогает предотвратить образование сгустков крови в ногах. Она также снижает риск возникновения других осложнений, например, пневмонии. Во время пребывания в больнице в послеоперационном периоде постарайтесь поставить себе задачу ежедневно проходить по 1,5-2км.
Смогу ли я принимать пищу после операции?
Вы постепенно вернетесь к привычному рациону питания, когда будете к этому готовы. Ваш лечащий врач предоставит вам дополнительную информацию.
Могу ли я принимать душ?
Вы можете принять душ через 48 часов после удаления плевральной дренажной трубки. Теплый душ расслабляет и помогает уменьшить мышечную боль. Старайтесь избегать контакта раны с водой, до момента ее полного заживления. В случае если вы все же намочили повязку – обратитесь к своему лечащему врачу для смены повязки.
Когда ко мне смогут прийти посетители?
Посетители могут навещать вас, как только вас переведут из реанимационной палаты на хирургическое отделение. Часы, в которые разрешено посещение вы можете узнать у вашего лечащего врача на отделении.
Когда меня выпишут из больницы?
Продолжительность вашего пребывания в больнице зависит от многих факторов, например, от вида перенесенной операции и успешности восстановления. Вы будете оставаться в больнице до тех пор, пока ваш лечащий врач не посчитает, что вы готовы вернуться домой. Ваш врач сообщит вам, в какой день и в какое время вы можете ожидать выписки. Ваш врач скажем вам, если вам будет необходимо остаться в больнице дольше запланированного времени. Ниже приводятся примеры причин, по которым вам может понадобиться остаться в больнице на более длительное время:
- продолжительный сброс воздуха по плевральному дренажу;
- проблемы с заживлением послеоперационных ран;
- проблемы с дыханием;
- повышение температуры в послеоперационном периоде (38,0 °C) и выше.
Длительность присутствия болевых ощущений и дискомфорта в области операционного доступа у каждого человека разная и зависит от большого количества факторов. Так, болезненные ощущения после открытых операций будут более сильными и длительными нежели чем после видеоторакоскопических и роботических операций. У некоторых людей боли в области послеоперационной раны, ощущение стянутости или ломота в мышцах могут продолжаться в течение 6 месяцев или дольше. Это не означает, что с вами что-то не так. Следуйте приведенным ниже рекомендациям. Принимайте обезболивающие лекарства в соответствии с указаниями врача и по мере необходимости. Позвоните вашему врачу, если назначенное лекарство не снимает боль. Не садитесь за руль и не употребляйте спиртные напитки, если вы принимаете рецептурное обезболивающее лекарство. По мере заживления послеоперационных ран боль будет становиться слабее, и вам будет требоваться все меньше обезболивающего лекарства. Для облегчения боли и дискомфорта подойдут легкие обезболивающие средства, нестероидные противовоспалительные препараты: кетанов, ибупрофен (нурофен-экспресс), найз (нимисулид), ксефокам (лорнаксикам), диклофенак, а также другие препараты этой группы. Обезболивающие лекарства должны помочь вам по мере возврата к привычному образу жизни. Принимайте достаточное количество лекарства, чтобы вы могли спокойно выполнять упражнения. Помните, что небольшое усиление боли при повышении уровня активности является нормальным. Следите за временем приема обезболивающих лекарств. Обезболивающие лекарства наиболее эффективны через 30–45 минут после их приема. Лучше принимать лекарство при первом появлении боли и не ждать ее усиления.
Как мне ухаживать за послеоперационными ранами?
После операции у вас останется несколько разрезов. Расположение разрезов будет зависеть от типа выполненной операции. Они будут выполнены в месте проведения операции и в месте стояния плевральной дренажной трубки. У вас может возникнуть некоторое онемение под и над разрезом, а также по ходу межреберья, где выполнен разрез. Вы также можете ощущать покалывание и повышенную чувствительность в зоне вокруг разрезов в процессе их заживления. Ко времени выписки из больницы послеоперационные раны начнут заживать.
Ежедневно меняйте повязку на ране и обрабатывайте рану с использованием кожных антисептиков/бриллиантового зеленого/бетадина (обратитесь к своему лечащему врачу для разъяснения принципов ухода за послеоперационными ранами).
При выписке вашим лечащим врачом будут даны рекомендации о сроках снятии швов с послеоперационных ран. Для этого вам необходимо будет обратиться к хирургу в поликлинику по месту жительства.
В случае если после выписки из стационара в ваших послеоперационных ранах появились выделения – свяжитесь с вашим лечащим врачом.
Чем мне следует питаться дома?
Соблюдение сбалансированной диеты с высоким содержанием белка поможет вам быстрее восстановиться после операции. Ваш рацион должен включать источник здорового белка при каждом приеме пищи, а также фрукты, овощи и цельные злаки.
Как я могу предотвратить возникновение запоров?
После операции ваш стул изменится. Возможны проблемы с опорожнением кишечника (отделением кала). Если можете, пейте по 8 стаканов (250-300 мл каждый, всего 2 л) жидкости ежедневно. Пейте воду, соки, супы, молочные коктейли и другие напитки без кофеина. Напитки с кофеином, такие как кофе и сладкая газированная вода, выводят жидкость из организма. Для лечения запоров применяются как рецептурные, так и безрецептурные лекарственные средства. В случае возникновения запоров начните с 1 из следующих безрецептурных препаратов: Докузат натрия (Норгалакс) 100 мг. Принимайте по 3 капсулы один раз в сутки. Это средство размягчает стул и вызывает лишь незначительные побочные эффекты. Сенна 2 таблетки перед сном. Это стимулирующее слабительное средство, которое может вызывать спазмы.
Как я могу ускорить процесс восстановления?
Выполняйте физические упражнения не менее 30 минут в день. Это позволит вам окрепнуть, улучшит ваше самочувствие и будет способствовать выздоровлению. Включите в расписание вашего дня ежедневную прогулку. Подойдут просто прогулки по улице, ходьба на тренажерной дорожке. Если погода не очень подходит для пеших прогулок, можно провести время в торговом центре. В качестве тренировки подойдет также подъем по лестнице. Вернувшись домой продолжайте делать глубокую дыхательную гимнастику и упражнения, стимулирующие откашливание. Пейте жидкости, чтобы мокрота не была густой и легко отхаркивалась. Спросите у своего врача, сколько жидкости вам следует выпивать ежедневно. Для большинства людей это будет не менее 8–10 стаканов (объемом 250-300 мл) воды или других жидкостей (например, соков) в день. В зимние месяцы включайте в спальне увлажнитель воздуха. Соблюдайте инструкции по очистке этого устройства. Часто меняйте в нем воду. Избегайте контактов с людьми, у которых болит горло или наблюдаются симптомы простудных заболеваний или гриппа. Все это может стать причиной развития инфекции.
Не употребляйте спиртные напитки, особенно если вы принимаете обезболивающее лекарство.
Могу ли я вернуться к обычным делам?
Очень важно, чтобы после операции вы вернулись к своим обычным делам. Распределите их выполнение на весь день. Пешие прогулки и подъемы по лестнице являются превосходной физической нагрузкой. Постепенно увеличивайте расстояние, которое вы проходите пешком. Поднимайтесь по лестнице медленно, отдыхая и останавливаясь по мере необходимости. Выполняйте легкую работу по дому. По мере сил старайтесь вытирать пыль, мыть посуду, готовить простые блюда и выполнять другие дела. Занимаясь делами, задействуйте ту руку и плечо, со стороны которых проводилась операция. Например, мойтесь, расчесывайте волосы, доставайте вещи с полки шкафа именно этой рукой. Это поможет восстановить функции руки и плеча в полном объеме.
Вы можете вернуться к привычной сексуальной жизни, как только заживут послеоперационные раны, и вы не будете испытывать при этом боль или слабость.
Ваш организм сам подскажет вам, когда вы переутомляетесь. Увеличивая интенсивность нагрузок, следите за реакцией организма. Вы можете заметить, что у вас больше сил по утрам или во второй половине дня. Планируйте свои дела на то время дня, когда вы чувствуете себя энергичнее.
Нормально ли чувствовать усталость после операции?
Обычно у человека после операции меньше сил, чем обычно. Продолжительность восстановления у всех разная. Повышайте активность с каждым днем по мере ваших возможностей. Всегда соблюдайте баланс между периодами активности и периодами отдыха. Отдых — это важный фактор вашего выздоровления. Возможно, вам потребуется некоторое время, чтобы вернуться к обычному режиму сна. Старайтесь не спать в течение дня. Вам также поможет душ перед сном и прием назначенных обезболивающих лекарств.
Когда я смогу водить машину?
Вы сможете снова сесть за руль после того, как: амплитуда движений руки и плеча, со стороны которых проводилась операция, восстановится в полном объеме; вы не будете принимать наркотические обезболивающие лекарства (которые вызывают у вас сонливость) в течение 24 часов.
Могу ли я лететь на самолете?
Не летайте на самолете, пока это не разрешит ваш лечащий врач, в первые месяцы после операции старайтесь воспользоваться другими видами транспорта или вовсе откажитесь от поездок на дальние расстояния.
Когда я смогу вернуться на работу?
Сроки возвращения на работу зависят от того, какая у вас работа, какую операцию вы перенесли, и как быстро восстанавливается ваш организм. Если для возвращения на работу вам необходима справка, обратитесь к вашему врачу.
Когда я смогу поднимать тяжести?
Прежде чем поднимать тяжести, проконсультируйтесь со своим врачом. Обычно не рекомендуется поднимать ничего тяжелее обычного пакета с продуктами (5 кг) в течение как минимум 1 месяца после операции. Спросите у своего врача, как долго вам следует воздерживаться от поднятия тяжестей. Это зависит от типа перенесенной операции.
К каким врачам мне нужно обратиться после операции?
Во время выписки из стационара ваш лечащий врач отдаст вам на руки выписной эпикриз с дальнейшими рекомендациями. В случае необходимости консультации каких-либо специалистов, в эпикризе будет это указано.
По каким вопросам стоит связываться с лечащим врачом?
Иногда в послеоперационном периоде пациента могут беспокоить следующие состояния:
- появилась или усугубилась одышка;
- отек грудной клетки, шеи или лица;
- резко изменился голос;
- повысилась температура (38,0 °C) или выше;
- резко усилилась боль, которая не проходит после приема обезболивающего лекарства;
- появилось покраснение или припухлость вокруг послеоперационной раны;
- появились выделения из послеоперационной раны, которые имеют неприятный запах, густую консистенцию или желтый цвет (похожие на гной);
- отсутствует стул в течение 3 дней или дольше;
- появились новые симптомы или физические изменения;
А также если у вас возникли любые вопросы или опасения, касательно вашего здоровья – свяжитесь со своим лечащим врачом.
Отделение офтальмологии функционирует с 1988 года и рассчитано на 30 коек.
В отделении работают четыре врача офтальмолога и заведующий отделением. Все врачи отделения имеют высшую квалификационную категорию, сертификаты. Два врача являются кандидатами медицинских наук.
В отделении офтальмологии госпитализируются дети с первых месяцев жизни до 18 лет из всех регионов России, нуждающиеся в осуществлении стационарной диагностико-лечебной высококвалифицированной помощи с разнообразной терапевтической и хирургической глазной патологией (катаракта, глаукома, ретинопатия недоношенных, отслойка сетчатки, косоглазие, близорукость, увеиты, кератиты, заболевания сетчатки и зрительного нерва, амблиопия, доброкачественные новообразования придаточного аппарата глаза, заболевания слезоотводящих путей — врожденные и приобретенные дакриоциститы, заболевания слезных канальцев и слезных точек).
Отделение офтальмологии обеспечивает практически весь комплекс хирургической и терапевтической помощи детям с перечисленной патологией глаз.
Современное диагностическое компьютеризованное оборудование, которым оснащены кабинеты диагностики в отделении и поликлинике РДКБ, позволяют выявлять изменения со стороны глаз на ранних этапах заболеваний и своевременно проводить соответствующее лечение.
Наличие в РДКБ отделения анестезиологии и реанимации позволяет проводить операции под наркозом детям с тяжелыми с заболеваниями глаз, которые имеют сопутствующую тяжелую патологию других органов.
На базе РДКБ размещена кафедра глазных болезней педиатрического факультета Российского Государственного Медицинского Университета (заведующий кафедрой: член — корр. РАМН, заслуженный врач РФ, действительный член Нью-Йоркской Академии наук, д.м.н., проф. Е.И. Сидоренко) и Факультет Усовершенствования врачей с курсом детских глазных болезней. Ежегодно в отделении офтальмологии обследуется и проходит лечение около 600 детей с различной глазной патологией практически из всех регионов России. Проводится более 500 различных операций с использованием современной микрохирургической техники.



На базе отделения совместно с кафедрой глазных болезней педиатрического факультета Российского Государственного Медицинского Университета ведется активная научно-исследовательская работа.
О болезнях
Основные заболевания, при которых оказывается медицинская помощь в офтальмологическом отделении:
Близорукость (Миопия)
На базе офтальмологического отделения Российской детской клинической больницы, совместно с сотрудниками кафедры глазных болезней педиатрического факультета ФГАОУ ВО РНИМУ им. Н.И. Пирогова Минздрава России, разработаны биомеханические критерии прогрессирующего течения миопии с целью выявления детей с потенциально неблагоприятным прогнозом. Установленные критерии являются основанием для определения показаний к лечению.
В лечении начальных стадий прогрессирующей близорукости нами активно применяются следующие методики: интервальная гипоксическая терапия; рефлексотерапия; инфразвуковой фонофорез; электрофорез эндоназально; электростимуляция; электропунктура; магнитомассаж. Впервые в практике детской офтальмологии нами, совместно с сотрудниками кафедры глазных болезней РНИМУ, разработан и применен инфразвуковой пневмомассаж при лечении прогрессирующей близорукости. Регулярное проведение процедур способствует замедлению и стабилизации прогрессирования близорукости в 71,4% случаев.
Разработана и эффективная система мер хирургической профилактики и лечения прогрессирующей близорукости у детей. Разработан и критерий выбора коллагенопластики позволяющий добиться стабилизации прогрессирования миопии в отдаленном периоде у 66,7% оперированных детей.
У детей с осложненной высокой близорукостью нами активно проводиться трофическая коллагенопластика с субтеноновой имплантацией ирригационной системы.
Косоглазие
Для лечения косоглазия необходимо комплексное лечение, включающее в себя терапевтические методики лечения, такие, как назначение очков или контактных линз, курсы специальных упражнений и гимнастики для глаз на тренажерах с последующим оперативным этапом лечения (если это необходимо) с послеоперационной реабилитацией.
При хирургическом лечении косоглазия помимо традиционных операций на горизонтальных мышцах нами проводятся операции на вертикальных и косых мышцах глаза, а также операции при паралитическом косоглазии с последующим плеопто-ортоптическим лечением.
Методики консервативного лечения косоглазия: лазерплеоптика; макулостимуляция; синаптофор; рефлесотерапия; инфразвуковой фонофорез; электростимуляция; электропунктура.
Катаракта
Впервые в практике нашей клиники операции по удалению катаракты стали проводиться наиболее щадящим и эффективным на сегодняшний день способом с помощью нового прибора факоэмульсификатора, который обеспечивает высокое качество проведения операции через минимальный разрез и позволяет закончить операцию без наложения швов. Детям старше трех лет удаление катаракты производится с имплантацией последних моделей искусственного хрусталика.
Врожденная глаукома
Нами разработана и внедрена в клиническую практику новая антиглаукоматозная операция: трабекулотомия глубокой склерэктомией и эксплантодренированием, которая позволила достигнуть стабилизации глаукоматозного процесса у 83% детей при врожденной глаукоме. Всем детям перед проведением операции мы проводим углубленное офтальмологическое обследование, включающее в себя: исследование зрительных функций (острота зрения, цветовое зрение, исследование полей зрения, электрофизиологическое исследование), проводим тонометрию и тонографию, проводим ультразвуковое исследование, измеряем размер роговицы и лимба, глубину передней камеры, исследуем реакции зрачков на свет, проводим биомикроскопию и офтальмоскопию диска зрительного нерва и сосудов глазного дна.
В тех случаях, когда имеется необходимость проведения операции на двух глазах, мы оперируем одномоментно с двух сторон.
Заболевания сетчатки и зрительного нерва
Успешно проводится комплексное лечение тяжелых заболеваний сетчатки и частичной атрофии зрительного нерва.
Впервые в мировой практике при лечении этих заболеваний нами предложен двухэтапный метод с применением электростимуляции и подведения лекарственных средств непосредственно к заднему отрезку глаза через специальную временную ирригационную систему (пункционная орбитотомия с установкой ирригационной системы или трофическая коллагенопластика с субтеноновой имплантацией ирригационной системы), что привело к повышению эффективности лечения и сокращению срока пребывания детей в стационаре.
Перед началом лечения всем детям с заболеваниями сетчатки и зрительного нерва проводится электрофизиологическое исследование (ЭФИ) — зрительно вызванные потенциалы (ЗВП), электроретинограмма — определение ретинальной остроты зрения (ЭРГ). Впервые в практике детской офтальмологии разработан и внедрен в практику метод пероральной флуоресцентной ангиографии, который позволил выявлять патологию на ранних стадиях заболевания, а в отдаленные сроки объективно контролировать динамику происходящих изменений со стороны сетчатки и зрительного нерва.
Длительное наблюдение за больными с данной патологией показывает, что при назначении ранней нейротрофической комплексной терапии происходит стабилизация зрительных функций в 75%, а нередко и их улучшение.
Заболевания роговицы
К воспалительным заболеваниям роговицы относятся кератиты различной этиологии (вирусной, туберкулезно-аллергические, смешанной этиологии, герпетической, бактериальной и др.), исходом которых нередко является стойкое помутнение роговицы, приводящее к значительному снижению зрительных функций.
Впервые в практике детской офтальмологии при лечении заболеваний роговицы применен инфразвук и инфразвуковой фонофорез.
Подведение лекарственных веществ к роговице с помощью инфразвука позволило не только ускорить процесс выздоровления, но и способствовало рассасыванию стойких помутнений роговицы, а также снизить количество рецидивов заболевания.
При полном помутнении роговицы проводится операция — сквозная кератопластика.
Заболевания сосудистой оболочки — увеиты
Практически всем детям с увеитами проводится клинико-иммунологическое обследование и консультации узких специалистов (ревматолог, кардиолог, ЛОР, стоматолог, фтизиатр, иммунолог, инфекционист и др.) с целью установить причину заболевания, выбрать правильную тактику лечения, снизить время пребывания больного в отделении и добиться стойких ремиссий.
Впервые в мировой практике внедрена методика экстраорбитальной ирригационной терапии заболеваний заднего отрезка глаза.При лечении увеитов эта методика связанна с непосредственным, многократным введением лекарственных средств к заднему отрезку глаза через специальную временную ирригационную систему, что привело не только к повышению эффективности лечения и сокращению срока пребывания детей в стационаре, но и сократило количество рецидивов этого тяжелого заболевания в несколько раз, и избавило пациентов от ежедневных, длительных и нередко болезненных инъекций в область глаза.
Патология слезоотведения
Впервые в России и мировой практике нами разработаны и внедрены в клиническую практику наиболее эффективные методы консервативного и хирургического эндоназального способа устранения нарушений слезоотведения у детей в ранние сроки.
Виды нарушений слезоотведения:
- Дакриоцистит новорожденных; дакриоцистит новорожденных осложненный флегмоной слезного мешка или свищем; дакриоцистит новорожденных после многократных зондирований без эффекта; врожденная или приобретенная (травма, воспаление) атрезия слезных точек и канальцев;
- Хронический дакриоцистит, осложненный флегмоной и свищем слезного мешка.
Перед выбором методики лечения кроме общепринятого обследование слезоотводящих путей нами проводятся: ринологическое эндоскопическое исследование полости носа и трехмерная компьютерная томография с контрастом.
Ретинопатия недоношенных
На поздних стадиях (IV, V) заболевания проводятся витреальные вмешательства (ленсшвартэктомия с применением бесшовной технологии 25G).
Патологии заднего отрезка глаза
В отделении офтальмологии проводится лечение патологии заднего отрезка глаза — отслойка сетчатки и патология стекловидного тела различного генеза:
- Все виды экстрасклерального пломбирования;
- Лазеркоагуляция сетчатки;
- Витреальные методы хирургического вмешательства с применением инструментов 23 и 25G (бесшовная хирургия).
Врачебный персонал

Чиненов Игорь Михайлович
Зав. отделением — врач-офтальмолог
Бологова Маргарита Борисовна
Врач-офтальмолог

Кузнецова Юлия Дмитриевна
Врач-офтальмолог

Лебедева Ольга Сергеевна
Врач-офтальмолог

Мишустин Александр Викторович
Врач-офтальмолог
Обрубов Сергей Анатольевич
Врач-офтальмолог
Сидоренко Евгений Иванович
Врач-офтальмолог
Схема расположения отделения
Записаться на прием
Консультативный прием детей с заболеваниями глаз проводится в поликлиническом отделении РДКБ: .
Запись на прием: .
Лечение и обследование в стационаре осуществляется по ОМС и ВМП, а также по ДМС.
Догоспитальная консультация может осуществляться по медицинским выпискам и документам, направленных с места жительства детей в РДКБ.
Вакцина - биологически активный медицинский препарат, содержащий антиген для выработки иммунного ответа, который защищает привитого от соответствующего инфекционного заболевания.
Несоблюдение противопоказаний, необоснованные медицинские отводы от прививок приводят к тому, что наиболее уязвимые дети: с соматической патологией, аллергическими заболеваниями, неврологическими дефектами оказываются беззащитными перед инфекциями. У таких детей болезни приобретают особенно тяжелое течение.
По рекомендации Всемирной Организации Здравоохранения, именно ослабленные дети должны прививаться в первую очередь, так как они наиболее тяжело переносят инфекционные заболевания.
Что такое медотвод?
Медицинский отвод – это временный или полный отказ от проведения вакцинации в связи с имеющимися медицинскими противопоказаниями.
Итак, большинство противопоказаний можно отнести к временным.
Временные противопоказания к проведению вакцинации:
- острые инфекционные и неинфекционные заболевания,
- обострение хронических заболеваний.
Важно! Плановые прививки проводятся через 2 - 4 недели после выздоровления или в период реконвалесценции или ремиссии. При нетяжелых ОРВИ, острых кишечных заболеваниях прививки проводятся сразу после нормализации температуры.
Но бывают и более серьезные ситуации, связанные с высоким риском развития осложнений. Это не значит, что осложнение возникнет обязательно. Речь идет лишь о повышении риска неблагоприятной реакции, что, однако, должно рассматриваться как препятствие к проведению вакцинации в большинстве случаев.
Список противопоказаний к вакцинации
Патологическая реакция на предыдущее введение вакцины:
наличие температуры выше 40 °C,
в месте введения вакцины - отек и гиперемия свыше 8 см в диаметре,
поствакцинальное осложнение (тяжелые нарушения здоровья вследствие профилактических прививок)
2. Все живые вакцины, в том числе оральная живая полиомиелитная вакцина (ОПВ)
иммунодефицитное состояние (первичное)
вес ребенка при рождении менее 2000 г
келоидный рубец, в т. ч. после предыдущей дозы
прогрессирующие заболевания нервной системы,
афебрильные судороги в анамнезе
5. Живая коревая вакцина (ЖКВ), живая паротитная вакцина (ЖПВ), краснушная, а также комбинированные ди- и тривакцины (корь- паротит, корь-краснуха- паротит)
тяжелые формы аллергических реакций на аминогликозиды
анафилактические реакции на яичный белок (кроме краснушной вакцины)
6. Вакцина против вирусного гепатита В
аллергическая реакция на пекарские дрожжи
7. АДС. Вакцины,АДС-М,АД-М
постоянных противопоказаний, кроме упомянутых в пп. 1 и 2, не имеют
К счастью, перечисленные в таблице противопоказания встречаются менее, чем у 1% детей.
Подводя итог, следует сказать, что медицинские противопоказания к вакцинации определяются врачом-педиатром. В случае необходимости помочь определить их может узкий специалист.
P.S. и немного о вакцинации против COVID-19.
Как и с любыми вакцинами, для прививок от COVID-19 существуют противопоказания. Их перечень определяется инструкцией к каждой вакцине. Кроме того, Минздрав России выпустил временные методические рекомендации. В них содержится вся информация о вакцинации от коронавирусной инфекции, в том числе, и о противопоказаниях.
Итак, общими для всех вакцин противопоказаниями к проведению вакцинации от COVID-19 являются:
- повышенная чувствительность к вакцине или ее компонентам;
- тяжелые аллергические реакции в анамнезе;
- беременность и период грудного вскармливания;
- возраст до 18 лет;
- патологическая реакция на введение предыдущей дозы вакцины (для вакцины "КовиВак" - на любую предыдущую вакцинацию);
- острые инфекционные и неинфекционные заболевания, обострение хронических
- заболеваний.
Для вакцины "ЭпиВакКорона" дополнительными противопоказаниями являются первичный иммунодефицит, злокачественные заболевания крови и новообразования.
Важно! Максимально опасен коронавирус для людей с хроническими заболеваниями и тех, кто относится к возрасту 65+.
Такие люди подлежат приоритетной вакцинации. Естественно, при этом необходимо, чтобы болезни находились в стадии ремиссии.
Самая эффективная защита от COVID-19 — вакцинация. Защитите себя и своих близких — сделайте прививку.
Глаукома относится к офтальмологическим патологиям, характеризующаяся повышением внутриглазного давления, что ведет постепенно к сужению зрительных полей, ухудшению остроты зрения, отмиранию глазного нерва. Если говорить о том, дают ли инвалидность при глаукоме глаза, то стоит понимать, что эта болезнь является частой причиной получения группы инвалидности из-за того, что оно затрудняет процесс самообслуживания и сужает круг сфер деятельности, в которых больной человек может работать.
Когда и кто присваивает инвалидность

При диагнозе глаукома инвалидность дают довольно часто. Но какая группа будет присвоена зависит от степени развития заболевания и от того, насколько рано оно было выявлено и проведено его лечение. В большинстве случаев группа дается при глаукоме, достигшей серьезной стадии, когда человек уже не может выполнять некоторую работу, заболевание приводит к ограничению трудоспособности.
Инвалидность присваивает медико-социальная комиссия (МСЭК). Туда входят врачи различных специальностей, которые имеют достаточную квалификацию для определения группы инвалидности.
Для установления группы врачам МСЭК необходимы результаты следующих тестов больного, которые подтверждают диагноз:
- определение остроты зрения;
- измерение внутриглазного давления;
- осмотр глаз с помощью щелевой лампы;
- оценка глазного дна для оценки состояния зрительного нерва;
- измерение толщины роговицы;
- оценка состояния сетчатки с помощью гейдельбергской ретинотомографии и оптической когерентной томографии, которая помимо сетчатки помогает выявить состояние роговицы и зрительного нерва.
Необходимо с собой взять на комиссию все результаты этих экспертиз, а также стандартных анализов (крови, мочи, флюорографии). Для комиссии устанавливается каждому человеку определенный день. Если врачи на комиссии установят, что еще не все способы лечения исчерпаны, они могут не дать инвалидность.
МСЭК решает несколько вопросов:
- Выявляет причины и степень нарушения зрения.
- Определяет ограничения по работе в соответствии с диагнозом.
- Устанавливает реабилитационные сроки.
Человек имеет право на инвалидность, если функциональные расстройства органов зрения являются стойкими и он нуждается в длительной реабилитации (более полугода), частично или полностью утратил способность к самостоятельной ориентации в пространстве, самообслуживанию, не может полноценно работать.
Группы инвалидности при глаукоме
Больной (пенсионер, работающий человек, ребенок), имеющий диагноз глаукома, может получить одну из 3 групп инвалидности.
Третья
Присваивается, если сужение зрительных полей составляет менее 40 градусов, острота зрения – 10-40% на более здоровом глазу. При поражении одного глаза допускается сужение зрения до 5°, а второй глаз может видеть на 2 % или полностью быть ослепшим.
Вторая
Сужение зрительных полей до 20 градусов с патологией глазного нерва. Со стороны здорового глаза сохранено в пределах 4-10 %.
Первая
Сужение полей зрения достигает 5°, острота зрения составляет 0. На глазу с лучшими показателями острота зрения не превышает 4%.
При установлении инвалидности учитываются сопутствующие хронические заболевания внутренних органов и офтальмологические патологии, наличие только одного органа зрения. Все эти факторы утяжеляют диагноз, ускоряют процесс получения инвалидности.

По современным стандартам инвалидность не дают людям, имеющим диагноз глаукома на одном глазу, если другой абсолютно здоров и на нем 100% зрение. Также отказывают людям с двухсторонней глаукомой, если зрение на глазу, который лучше видит, составляет от 0,5 до 1 при возможной коррекции.
Переосвидетельствование
Все группы даются временно (3 и 2 на год, 1 – на два года). По истечении назначенного срока пенсионерам и молодым людям с глаукомой снова нужно проходить переосвидетельствование.
Группу могут поменять после переосвидетельствования, если состояние пациента ухудшилось, сузились поля зрения, упала его острота, патологический процесс затронул второй глаз, атрофировался зрительный нерв.
Инвалидность может присваиваться и бессрочно. Это бывает в следующих случаях:
- пациент ослеп на оба глаза и лечение не дает результата;
- один глаз не видит, а второй потерял зрение до 3%, учитывая коррекцию;
- на обоих глазах произошло сужение зрительных полей до 10°.
Ограничения для нетрудоспособных по зрению
При обнаружении глаукомы, особенно если присвоена инвалидность, врачи рекомендуют соблюдать некоторые ограничения в быту и при выборе профессии.
Ему запрещено работать в сферах, где присутствуют следующие негативные факторы:
- загрязненная вода;
- химические вещества;
- высокая температура;
- повышенная влажность;
- вибрация;
- ультразвук.
Больным людям следует избегать работы, связанной с физическими нагрузками, на больших высотах, в ночную смену и с постоянно опущенной вниз головой (с наклонами). Им запрещено трудоустраиваться водителями транспортных средств.

При наличии группы инвалидности или даже просто документов, которые подтверждают диагноз глаукома, работодатель обязан не допускать человека к работам, связанным с указанными особенностями.
Читайте также:

